Psicologia clinica riassunto
Psicologia clinica riassunto
Questo sito utilizza cookie, anche di terze parti. Se vuoi saperne di più leggi la nostra Cookie Policy. Scorrendo questa pagina o cliccando qualunque suo elemento acconsenti all’uso dei cookie.I testi seguenti sono di proprietà dei rispettivi autori che ringraziamo per l'opportunità che ci danno di far conoscere gratuitamente a studenti , docenti e agli utenti del web i loro testi per sole finalità illustrative didattiche e scientifiche.
PSICOLOGIA CLINICA
Riassunto corso di Psicologia Clinica
LEZIONE 1. MALATTIA E CLASSIFICAZIONI
SALUTE e MALATTIA
Le malattie mentali, in epoche precedenti alla nostra, venivano considerate principalmente di natura biologica, ossia causate da disfunzioni di natura organica; col tempo, tuttavia, si imparò ad attribuire alla psiche un ruolo altrettanto fondamentale.
Le malattie mentali sono curabili da psichiatri o psicologi clinici, la cui differenza fondamentale è insita nel fatto ke i primi possono prescrivere/somministrare medicinali, a differenza dei secondi ke invece si avvalgono perlopiù di psicoterapia.
Ma veniamo al concetto vero e proprio di malattia. Esso è definito come il contrario del termine “salute” à l’OMS (= organizzazione mondiale della sanità) definisce:
- Salute: “uno stato di completo benessere fisico, psichico e sociale, non semplicemente inteso come assenza di malattia o infermità (1946)”
Da notare in tale definizione la data, successiva alla 2°GM: prima del conflitto si pensava infatti ke si fosse in salute se nn c’era malattia, mentre dal 1946 in poi ci si riferisce invece al benessere (à va xo sottolineato ke se è richiesto uno stato totale di benessere, forse ne siamo cmq tutti esclusi, poiché nessuna persona è esente da problemi) - Malattia: viene intesa come una variazione rispetto alla “norma”
A tale punto, il problema consiste nel dare una definizione di “norma”, ke è esprimibile in diversi concetti:
- Norma Statistica: Discrimina la patologia dalla normalità sulla base della frequenza con cui un comportamento, tratto o caratteristica è presente in una determinata popolazione (esempi di comportamenti poco frequenti possono essere il passare la maggior parte della giornata a piangere o al contrario mostrare costantemente un’euforia smisurata). Tuttavia, va notato ke la scarsa frequenza nn è spesso sufficiente a determinare la patologia di un comportamento (es dormire un’ora per notte è strano ma nn implica necessariamente la patologia).
Metodo: tale norma confronta la singola osservazione in oggetto (= il paziente) con un campione di riferimento definito, di cui sono note determinate proprietà, ke vengono descritte solitamente in termini numerici.
Strumenti: tra i test impiegati vi sono il QI (= studio del quoziente intellettivo, mediante diversi compiti e problemi: si ha ritardo mentale con un punteggio inferiore a 70), l’MMPI (= un altro sistema atto a determinare la normalità di una persona mediante una serie di domande, più vecchio del QI), ecc.
LIMITI: i limiti della norma statistica sono vari: innanzitutto sorge una certa difficoltà nel clinico ad effettuare misurazioni realmente precise e attendibili dei fenomeni ke dovrebbero causare la psicopatologia; inoltre c’è una scarsa capacità predittiva nella decisione sul singolo caso (x esempio ho Q.I = 69.9 à la griglia di decodifica mi dice ke la persona in questione è ritardata mentalmente, ma davvero la si può considerare tale x 0.1?). Infine va considerata la relatività transculturale e storica di molti fenomeni (la normalità dei fenomeni è riconducibile alla storia e alla cultura di un individuo; è x qst ke x una persona è normale fare determinate, mentre nn lo è x altre à es x alcune tribù è normale uccidere, nella ns società invece no) - Norma Biologica: Si riferisce alla “normalità” di funzionamento delle strutture biologiche che caratterizzano la vita di un organismo (= ossia sei normale se possiedi certe strutture e determinati parametri fisiologici). Nota ke tale norma è di importanza fondamentale in biologia e in medicina. Inoltre può coincidere, ma non necessariamente, con la norma statistica, poiché i parametri sono spesso funzionali o adattativi: difatti, possono essere rivelarsi normali varie condizioni anormali statisticamente, ma “normali” biologicamente poiché compatibili con la vita, o addirittura più adattative in determinate condizioni (x es la tachicardia di compenso nell’anemia à il battito cardiaco maggiore è necessario x sopravvivere x gli anemici mentre x le persone nn anemiche avrebbe tutt’altro effetto; altro es è il cuore di atleta, ke batte ad un ritmo diverso da quello di una persona nn allenata a seguito di sforzi).
Metodo: si avvale dello studio dei parametri di funzionalità di sistemi od organi, che vengono descritti nella loro attività e poi osservati nelle loro relazioni con altri sistemi od organi. Differenza: è una norma che non si limita a “descrivere” una variabile e la sua distribuzione ma ne valuta la regolarità funzionale, dipendente da un’attività integrata di più sistemi fisiologici sottostanti.
Altra caratteristica di tale norma, è ke essa è alla base del modello “organicistico” di malattia, ossia un modello ke ricorre ad una definizione data in termini fisici à quindi, le malattie mentali sono le malattie del cervello (Griesinger, 1845). Pertanto, il funzionamento dei processi psichici normali, deve corrispondere al funzionamento biologico normale dell’organo corrispondente (à si ricordi ke in qst periodo, con gli sviluppi dati da Broca e Wernicke ke individuarono le aree corrispondenti all’afasia, si riteneva ke ad una certa area cerebrale corrispondesse una determinata funzione).
STRUMENTI: utilizza gli strumenti adibiti al controllo dei parametri fisiologici.
LIMITI: la sua applicabilità in psicologia clinica è limitata x via di diversi ostacoli: innanzitutto ci sono i problemi di conoscenza, e quelli di tipo tecnico; inoltre, il criterio ke viene impiegato x operare un’esatta separazione tra normalità e patologia (su base biologica) è piuttosto complicato. Va poi considerato ke la norma biologica si adatta ai disturbi mentali organici (x via della funzione adattativa prima citata) e può includere pertanto l'area della subnormalità mentale. Infine, con tale norma, è poco agevole l'inclusione delle psicosi funzionali (poiché x esse nn è ancora stata determinata una causa organica specifica) e delle nevrosi; oltretutto, i disturbi di personalità verrebbero del tutto esclusi poiché esenti da tale norma (infatti, dal punto di vista fisiologico si è sani) - Norma Evoluzionistica: è una combinazione della norma statistica con quella biologica; la malattia infatti, è vista come una variazione statistica dalla norma, che comporta poi uno svantaggio biologico (à lo svantaggio biologico implica a sua volta una ridotta fecondità ed un accorciamento della vita).
Limiti: il concetto di svantaggio biologico è difficile da applicare all'uomo moderno, poiché qst ha imparato a controllare il proprio ambiente e la procreazione (es numero nascite prestabilito), al punto che il termine stesso -svantaggio biologico- diventa discutibile à infatti, ciò che può essere biologicamente vantaggioso per l'individuo può rappresentare uno svantaggio per la specie, e viceversa - Devianza dalla Condotta Sociale: il concetto di devianza dalla condotta sociale (= inteso come comportamento sociale diverso dal comune) fu introdotto in ambito psichiatrico da Scheff nel 1960. Esso ebbe molto seguito soprattutto nella psichiatria e psicologia ad orientamento sociale negli anni ’60 e ’70 (essa ha radici nell’approccio umanitario dell’assistenza ai malati mentali fin dal XVIII secolo).
Da notare ke in tale concetto vi sono molti punti di contatto con il criterio della norma statistica à il termine stesso “devianza” è infatti un termine tecnico in statistica. Va tuttavia sottolineato ke il suo oggetto specifico è la devianza della persona come soggetto sociale.
LIMITI: sebbene sia vero ke varie manifestazioni di disturbo o malattia mentale si presentano con comportamenti o fenomeni di diversità sociale, la devianza sociale da sola non contrassegna la psicopatologia. Infatti, caratterizzare la follia come devianza sociale è riduttivo: si rischia così di confondere una blanda stravaganza o la disabilità sociale con la malattia.
Ulteriore limite è la chiusura in una visione unidimensionale, sociogenetica, del nascere e dello scorrere della malattia: sebbene sia vero ke la socialità abbia dimensioni importanti, vanno cmq presi in considerazione molti altri fattori. - Norma Antropologica: essa nasce da studi di antropologia e di psichiatria transculturale: il giudizio di normalità o patologianon dipende dalle caratteristiche e proprietà intrinseche del comportamento o della convinzione, ma può variare considerevolmente a seconda della cultura di appartenenza del soggetto. Le culture umane mostrano una grande varietà di comportamenti, di abitudini, di credenze e convinzioni (x es gli Hamish) à è proprio tale insieme di varietà ke influenza il giudizio e decreta in base a queste la normalità. Nota ke esistono patologie psichiatriche peculiari di determinate culture, che confermano l’esistenza di una possibile variabilità dei temi e delle manifestazioni di natura psicopatologica (es hamish hanno una depressione solitamente maggiore a popolazioni di culture diverse).
LIMITI: il problema della malattia è molto complesso e non va confuso o ridotto con le preferenze e le varianti transculturali della normalità: ciò potrebbe portare ad assumere criteri di riferimento rigidi basati sulla propria cultura o adottare, viceversa, un criterio fin troppo elastico, che porti a giustificare qualsiasi diversità, mediante una potenziale normalità transculturale. - Malattia e Religione: un aspetto culturale ke va considerato, è la difficoltà nel discernere la malattia dalla religione. La religione infatti è intesa come un aspetto culturale in grado di porre convinzioni o credenze, ponendo problemi sul riconoscimento di un confine tra normalità e patologico (es se un cristiano dice di aver visto Dio è pazzo o solo fedele? à difficile capire ciò)
- Funzionalità Psicosociale e Lavorativa: x Jaspers, la capacità lavorativa e la volontà di lavorare vengono gravemente colpite dalle malattie psichiche. Pertanto, la curva di lavoro, è una misura della capacità di prestazione individuale.
La terapia ricorre poi all’utilizzo del lavoro, ke risulta essere cosi una via per rendere più benigno il decorso delle manifestazioni psichiche morbose.
Va notato ke qst criterio è esterno all’individuo, e nn risulta essere né strettamente psicologico né biologico; inoltre, i 2 più importanti sistemi nosografici (à sistemi ke descrivono le malattie) standardizzati -DSM e ICD- fondano sull’alterazione nel comportamento sociale e lavorativo il confine tra “disturbo” e “normalità”
LIMITI: questo criterio da solo non è sufficiente a distinguere disturbo e normalità: infatti, la complessità del lavoro varia da società a società e le circostanze storiche possono spesso mutare (à individuo cambia xke cambiano le condizioni); inoltre, una ridotta capacità di rapporto con altri e sul lavoro può esser dovuta a varie condizioni “normali” (per necessità o per scelta à es difficoltà economiche)
Concludendo esso si rivela un parametro utile, ma andrebbe integrato con il risultato di altri criteri (ciò permette la considerazione di aspetti più ampi, ke consentono così una diagnosi sicuramente più corretta) - Maturazione e Sviluppo Psichico: esso si avvale principalmente del Modello psicodinamico-psicoanalitico, ke ritiene ke la normalità psichica/comportamentale viene “raggiunta” attraverso fasi successive di sviluppo psico-sessuale e relazionale.
Altri ambiti in cui si considera la maturazione e lo sviluppo psichico sono la psicologia e la psichiatria ke li analizzano sia a livello biologico (neurobiologia dello sviluppo e neuropsichiatria infantile) sia a livello cognitivo e sociale. - Vissuto e Sofferenza Soggettivi: x Jaspers, la malattia in un paziente origina da una sofferenza, dovuta o alla sua propria esistenza, o x una cosa sentita come estranea, che irrompe nella sua vita. Da qui la distinzione tra:
- Egosintonico: condizioni in cui si ha una caratteristica, modalità o comportamento (ke potrebbe probabilmente sfociare in una psicopatologa) ke è però ben vissuta dal soggetto (à ossia qnd si ha una condizione ke potrebbe risultare negativa, ma ke è cmq vissuta bene dal soggetto)
- Egodistonico: qnd la caratteristica, modalità o comportamento (un qualcosa di negativo insomma, ke potrebbe avere seguiti patologici) è effettivamente vissuta male dal soggetto (à ossia qnd c’è una condizione ke potrebbe conseguire negatività, ed effettivamente causa problemi al soggetto xke la vive male).
Va notato ke la sofferenza, può manifestarsi/esser dovuta generalmente a 4 fattori:
- Sofferenza: Manifestazione di uno stato di sofferenza soggettiva, ke può tuttavia non essere riferita spontaneamente dalla persona a livello verbale
- Libertà: Sofferenza causata da una riduzione o perdita della libertàsui propri pensieri e sulle proprie azioni
- Progettualità: Manifestazione di una alterazione del proprio progettodi esistenza, e della capacità stessa di progettare il futuro
- Volontà: Manifestazione di una alterazione, riduzione o annullamento della volontà
LIMITI: tra i limiti di tale approccio si ha ke alcune patologie psichiatriche rappresentano palesi eccezioni (x es la mania, in cui la sofferenza viene nascosta sia a Sé ke all’altro); inoltre, la condizione di sofferenza rientra in molte circostanze della vita normale (tutti possono aver problemi o soffrire x qualcosa) à quindi, non si può stabilire automaticamente l’esistenza di un disturbo psicopatologico solamente sulla base della semplice presenza di uno stato di sofferenza psichica. Infatti, devono essere prima soddisfatti alcuni altri criteri, quale la valutazione del significato di tale sofferenza per l’individuo all’interno del suo sistema di valori.
- Norma Etologica: agisce mediante l’osservazione e la spiegazione del comportamento naturale degli animali (e dell’uomo nel caso dell’etologia umana) dal punto di vista funzionale, causale, ontogenetico e filogenetico. Avviene anke un’osservazione scientifica ed uno studio del comportamento in condizioni naturali degli animali (a partire dai comportamenti più semplici a quelli più complessi come quelli sociali).
Tali analogie tra comportamento umano ed animale, possono poi offrire paradigmi di riferimento (ke son sempre più documentati e articolati) per uno studio parallelo del comportamento umano (cioè dell’etologia umana). Infatti, vari comportamenti comuni ad entrambi, hanno una base neurofisiologica/neuroendocrina simile, e possiedono significato adattativo per la sopravvivenza dell’individuo e della specie (cosa provata dal fatto ke sono rimasti stabili nel tempo, nonostante le centinaia di generazioni).
Oltretutto, alcune condizioni psicopatologiche sembrano colpire ed alterare alcuni di questi comportamenti basilari, risultati stabili nel tempo: Attaccamento affettivo, Alimentazione, Ritmi sonno-veglia e attività-riposo, Sessualità-riproduzione, Dominanza-sottomissione, Pulizia e cura di sé, Esplorazione, Gioco ecc.
Altre caratteristiche della norma etologica, è ke essa non pone sullo stesso piano comportamento animale e umano; inoltre, suggerisce di individuare come patologiche alcune condizioni psichiche che nell’uomo producono alterazione/danno a carico di questi comportamenti.
LIMITI: il limite principale è dovuto alla difficoltà di estrapolazione all’ambito umano,in base ai dati osservati in campo animale (è difficile dire cosa sia effettivamente corrispondente tra uomo e animale). Inoltre, vige generalmente un criterio molto conservatore, in senso sia clinico che politico à spesso si ha una visione sociale o socialmente orientata dell’uomo, ke ritiene uniche e difficilmente paragonabili la complessità della vita e delle relazioni umane
MALATTIA e LEGALITA’
La malattia, oltre al disagio ke provoca, porta con Sé anke implicazioni legali: infatti, le circostanze che determinano una malattia possono meritare un risarcimento oppure, la psicopatologia è una condizione che può giustificare la reclusione forzata in ospedale. Inoltre, i malati mentali che compiono dei reati sono trattati dalla legge in modo diverso dagli altri criminali (= il comportamento che deriva da una malattia può comportare una riduzione della pena).
Esquirol, nel 1838, espose il caso di monomania: essa è un’alterazione parziale, ma reversibile, della ragione. Il soggetto ke soffre di monomania compie improvvisamente e inaspettatamente atti violenti ed efferati, compatibili con le convinzioni del suo stato alterato; tuttavia, dopo aver compiuto l’atto, egli ritorna in sé e dimentica ciò che ha fatto.
In particolare, nel 1846, si propose la Regola di Mc Naughton: sebbene avesse natura sociopolitica (McNaughton era uno scozzese che aveva commesso un omicidio per motivi ideologici: egli fu tuttavia trasferito dalle autorità britanniche dalla prigione di Newgate all’ospedale di Bethlam per impedirgli di testimoniare in pubblico), essa stabiliva ke durante un processo, x acconsentire una difesa sulla base di insanità, deve essere chiaramente provato che nel momento in cui ha commesso l’atto, l’accusato stava agendo inconsapevolmente (= in assenza di ragione), per malattia di mente, così da non conoscere la natura e la qualità dell’atto che stava facendo o, nel caso in cui sapeva ciò ke stava facendo, non sapeva cmq che stava facendo qualcosa di sbagliato.
Concludendo, bisogna tener conto dell’incapacità di intendere e volere x poter prendere provvedimenti legali adeguati.
MODELLI di MALATTIA
Il modello medico si basa su 4 fondamenti:
- Sintomo: Disturbo soggettivo di varia natura, vissuto dal paziente ed espresso talvolta come lamentela, al quale può corrispondere o no un segno rilevabile obiettivamente (à esso è quindi un disturbo Soggettivo)
- Segno: Alterazione emotiva, cognitiva o comportamentale rilevabile obiettivamente mediante l’esame clinico o strumentale e al quale può corrispondere o no un disagio soggettivo (à esso è un disturbo Oggettivo, ma ke può nn comportare disagio nel soggetto)
- Sindrome: Insieme di sintomi e di segni che si presentano associati in modo definito, poiché riscontrati con una frequenza statisticamente e clinicamente significativa (ma meccanismo eziopatogenico o fisiopatologico incerti)
- Malattia: Insieme di sintomi e di segni che si presentano associati in un quadro definito -in quanto hanno una frequenza statisticamente e clinicamente significativa- e dei quali è anke noto il meccanismo eziopatogenetico (= meccanismi di insorgenza di una malattia) e fisiopatologico (= le modificazioni organiche ke avvengono durante una malattia, ossia quel ke succede con la malattia).
Si noti ke in psicologia clinica si presentano perlopiù delle sindromi, poiché la malattia coinvolge prevalentemente dei disturbi di tipo organico.
Passiamo ora, brevemente, alle malattie. Sebbene il concetto di malattia nacque nel 1600, il termine malattia mentale venne adoperato solo a partire dalla metà del 1800; la crisi principale ke si ebbe in questi anni fu la riduttività data dalla causalità lineare (inizialmente si pensava ke la malattia procedesse secondo un procedimento di tipo causa-effetto) ke venne poi messa da parte x via delle innumerevoli interazioni e della complessità mostrata da diverse patologie. Difatti, sono raramente documentabili cause singole, che siano necessarie e sufficienti per lo sviluppo di una data malattia: qnd si esaminano le singole cause, si scopre spesso che nessuna di esse è, di per sé, né necessaria né sufficiente. Dunque, nei sistemi complessi la causalità lineare non è valida e neppure utile: sono pertanto più adeguati i modelli di causalità circolare.
Nota ke soprattutto nei disturbi psichici nn sono utili modelli eziologici uni causali o unilineari (le terapie basate su tali metodi nn han dato risultati soddisfacenti). In conclusione, il modello lineare, nn può essere impiegato, se nn x lo sviluppo della tecnologia (= il settore applicativo che utilizza il corpus teorico sviluppato dalle scienze per utilizzarlo nella pratica, trovando così soluzioni innovative che aiutano l’umanità ad affrontare la realtà in modo più efficace e soddisfacente).
Passiamo ora ai diversi tipi di cause, ke concorrono alla formazione delle malattie; si distinguono:
- Cause strutturali: Essi son fattori permanenti, e/o di particolare rilevanza, paragonabili al concetto di causa necessaria à la loro presenza è infatti indispensabile perché si sviluppi il quadro clinico.
Le cause strutturali possono essere: - Interne: ad esempio il patrimonio genetico dell’individuo o le sue caratteristiche costituzionali e caratteriali acquisite
- Esterni: eventi o situazioni uniche/eccezionali, ke nn rientrano nella normalità delle esperienze della vita quotidiana
Nota ke sia fattori interni ke fattori esterni possono variare a seconda dell’individuo, del sesso o della razza di appartenenza
- Cause Predisponenti (o precipitanti): sono fattori che, hanno carattere transitorio e/o di impatto apparentemente meno rilevante delle cause strutturali; pertanto, di per sé, non produrrebbero un quadro clinico, ma possono contribuire a farlo comparire se si associano ai fattori strutturali. Diversamente da questi, variano non tanto in relazione al singolo individuo, ma piuttosto a seconda del tipo di fatto morboso che possono scatenare: un lutto o una perdita possono infatti sfociare in una reazione depressiva, ansiosa o un disturbo di tipo traumatico.
Da queste tipologie di cause, vennero poi sviluppati modelli di malattia basati sull’interazione tra fattori strutturali e fattori precipitanti:
- Schema Preformato di risposta: La malattia rappresenta lo sviluppo di uno schema già presente nell’individuo in forma di organizzazione particolare e specifica del suo apparato nervoso e/o costituzionale. L’apparato contiene in modo embrionale, o “preformato”, quelle caratteristiche cliniche che si svilupperanno solo successivamente per via del processo evolutivo, interno allo schema stesso, o per la sua interazione con fattori esterni.
Il concetto di schema preformato fu introdotto da Kraepelin nel 1920 e sviluppato successivamente da Kretschmer (1888-1964): x qst’ultimo, la malattia rappresenta l’evoluzione quasi “naturale” di caratteristiche strutturali del soggetto, connesse al suo temperamento fisico e/o psichico - Stress e Vulnerabilità: anke qst modello dello di malattia prevede l’interazione, a livello di origine della sua origine (= eziopatogenesi), di fattori diversi tra di loro, per l’appartenenza ad ordini concettuali e metodologici differenti
Tuttavia, la debolezza del concetto di causalità, ha notevoli implicazioni diagnostiche, poiché porta ad ampliare la gamma di fattori causali. Tuttavia, in questo modo sorgono alcuni dubbi, tra cui la possibile esistenza di entità cliniche distinte tra loro, e la possibilità di differenziare la malattia dalla salute.
In ogni caso, la difficoltà di differenziare nettamente le varie malattie anke se supportati dai più diversi sistemi di classificazione, pone l’impossibilità di ammettere entità morbose specifiche e distinte.
Trattiamo infine della continuità delle forme cliniche. Le entità cliniche variano considerevolmente da un sistema diagnostico all’altro e, all’interno di ognuno, nel corso di pochi anni; tutti i sistemi diagnostici prevedono inoltre forme cliniche miste, in cui coesistono i criteri diagnostici che dovrebbero essere tipici di ognuna di esse.
Infine, va notato ke le forme cliniche di transizione sono piuttosto comuni, anche tra due disturbi tradizionalmente considerati nettamente contrapposti come la depressione e la schizofrenia (Disturbo Schizoaffettivo).
LEZIONE 2. COLLOQUIO CLINICO
COLLOQIO CLINICO
Il colloquio clinico serve x osservare e descrivere le malattie, permettendo infine la formulazione della diagnosi.
MEDICINA e PSICHIATRIA; sia in medicina ke in psichiatria, il colloquio, si basa sulla percezione visiva, ke risulta essere così il fondamento della clinica: la percezione visiva infatti fonda e delimita gli oggetti da conoscere (à qnd poi pensa a qualcosa di specifico, si prescriverà un esame/test appropriato), instaura una pratica che evita il linguaggio e ke si avvale invece di vista e tatto x inferire la malattia. Altra caratteristica ke conferma il primato della percezione visiva è dato dall’ «iconografia», e dall’ «imaging», ke continuano a crescere con il progresso tecnologico.
A causa di tutto ciò, passano in secondo piano il contatto diretto col corpo del malato e col suo discorso (mentre in epoche precedenti, la prassi medica-anatomica prevedeva come base l’ispezione di cadaveri).
La parte applicativa della clinica psichiatrica, prevede invece l’utilizzo di test, scale di comportamento, questionari e interviste, ecc ke forniscono dati quantitativi poi analizzabili. I quadri clinici faranno poi riferimento a modelli spaziali più che temporali.
Va infine sottolineata la distanza, l’assenza di contatto e di coinvolgimento: lo psichiatra è infatti un testimone neutro (paragonabile all’occhio freddo di una telecamera che registra passivamente).
PSICOANALISI; la psicoanalisi introduce poi una nuova dimensione nell’esame clinico: l’ascolto. Esso non richiede di reperire segni caratteristici, ma di osservare i processi mentali che si manifestano nel discorso/nel linguaggio di un soggetto e nella comunicazione con lui; pertanto gli elementi fondamentali non sono le idee e i comportamenti, ma il dire: i modi di comunicazione o non comunicazione, le emozioni, le evocazioni mentali e le particolarità del racconto. Tuttavia, anke nella psicoanalisi, il malato è visto come soggetto alienato, a causa delle sue rappresentazioni inconsce (à si pensa dunque ke il malato nn è in grado di controllarsi poiché nn ha contatto con i pensieri ke ha al suo interno).
Il secondo passo dell’investigazione psicologica è poi di tipo metapsicologico: ciò che emerge nel discorso viene chiarito e spiegato con modelli interpretativi della teoria (ci si può avvalere di punti di vista topici, economici, dinamici, ecc.)
Schema DI colloquio clinico finalizzato all’esame psichico e alla diagnosi
L’esame clinico ha come scopo la raccolta/individuazione dei sintomi: pertanto si estende alla totalità del comportamento verbale e non verbale del soggetto (= non si basa su una riduzione preliminare). È poi importante notare ke l’esame clinico non ha limiti precisi, né scale di riferimento; tuttavia, i tratti che riteniamo significativi, derivano dalla tradizione clinica a cui facciamo riferimento (l’osservazione clinica nn è ingenua, xke implica la ricerca di cose particolari; nota xo ke a diversa scuola, corrisponde qualcosa di diverso da osservare).
La prima parte del colloquio clinico (= il punto di partenza è l’anamnesi). L’anamnesi è la raccolta dei dati riguardanti i precedenti fisiologici/patologici dei pazienti (sia a livello personale ke ereditario) compiuta a livello diagnostico. Essa si articola in molti punti (così da poter ricavare un quadro esaustivo e poter così inferire correttamente le eventuali patologie):
- Motivo della visita: xke ci si è recati dal clinico
- Disturbo attuale (sintomi e cronologia): ke sintomi si accusano e da quanto essi sono presenti
- Storia medica precedente:
- Fisica: se avuti in passato problemi fisici (lesioni, traumi..)
- Psichiatrica: se avuti in precedenza problemi psichici e di ke natura
- Storia familiare: caratteristiche di padre, madre, fratelli e altri parenti; è poi rilevante porre domande sull’atmosfera familiare presente in casa.
Nota ke la storia familiare è piuttosto importante, xke potrebbe suggerire indizi sulle cause delle malattie (si potrebbe avere anke predisposizione genetica) - Storia personale: la vita del soggetto, descritta partendo dal periodo prenatale sino a quello attuale. I punti da indagare riguardano:
- Gravidanza: i disturbi psichici potrebbero spiegarsi dalla sofferenza materna o da cause organiche risalenti a tale periodo
- Infanzia
- Adolescenza
- Educazione scolastica
- Educazione superiore
- Lavoro e servizio militare
- Storia sessuale, pubertà, maturazione
- Storia matrimoniale
- Figli
Ognuna delle fasi sopracitate potrebbero implicare problemi di qualche sorta (magari è insito all’interno di questi periodi un trauma, un momento difficile o altro ancora..) à cambiando infatti determinate cose, potrebbe cambiare sostanzialmente la vita di un individuo ke potrebbe influenzare infine la sua psiche.
- Dati sociali: anke essi potrebbero contribuire in molti modi; i principali dati da indagare sono:
- Situazione di vita: lavoro attuale, occupazione, problemi finanziari, rapporti
- Crimini, delinquenza: spesso comportano difficoltà di varia natura, anke a livello mentale
- Alcool, droga, tabacco: se si abusa di uno di questi, verranno probabilmente a delinearsi disturbi di varia natura
- Gruppi di appartenenza sociali e religiosi: x vedere le eventuali fissazioni/ interpretazioni
- Personalità premorbosa: esso consiste nel capire com’era il paziente prima del cambiamento (prima del disturbo) à generalmente il soggetto mira a tornare a tale stato “originario”, se migliore di quello attuale.
- Stato mentale: consiste in un’osservazione atta ad individuare eventuali alterazioni mentali ke possono essere riscontrate:
- Aspetto e comportamento: solitamente vengono cambiati a seguito della patologia
- Eloquio e ideazione: a seconda di come risultano è possibile inferire stati mentali anormali del paziente va osservato cosa racconta e come lo racconta à da ciò avremo indizi/ipotesi poi controllabili mediante appositi test
- Umore: esso va indagato da 3 punti di vista: obiettivo (come l’umore è visto oggettivamente), soggettivo (come il paziente interpreta il suo umore) e nel rapporto (se cambia con altre persone).
- Pensieri e convinzioni: vanno indagati, in quanto potrebbero celare fobie, ossessioni, compulsioni o idee suicidarie
- Esperienze e percezioni: possono riguardare l’ambiente (allucinazioni, illusioni, derealizzazione), il corpo (ipocondriasi, allucinazioni somatiche) o il sé (depersonalizzazione, passività del pensiero).
- Stato cognitivo: in tale ambito va osservato se son presenti alterazioni inerenti l’orientamento (= x es tempo, spazio), attenzione, concentrazione e memoria
- Insight: qst punto consiste nel capire se il paziente è egosintonico o egodistonico (capendo se interpreta e vive bene/male le sue patologie).
- Formulazione: in qst ultimo punto si riassume tutto ciò ke emerso dal colloquio clinico, “tirando le somme” sulla condizione del paziente. Verranno compilati:
- Descrizione della persona e dei suoi problemi: fornire un quadro generale del soggetto e cosa è osservabile
- Diagnosi e diagnosi differenziale: si stabilisce, nel caso della diagnosi, quale malattia/sindrome è stata individuata; si parla invece di diagnosi differenziale qnd, in base a certi indizi si propende x certe sindromi, ma è tuttavia possibile includerne altre, poiché nn del tutto escludibili.
- Evidenze per la diagnosi: in base a quali elementi la diagnosi è stata effettuata
- Fattori eziologici: cosa potrebbe determinare le cause della malattia
- Prognosi: giudizio clinico sulla possibile evoluzione futura della malattia
- Trattamento: come si intende procedere x far fronte al disturbo e gli elementi di cui avvalersi x combattere qst (psicoterapia, farmaci..)
Altro aspetto fondamentale di cui avvalersi nel colloquio clinico, nella diagnosi e ancor più nella terapia, è l’empatia: essa è la capacità di immedesimarsi nella condizione di un'altra persona e di sentire se stesso nella situazione del paziente (à mettendosi nei panni dell’altro: nota ke l’empatia risulta possibile coi nevrotici, ma nn con disturbi più gravi quali la schizofrenia in cui difficilmente è possibile immedesimarsi). Ponendosi poi domande del tipo “Se quel primo evento fosse capitato a me personalmente e in tutte le circostanze del paziente, il secondo evento (= la reazione del paziente al primo), si sarebbe ragionevolmente verificato?” è possibile comprendere i sentimenti che attribuisco al paziente e le azioni che derivano da questi sentimenti: se io fossi il paziente con la sua storia, avrei le stesse esperienze e mi comporterei alla stessa maniera?
Un es di qst può venire dal decidere se un paziente è depresso o meno: Come posso decidere se un paziente è depresso o no? Siccome io sono in grado di sentirmi infelice, miserabile, depresso e so com'è questo sentimento dentro di me (= riesco a provare gli stessi sentimenti e so cosa comportano), mi immedesimo nel paziente parlando, agendo e comportandomi come lui à in tal modo, io mi sentirei infelice, miserabile, depresso. Quindi io valuto che l'umore del paziente sia quello della depressione, dopo averlo sperimentato su di me.
In sostanza, l’empatia serve per comprendere l’esperienza soggettiva e privata del paziente, usando quelle caratteristiche umane che ho in comune con lui: la mia capacità di percepire e di usare il linguaggio, che condivido con lui. Infatti, posso cercare di creare nella mia mente qualcosa che sia simile alla sua esperienza, chiedendogli di confermare o rifiutare la mia descrizione, unita alla mia osservazione del suo comportamento (= x es l'espressione triste del suo viso o il battere il pugno sul tavolo), per ricostruire la sua esperienza. In ogni caso, si noti ke x far ciò, occorre porre domande appropriate, pertinenti e consapevoli, ripetendo le frasi e insistendo quando è necessario in modo di acquisire la sicurezza di avere ben compreso ciò che il paziente sta descrivendo.
Passiamo ora a Forma e Contenuto; esse vanno innanzitutto distinte tra loro:
- Forma: La forma di un'esperienza psichica è la descrizione della sua struttura in termini fenomenologici, ossia come si manifesta (es una macchina: è tale se ha un volante, 4 ruote, un motore ecc; in modo analogo, un delirio -o un altro disturbo- è considerato tale se ha certe caratteristiche). La forma dipende dal tipo di malattia mentale di cui il paziente soffre, e per questo è di significato diagnostico.
- Contenuto: Il contenuto è ciò che dà colore all'esperienza psichica, ma la natura del contenuto di x Sé è irrilevante dal punto di vista diagnostico (es macchina di colore rosso à il colore nn è necessario xke io capisca ke si tratti di un auto; analogamente, nn è necessario sapere i contenuti del delirio -es credo mi derubino di continuo- x capire ke si tratta di quel disturbo).
Vediamo alcuni es di forma e contenuto x comprenderle meglio:
- Nella schizofrenia si ha una forma di percezione delirante; i contenuti possono essere compresi nei termini della situazione di vita del paziente, rispetto alla sua cultura, appartenenza di gruppo, stato, età, sesso, eventi di vita e collocazione geografica.
- Una particolare forma consiste un'allucinazione visiva: essa suggerisce la probabilità di una sindrome psico-organica e il contenuto potrebbe essere descritto dal paziente come lui ke viene spedito sulla luna e ritornato durante la notte.
- L’ipocondria è un disturbo di contenuto: si è costantemente convinti di essere malati, anke se in realtà nn è così; la forma può tuttavia essere varia: può assumere la forma di un'allucinazione uditiva in cui il paziente sente una voce che dice: "Hai un cancro".
Può essere anke un delirio, in cui egli crede in modo falso e con evidenza delirante di avere un cancro (= nn si lascia convincere da nessuna prova, anke se è palese ke nn risulta malato).
Ancora, si può trattare di un'idea dominante, per cui passa la maggior parte del suo tempo a controllare il proprio stato di salute temendo di essere ammalato.
Infine può essere espressione di un'alterazione affettiva che si manifesta in un'estrema ansia ipocondriaca o in una depressione ipocondriaca - Nel caso di una gelosia morbosa, la forma potrebbe essere allucinatoria, delirante, sotto forma di idea dominante, o manifestarsi in un comportamento compulsivo o pensiero ossessivo; x quanto riguarda invece il contenuto, esso può essere comprensibile nei termini della situazione di vita del paziente.
NECESSITA’ DEL COLLOQUIO CLINICO X LA DIAGNOSI DEL DISTURBO MENTALE
Innanzitutto, è importante imparare x tale paragrafo alcune definizioni; distinguiamo quindi:
- Nosologia: studio dei disturbi psichici
- Nosografia: descrizione dei disturbi psichici
- Classificazione: organizzazione, tramite un elenco più o meno strutturato, secondo un ordine gerarchico, dei molteplici disturbi psichici riconosciuti in un elenco
- Diagnosi: “conoscenza delle differenze” tra i disturbi, e attribuzione di un disturbo specifico ad un determinato paziente (= conosco le malattie e le reciproche caratteristiche/differenze à in tal modo do la diagnosi)
Passiamo ora al modo x classificare i disturbi mentali. Prima di tutto va premesso ke il dato eziopatologico non è facilmente evidenziabile nei disturbi mentali: è perciò problematico ricorrere ad esso per identificarli (= Diagnosi) e classificarli (= Nosografia e Classificazione dei Disturbi Mentali), nonché per differenziare una forma morbosa rispetto ad un’altra (Diagnosi Differenziale).
Il problema della distinzione dei quadri clinici (= dei disturbi) è stato affrontato adottando approcci diversificati. I principali criteri di distinzione di cui ci si avvale sono:
- Criteri Categoriali: i disturbi sono chiaramente identificabili in quanto visti come entità separate ed indipendenti. Le singole unità morbose sono mutuamente esclusive, identificate in modo univoco e descritte con precisi criteri operativi di inclusione/esclusione.
I problemi/limiti dell’approccio diagnostico categoriale riguardano principalmente i confini diagnostici tra le diverse sindromi: infatti, essi devono essere univoci e precisamente definiti x permettere così di distinguere i vari disturbi (nota ke tale metodo ipotizza sintomi ke contraddistinguono le varie malattie, ma è cmq possibile ke uno o più sintomi siano comuni a più disturbi) à x far ciò bisognerebbe elaborare un insieme di “regole” di inclusione e di esclusione complesse. Tuttavia, alcune aree sintomatologiche non sono coperte da una entità sindromica specifica, per cui aumenta il numero dei casi non diagnosticati (à x sopperire a ciò si stilano nuove entità nosografiche che colmano il “vuoto diagnostico” oppure si ricorre alla categoria NAS -Disturbo Non Altrimenti Specificato-). Un disturbo viene infine definito atipico se comprende sintomi inaspettati (= nn standard).
In ogni caso, va sottolineato ke la realtà clinica è molto diversa: si ha infatti un’elevata frequenza di forme attenuate, sfumate o con una presentazione fenomenologica che non rispetta completamente i criteri categoriali; pertanto, si ricorre spesso all’introduzione di nuove forme morbose, che rispettino meglio la specificità eziopatogenetica e clinica di questi quadri clinici à qst avviene xke molte forme morbose, nella maggior parte dei sistemi di classificazione, sono sovrapponibili ad altre, rendendo talora problematica la diagnosi differenziale. Da qui, il dilemma se sia utile mantenere tali suddivisioni o se bisogna accorparle. - Criteri Dimensionali: Nei criteri dimensionali non è possibile distinguere classi ben delimitate, poiché il quadro clinico di ogni forma morbosa è il risultato della combinazione peculiare e specifica di un numero ristretto di variabili cliniche, dette dimensioni; queste possono variare distribuendosi lungo un continuum, di modo che sarebbe arbitrario stabilire un confine netto lungo di esso (à anke se risulta più corretto definire la posizione di ogni soggetto rispetto ad ognuna di queste variabili). Un es è dato dal modello a spettro: con esso si ipotizza un’area clinica e psicopatologica piuttosto estesa, distribuita lungo un continuum fenomenologico à al centro si colloca il disturbo di riferimento, concepito in modo analogo al concetto di prototipo, e alla sua periferia di collocano quadri che non soddisfano completamente queste caratteristiche (= quindi malattia centro di una linea ai cui estremi ci sono diversi quadri). X esemplificare il concetto di spettro vediamo lo Spettro schizofrenico: esso si estende dalla schizofrenia classica al disturbo schizofreniforme, alla schizoidia, la schizotimia e alcuni disturbi cosiddetti schizoaffettivi.
Vediamo ora come si definiscono i criteri dimensionali, a seconda dell’approccio utilizzato: - Dimensioni Psicometriche: Non sono definite a partire dai sintomi, ma sono definite mediante rilevazioni “obiettive” (= uso di statistica e psicometria): infatti, non stabilisce i confini tra normalità e patologia e non fa assunzioni “a priori” sulle dimensioni possibili; le dimensioni psicometriche possono esser utili xke possono aiutare ad identificare dimensioni psicopatologiche non previste (qst possibile grazie anke all’inquadramento e alla descrizione di tutti i casi clinici di maggior/minor peso, in base alle diverse variabili dimensionali.
Le dimensioni psicometriche possono infine avvalersi di analisi statistiche multivariate (x es l’analisi fattoriale) di dati clinici (segni, sintomi e tratti) raccolti con strumenti multipli di rilevamento (test mentali, percettivi ecc). Esse riducono in tal modo il numero delle variabili originarie a pochi “fattori” che descrivono così in modo più semplice ed “economico” il quadro clinico (anke se poi ognuna delle variabili originarie può contribuire effettivamente in misura maggiore o minore al “peso” dei vari fattori). - Dimensioni Psicopatologiche: Consistono di solito nelle grandi categorie descrittive della psicopatologia clinica. Un es è rappresentato dal delirio: esso consiste in un alterazione del giudizio di realtà: la dimensione psicopatologica si esprime fenomenologicamente con un insieme di segni/sintomi che sono i vari descrittori di una medesima funzione alterata (nota cmq ke il delirio non è specifico per nessuna sindrome psichiatrica categoriale, ma compare in modo “transnosografico” in un ampio spettro di disturbi o in particolari fasi del medesimo disturbo)
- Criteri Prototipici: Si basano sul presupposto che le forme cliniche non siano distinte tra loro né per variabili cliniche nettamente differenziate, né per l’oscillazione lungo un continuum di poche variabili; essa è ispirata soprattutto da studi clinici approfonditi su alcuni casi clinici molto significativi, sia per la complessità del loro quadro clinico, sia per la ricchezza di documentazione che è stata raccolta su di essi à Ciò ha consentito di individuare una costellazione di variabili, sia continue sia discontinue, ritenuta pertanto l’espressione più fedele di quella forma morbosa (= una sorta di “tipo ideale”).
Va xo notato ke nessuna di queste variabili è necessaria né sufficiente per definire la malattia, ma soltanto la loro combinazione peculiare, che si può ritrovare nei casi clinici reali: pertanto si tratta di stabilire se questi si avvicinino con maggior fedeltà ad un certo tipo ideale oppure ad un altro sul piano qualitativo. La costellazione di variabili può comprendere: - sia un numero ristretto ma inerenti allo stesso piano (biologico, relazionale, funzionale, ecc.)
- sia un gran numero appartenenti ad ambiti diversi (neurotrasmettitori, genotipo, eventi stressanti, funzioni cognitive).
Esempio:alcuni modelli “olistici” di depressione oppure i modelli stress-vulnerabilità
Valutiamo infine la questione ke la classificazione dei disturbi mentali non è solo un fatto «scientifico»; tale classificazione può essere considerata infatti sotto diversi aspetti:
- Aspetto Pragmatico: Si cerca di privilegiare i criteri che hanno una maggior validità teorica e “scientifica” ke possano così facilitare la comunicazione dell’esperienza “disturbata” tra i vari soggetti (= così la possono fare in contesti spaziali, temporali e culturali diversi) e rendere la sua organizzazione abbastanza omogenea e coerente, (= così la si può valutare e interpretare meglio); inoltre, si tenta di verificare la validità dei criteri mediante esperimenti precisi ed economici, migliorando infine le possibilità di ricavare questi le informazioni che ci consentono di controllare, manipolare e prevedere il disturbo in questione.
- Aspetto della Variabilità: I sistemi di classificazione sono soggetti ad una ampia variabilità, in rapporto sia all’evoluzione storica delle conoscenze teoriche, sia ai modelli organizzativi e interpretativi utilizzati per elaborarle e utilizzare tali saperi (i quali variano anche in funzione di variabili socio-culturali, ideologiche e politiche).
Concludendo, i principi organizzatori non si fondano esclusivamente su basi scientifiche e obiettive (intorno alle quali si può istituire un consenso unanime con procedure di formulazione, verifica e convalida delle ipotesi), ma obbediscono anche, e talora soprattutto, ad altri criteri di natura pragmatica, influenzati poi dalle esigenze specifiche delle collettività che li adottano e presentano perciò un’ampia variabilità socio-culturale. In tal modo, la classificazione dei fenomeni osservabili può utilizzare un numero illimitato di principi organizzatori e producendo raggruppamenti e distribuzioni degli stessi secondo modalità assai differenti, ma tuttavia ugualmente “validi” da un punto di vista teorico.
LEZIONE 3. IL DSM
Si affronterà in tale lezione l’argomento dei sistemi di classificazione e dei relativi manuali.
Cominciamo col DSM (Diagnostic Statistic Manual). Esso è il sistema di classificazione più diffuso oggi e distingue le malattie in base ai sintomi ke si presentano assieme.
Vediamone la storia.
- Nel 1952 uscì la prima edizione del DSM, o DSM-1: esso fu il primo tentativo di classificazione sistematica dei disturbi mentali da parte dell’APA e fu proposto in alternativa alla “Sezione Malattie Mentali” dell’ICD-6 del 1946, giudicata insoddisfacente (à l’ ICD - International Classification of Deseases- era infatti diviso in sezioni: disturbi al cuore, ai polmoni, ecc. Sulle malattie mentali c’era solo una piccola parte ke si decise così di ampliare mediante il DSM ke trattava SOLO dei disturbi mentali -nota ke ciò fu dovuto anke a causa della 2GM ke provocò diverse anormalità mentali fra i soldati-). Un forte influsso nella stilatura del DSM-1, fu dato dal modello psicobiologico di Adolf Meyer ke, avvalendosi della psicoanalisi, nn definì i disturbi come “malattie”, bensì come “reazione” à egli concepiva infatti il disturbo mentale come una reazione a fattori psicologici, biologici e sociali.
- Nel 1968 uscì il DSM-2: esso era più sistematico del precedente e prodotto con una maggiore partecipazione di esperti. Venne abolito il termine “reazione” e adottata una prospettiva kraepeliniana per le psicosi “funzionali”, mentre una prospettiva freudiana dominò nel campo delle nevrosi. Da notare ke esso era basato in gran parte sull’ICD-8, uscito due anni prima.
- La nuova edizione del DSM-3 fu determinato principalmente da 3 cause:
- La riduzione delle risorse finanziarie per la psichiatria, suscitò l’esigenza di prove empiriche x aver così certezza degli esiti dei trattamenti.
- Il corretto impiego dei farmaci implicò una necessità parallela di criteri diagnostici specifici ed attendibili (à in modo di poter somministrare in modo opportuno gli psicofarmaci)
- A causa delle differenze diagnostiche tra i vari paesi, si aveva scarsa attendibilità dei sistemi diagnostici tradizionali: essi erano infatti privi di specifici criteri diagnostici che permettessero così ad operatori diversi di uniformare le diagnosi (= spesso lo stesso disturbo possedeva nomi diversi in diversi paesi, così da nn poter permettere una corretta classificazione).
Nel 1975 uscì poi l’ICD-9, che negli Stati Uniti fu giudicato tuttavia insoddisfacente e venne pertanto revisionato pochi anni dopo (1979) a seguito di una necessità di maggiore specificità (à ICD-9-CM à clinical modification).
Il vero passo avanti si ebbe tuttavia con la terza edizione del DSM: nel 1980 uscì il DSM-3 ke prevedeva criteri diagnostici specifici per ogni disturbo mentale à il DSM-3 possedeva infatti una buona attendibilità e un sistema multiassiale di classificazione. Con tale manuale si ebbero inoltre 2 innovazioni di contenuto:
- Ampliamento dei criteri diagnostici dei disturbi dell’umore
- Restrizione dei criteri per la diagnosi di schizofrenia
- Nel 1987 si ebbe poi il DSM-3-R à esso fu una revisione del DSM-3: sebbene esso costituisse già di x sé una vera e propria rivoluzione, fu sottoposto a verifiche e correzioni, di modo di renderlo ancora più accurato nella revisione.
Tra le caratteristiche significative della revisione va citata soprattutto quella dell’inclusività: con essa si intende l’inclusione, di tutte le diagnosi utilizzate dai clinici o dai ricercatori, al fine di studiarle e valutarle, anche se mancavano i dati completi di attendibilità e validità. La conseguenza di ciò fu una significativa espansione nel numero complessivo delle categorie diagnostiche (292 Categorie Diagnostiche) ke vennero introdotte x vedere se esse potevano riscuotere successo o meno in ambito clinico.
Venne pertanto abbandonato il criterio gerarchico nelle diagnosi di diverse condizioni quali i Disturbi d’Ansia e dell’Umore (prima del DSM-3 si ordinavano gerarchicamente i disturbi: veniva data la precedenza ai disturbi organici, poi alla schizofrenia ecc. à davano in tal modo un ordine di importanza alle malattie. Col criterio dell’inclusività xo tutti i disturbi vennero a ritrovarsi sullo stesso livello). Le più recenti ricerche sulla comorbilità avrebbero mostrato infatti la necessità di approfondire le relazioni tra i diversi disturbi prima di definire le priorità gerarchiche.
- Infine, nel 1994 uscì il DSM-4. Esso si distinse dai precedenti poiché fece uso di un approccio conservatore ma nn inclusivo: si scelse cioè di inserire nuove categorie diagnostiche solo dopo che la ricerca aveva stabilito che esse dovevano essere incluse, (e nn incluse solo x stimolare la ricerca stessa). Venne così innalzata la soglia minima per includere nuove diagnosi e furono introdotti cambiamenti solo attraverso l’accumulo di robuste evidenze empiriche derivate dalle ricerche.
Altra caratteristica del DSM-4 fu l’ulteriore limite dato all’approccio gerarchico. Infatti nel manuale, viene richiesto espressamente di indicare ogni disturbo presente sui vari assi, con l’eventuale nota specificativa di “diagnosi principale”.
L’approccio ke il DSM-4 segue è quindi di tipo categoriale: ogni disturbo è nettamente separato e diverso dall’altro, e lo stato di malattia è qualitativamente diverso (e separato) dallo stato di non malattia; nota ke in tale manuale la concezione di malattia è basata sui due concetti centrali di sofferenza e disfunzione.
I limiti ke tale approccio presenta sono principalmente 2: - Il fatto di creare territori neutri tra una diagnosi e l’altra, difficilmente riempibili se non con diagnosi ibride di forme atipiche, miste o residue
- L’approccio categoriale funziona nella maniera migliore quando i membri di una classe diagnostica sono omogenei, vi sono chiari confini tra le varie classi, e le varie classi sono mutuamente esclusive
Il DSM-4 è inoltre dotato di aspetti dimensionali, poiché i disturbi sono distribuiti secondo variazioni quantitative (relative alla gravità del disturbo, alla personalità, alla percezione, alla cognizione, alla tonalità dell’umore, ecc) secondo un continuum che va dal disturbo fino alla normalità; ad es c’è il disturbo Depressivo Maggiore à tale categoria diagnostica è definita qualitativamente; tuttavia nelle sotto-categorie (ad es. Disturbo Depressivo Maggiore Lieve o Grave), si adotta un criterio quantitativo di gravità implicita, e quindi dimensionale.
Osserviamo ora i criteri diagnostici: il manuale ricorre alla descrizione di una serie di sintomi, espressi nel modo più chiaro possibile, necessari per fare la diagnosi: tali sintomi possono essere sia di inclusione che di esclusione (in una certa diagnosi devono esserne presenti alcuni, ma son da escludersene altri: con inclusione si intende un sintomo necessario x decretare una certa diagnosi; al contrario, con esclusione si intende un sintomo da escludere x poter pronunciare una certa diagnosi) e in genere viene specificato un numero minimo la cui presenza è necessaria per la diagnosi (ad es. 4 criteri su 7, oppure 5 su 8 ecc.) à qst ricorso ad un numero minimo di sintomi x decretare una certa diagnosi di cui si avvale il DSM-4 è definito sistema Politetico:
- Sistema Politetico: deve essere presente solo un numero minimo di criteri qualunque all’interno di un elenco prestabilito x poter stabilire la diagnosi. Nota ke in tal modo i disturbi possono avere in comune alcuni criteri, anche pochi, e in molti casi addirittura nessuno in particolare (es x una diagnosi 4 sintomi su 8 à così facendo si può dare la stessa diagnosi anke con 2 serie di sintomi completamente diversi)
- Sistema monotetico: i membri di ciascuna categoria diagnostica devono necessariamente avere in comune un determinato criterio diagnostico (es.: agente batterico nelle malattie infettive)
Nota ke l’impiego del sistema polittico pone sia ke limiti e vantaggi:
Vantaggi: tale sistema consente una maggiore flessibilità di impiego nella pratica clinica e rispetta l’eterogeneità nella presentazione clinica dei disturbi
Limiti: l’eterogeneità diagnostica diventa in alcuni casi decisamente eccessiva
Passiamo ora all’Attendibilità dei criteri. Siccome nella psicologia clinica sono presenti molte scuole di pensiero (con le rispettive teorie) ma eseguono comunemente lo stesso lavoro di diagnosi e di descrizione delle malattie, si è reso necessario fare in modo ke al di là del modello teorico di riferimento, 2 psicologi decretassero la stessa cosa (anke se di correnti di pensiero opposte). Da qui l’attendibilità data dal “coefficiente K”, che misura l’accordo sulle rispettive diagnosi fatte, all’insaputa l’uno dell’altro, sugli stessi pazienti (da ciò emerse à Schizofrenia: 0,81 essendo tale punteggio molto alto, risulta tra le meno problematiche; Disturbi di personalità: da 0,26 a 0,87 a seconda dei singoli disturbi, con una media dello 0,64. Essi risultano pertanto tra i più problematici)
Vediamo ora gli items ke descrivono i disturbi:
- Criteri diagnostici: visti in precedenza, godono delle caratteristiche della descrizione, dell’inclusione/esclusione e del sistema politetico
- Sottotipi e/o “specificatori” (specifiers): gli items possono essere descritti in 2 modi:
- SOTTOTIPI: consistono in sotto-raggruppamenti fenomenologici mutuamente esclusivi ed insieme esaustivi all’interno di una specifica categoria diagnostica; solitamente i sottotipi son segnalati con l’indicazione “specificare il tipo”. Un es è il Disturbo Delirante, ke risulta suddiviso in 7 sottotipi: Erotomane,Grandioso, Gelosia, Persecutorio, Somatico, Misto, Non specificato à va poi riconosciuto quello presente nel paziente in base ai suoi contenuti/comportamenti
- SPECIFICATORI: Consentono di definire un più omogeneo sottogruppo di individui grazie ad uno specifico disturbo con cui condividono alcune caratteristiche. Un es è la Fobia Sociale (viene richiesto di specificare se essa è “generalizzata”).
In base al tipo della gravità e del decorso, sono previsti sei specificatori, da indicare dopo la diagnosi: lieve, moderato, grave, in remissione parziale (= in fase di guarigione), in remissione piena (= paziente in fase finale di guarigione à nota tuttavia ke il disturbo in tale fase potrebe ancora verificarsi), e storia precedente (= se l’evento o disturbo è accaduto anni fa).
Nota ke questi specificatori possono rappresentare per certi versi un aspetto “dimensionale” all’interno dell’approccio categoriale. - Procedure per la registrazione: istruzioni per selezionare l’apposito numero di codice secondo l’ICD-9-CM ed indicare i sottotipi e/o gli specificatori)
- Caratteristiche e disturbi associati: in 3 parti: disturbi mentali, reperti di laboratorio e condizioni fisiche
- Caratteristiche specifiche: legate alla cultura di appartenenza, all’età, e al sesso
- Prevalenza
- Decorso
- Familiarità: x qst si intende l’incidenza genetica, ossia se i disturbi sono magari riconducibili a disturbi presenti nella famiglia
- Diagnosi differenziale
Passiamo infine al Sistema MultiAssiale. Tale novità introdotta dal DSM fu molto apprezzata, poiché con essa si riconosceva ke i disturbi psichici, essendo molto complessi, nn erano identificabili solo in base ai sintomi; x avere così una maggiore sicurezza e completezza, si ritenne dunque più opportuno analizzarli su 5 assi (nota ke la distinzione venne proposta dal DSM-4 x la necessità di poter fare analisi e diagnosi diverse a seconda dell’asse utilizzato):
- Sindromi cliniche: ossia gli eventuali disturbi cognitivi (conseguenti x es a lesioni); i disturbi presenti sull’asse 1 sono da considerarsi come disturbi mentali veri e propri e viene pertanto dato ad essi un taglio di natura perlopiù medica (anke xke la malattia è qui considerata come un’alterazione vera e propria della vita) à nota ke i disturbi in asse 1 possono insorgere da un giorno all’altro, anke improvvisamente
- Disturbi di personalità e dello sviluppo: i disturbi di personalità presenti dalla periodo della nascita fino al presente; con l’asse 2 si intende una tipologia di disturbi ke è presente sin dall’infanzia/adolescenza e ke tende ad accentuarsi col passare del tempo
- Disturbi fisici: ossia malattie organiche pregresse (es infarti, emorragie..) à qst xke la salute mentale dipende anke da quella fisica
- Severità di eventuali fattori psicologici scatenanti (stressors): a ciò è riconducibile l’ambiente, le relazioni e ogni cosa ke può implicare stress
- Livello più alto di funzionamento sociale nel corso del precedente anno: bisogna comprendere il livello più alto di funzioni sociali dell’anno precedente, x capire così di quanto si è abbassato x procedere poi di conseguenza con le terapie adeguate
I limiti e problemi di tale classificazione consistettero soprattutto in una difficoltà a stabilire una chiara base concettuale, soprattutto per la separazione tra i primi due assi. Inoltre, nel DSM-III-R vennero aggiunti sull’asse II il Ritardo mentale, i Disturbi specifici dello sviluppo, e i Disturbi pervasivi dello sviluppo (“autismo infantile”) à in questo modo nell’asse II vennero inclusi, salvo rare eccezioni, disturbi che hanno tutti insorgenza nell’infanzia o nell’adolescenza e ke presentano un carattere di stabilità nel tempo. Qst problemi furono riscontrati effettivamente nel caso del Disturbo Schizotipico di Personalità à essendo un disturbo “ambivalente”, si discusse a lungo se fissarlo nell’asse I o II; alla fine si decise ke:
- ICD-10: inserì il disturbo nell’asse I
- DSM-4: inserì il disturbo nell’asse II
Concludendo, va sottolineato ke nell’asse 2 son presenti le varie forme di ritardo mentale ed i vari tipi di disturbi della personalità.
LEZIONE 4. SCHIZOFRENIA E SUOI SINTOMI (Pt. 1)
Tratteremo ora della Schizofrenia, basandoci sul DSM-4. Va innanzitutto premesso ke lo scopo di tale manuale è consentire un accordo generale ed obiettivo tra vari terapeuti (indipendentemente dalla loro scuola di pensiero/provenienza): pertanto, i criteri diagnostici si basano su sintomi/segni ke sono individuabili da tutti. Si nota ke, x ogni disturbo son presenti 6 criteri:
- Criterio A: elenca i sintomi possibili ke si possono riscontrare in quel disturbo particolare; x far si ke il disturbo sia considerato come presente, viene richiesto un numero minimo di sintomi presenti (es 4 dei 9 elencati).
- Criterio B: descrive la disfunzione sociale/lavorativa causata dal disturbo
- Criterio C: specifica la durata minima dei sintomi, x far si ke essi siano diagnosticabili come disturbo (es hai quel disturbo se hai da almeno 1 mese quei sintomi..)
- Criterio D, E, F: questi 3 punti costituiscono i criteri di esclusione; in particolare, il criterio D serve ad escludere particolari disturbi ke sarebbero diagnosticabili, ma ke nn sarebbero corretti; il criterio E stabilisce se può avvenire un’esclusione di sostanze o condizioni mediche generali correlate col disturbo; il criterio F mette invece a confronto con altri disturbi la patologia, x poter così dare eventuali indicazioni diagnostiche in merito al rapporto tra essi.
Vediamo ora la SCHIZOFRENIA.

Si noti ke con sintomi negativi si intende qualcosa di mancante o di ridotto (es carenza di affettività; alogia: eloquio ridotto; abulia: volontà ridotta) ke nn è peraltro rispondente ai farmaci, mentre con sintomi positivi si intende qualcosa ke viene prodotto in maniera anormale (es allucinazioni: produzione anormale di stimoli visivi/uditivi nn presenti nella realtà) ma ke è curabile mediante farmaci adeguati. Vedremo tuttavia in seguito tale distinzione in modo più approfondito.
Altra cosa importante ke va notata, è ke è sufficiente la presenza di deliri/allucinazioni x poter pronunciare una diagnosi di schizofrenia

Si nota nella durata (criterio C) ke i sintomi devono essere presenti da almeno 6 mesi x poter eseguire la diagnosi di schizofrenia à la durata minima di 6 mesi è prevista xke in alcuni casi il disturbo può risolversi da solo, oppure sfociare in un'altra malattia [fase prodromica: il periodo relativo all’insorgenza del sintomo].
Della schizofrenia, esistono poi varie tipologie (tutte con i sintomi generali prima citati nel criterio A): sebbene nn si sappia ancora se il meccanismo eziopatologico sia o meno diverso x ogni variante, è ormai assodato ke le manifestazioni risultano diverse, a seconda della forma sviluppata. Vediamo dunque i possibili sottotipi di schizofrenia:
- Schizofrenia di tipo paranoide: x essere di tale tipo, vanno soddisfatti 2 criteri:
- Preoccupazione relativa a uno o più deliri o frequenti allucinazioni uditive.
- Assenza di eloquio disorganizzato, comportamento disorganizzato o catatonico, affettività appiattita o inadeguata
- Schizofrenia di tipo disorganizzato: x essere considerata tale, devono essere contemporaneamente presenti
- Eloquio disorganizzato
- Comportamento disorganizzato
- Affettività appiattita o inadeguata.
Inoltre nn devono risultare soddisfatti i criteri per il Tipo Catatonico
- Schizofrenia di tipo catatonico: Un tipo di Schizofrenia nel quale il quadro clinico è dominato da almeno 2 dei seguenti sintomi:
- arresto motorio come evidenziato da catalessia (inclusa flessibilità cerea) o da stupor; [catalessia: rigidità dei muscoli]
- eccessiva attività motoria (che è apparentemente senza scopo e non influenzata da stimoli esterni);
- negativismo estremo (resistenza apparentemente senza motivo a tutti i comandi, o mantenimento di una postura rigida contro i tentativi di mobilizzazione) o mutacismo; [mutacismo: rifiuto di parlare]
- peculiarità del movimento volontario, come evidenziato dalla tendenza alla postura fissa (assunzione volontaria di pose inadeguate o bizzarre), da movimenti stereotipati, da rilevanti manierismi o smorfie;
- ecolalia o ecoprassia [ecolalia: il paziente ripete ciò ke qlcn dice; eco prassia: il paziente imita/ripete i gesti di qlcn]
Si nota in tale tipo di schizofrenia il particolare disturbo della motricità generale nel comportamento
- Schizofrenia di tipo Indifferenziato: Un tipo di Schizofrenia nel quale sono presenti i sintomi che soddisfano il Criterio A, ma che non soddisfano i criteri per il Tipo Paranoide, Disorganizzato, o Catatonico
- Schizofrenia di tipo Residuo: un tipo di Schizofrenia nel quale vi è manifestazione continua del disturbo, come indicato dalla presenza di sintomi negativi o di due o più sintomi elencati nel Criterio A per la Schizofrenia, sebbene presenti in forma attenuata (per es., convinzioni strane, esperienze percettive inusuali). Per esser considerato di tipo residuo devono tuttavia essere assenti:
- Rilevanti deliri e allucinazioni
- Eloquio disorganizzato
- Comportamento grossolanamente disorganizzato o catatonico
SINTOMI POSITIVI E NEGATIVI
La differenza principale è ke:
- Sintomi positivi: riflettono un eccesso o una distorsione di funzioni normali
- Sintomi negativi: riflettono una diminuzione o una perdita di funzioni normali
Vediamoli ora nel particolare.
SINTOMI POSITIVI: possono essere di diversi tipi:
- Deliri: sono convinzioni erronee, che di solito comportano un'interpretazione non corretta di percezioni o esperienze. Il contenuto può essere di vari tipi: persecuzione (= la persona è convinta di essere tormentata, inseguita, ingannata, spiata, o messa in ridicolo), di riferimento (= la persona è convinta che certi gesti, commenti, passi di libri, giornali, parole di canzoni, o altri spunti casuali provenienti dall'ambiente siano diretti specificamente a sé stessa; x i pazienti di qst tipo la casualità nn esiste: gli estranei intorno a lui, seppur in modo indiretto -con frasi ke x il malato risultano codificate, atti o gesti particolari- agiscono e si riferiscono sempre a lui: nulla può convincerli del contrario), somatici, religiosi o di grandiosità.
Nota ke i deliri vanno discriminati dalle idee fortemente radicate: la distinzione dipende dal grado di convinzione con il quale la credenza viene mantenuta nonostante l'evidenza di prove contrarie (à nel delirio, anke dinnanzi a prove evidenti e inconfutabili, l’idea è cmq mantenuta; nell’idea fortemente radicata invece le prove possono convincere la persona dell’erroneità delle sue credenze)
- Delirio Bizzarro: un tipo particolare di delirio ke risulta ovviamente non plausibile/non comprensibile, e ke non deriva da comuni esperienze di vita (x es: convinzione del paziente che uno sconosciuto gli abbia rimosso i suoi organi interni sostituendoli con quelli di qualcun altro, senza xo lasciare alcuna ferita o cicatrice). Nota ke il delirio Non bizzarro è sempre un delirio (= il paziente nn può esser convinto del contrario) ma, seppur strano, è plausibile/comprensibile (es: falsa convinzione di trovarsi sotto sorveglianza della polizia).
Inoltre, i pazienti ke mediante deliri accusano una perdita di controllo sulla mente e sul corpo sono generalmente considerati bizzarri. Si ricordi infine ke se i deliri sono giudicati bizzarri, questo solo sintomo è sufficiente per soddisfare il Criterio A per la Schizofrenia
- Allucinazioni: si definiscono allucinazioni le percezioni di stimoli di varia natura, senza ke essi siano xo effettivamente presenti nella realtà (allucinazione = percezione senza stimolo). Esse possono manifestarsi con qualunque modalità sensoriale (uditiva, visiva, olfattiva, gustativa e tattile), ma le allucinazioni uditive sono di gran lunga le più comuni e caratteristiche: in tal caso, vengono sperimentate voci -sia familiari che non familiari- percepite come distinte dai pensieri propri del soggetto. Nel caso di allucinazioni uditive il contenuto può essere variabile: voci denigratorie o minacciose sono molto comuni (à si ricordi ke nel caso in cui si sentano due o più voci che conversano con un'altra, oppure voci che continuano a commentare i pensieri o il comportamento del soggetto, risulta sufficiente solo questo singolo sintomo per soddisfare il Criterio A).
Si noti infine ke le allucinazioni, x essere considerate tali, devono verificarsi a sensorio integro (= stato di completa coscienza): quelle che si manifestano durante l'addormentamento (ipnagogiche) o durante il risveglio (ipnopompiche) rientrano infatti nelle esperienze normali. Inoltre, esperienze isolate come sentirsi chiamare per nome, o le esperienze che mancano della qualità di un oggetto di percezione esterno (per es., un mormorio nella propria testa) non sono considerate caratteristiche della schizofrenia (alcune possono anche essere un contenuto normale dell'esperienza religiosa in certi contesti culturali). - Pensieri disorganizzati: con essi si intende un disturbo formale del pensiero, poiché in presenza di pensieri disorganizzati, i pazienti nn riescono a creare nessi associativi come avviene normalmente. Pertanto, esso è definito anche "disturbo formale del pensiero", "allentamento dei nessi associativi’’ ed è considerato da certi autori (Bleuler) come la manifestazione singola più importante della Schizofrenia.
I pensieri disorganizzati implicano la difficoltà di una definizione obiettiva à nel contesto clinico, le deduzioni sul pensiero sono basate in primo luogo sull'eloquio del soggetto (poiché si ritiene ke il pensiero presieda/comandi l’eloquio à se l’eloquio è disorganizzato, è probabile ke lo sia anke il pensiero): x tale motivo è stato enfatizzato il concetto di eloquio disorganizzato (Criterio A3).
Si suppone ke dietro alla disorganizzazione vi sia un’alterazione del meccanismo ke permette ke in ogni scambio comunicativo, il pensiero venga organizzato secondo una sequenza logica adatta a trasmettere un messaggio e a garantire la comprensione del medesimo (à questi meccanismi vengono detti appunto associativi).
La disorganizzazione della comunicazione verbale nella schizofrenia può quindi dipendere da un’alterazione intrinseca dei meccanismi associativi del pensiero, o dall’incapacità di controllare correttamente la ricezione del messaggio (ke spesso ha poi come diretta conseguenza l’isolamento del paziente dalla comunità sociale).
Nei casi gravi infatti, il pensiero sembra seguire regole di associazione delle idee diverse da quelle dettate dalla logica: semplici risonanze, locuzioni comuni (x es modi di dire o frasi molto semplici), condensazioni o associazioni di parole del tutto casuali; il discorso appare inoltre incoerente, le parole non hanno più nessun legame tra di loro e spesso vengono condensate l’una con l’altra, in modo da formare dei nuovi ed inesistenti vocaboli.
Nei casi meno gravi invece l’eloquio esprime un pensiero oscuro, poco concludente e ricco di apparenti significati allusivi; inoltre, a causa della forma sintattica molto ricercata -spesso presente in tali casi-, si ha l’impressione di un pensiero logico espresso con un linguaggio forbito, ma ke in realtà (dopo un’attenta analisi) risulta privo di contenuti chiari/adeguati al contesto.
Arieti, avanza la cosiddetta ipotesi paleologica, x quanto riguarda i pensieri disorganizzati dei pazienti schizofrenici: secondo l’autore infatti, la maggiore o minore incomprensibilità del discorso nasce dall’uso di una particolare logica, diversa da quella normale e definita quindi come “paleologica” à con tale termine si intende una logica arcaica, che probabilmente ha preceduto quella aristotelica e che sembra venga normalmente usata dai bambini molto piccoli (in genere fino ai 3-4 anni di età) e, in tal caso, anke nei pazienti schizofrenici. Da notare è ke se nella logica comune si ricorre all’identità dei soggetti, nella logica paleologica si ricorre invece all’identità dei predicati (es paziente schizofrenico vede 2 persone diverse ke suonano la chitarra à sa ke sono distinte, ma afferma ke in realtà sono la stessa persona poiché la chitarra le accomuna).
Altra caratteristica ke può denotare disorganizzazione è la presenza:
- Neologismi: Essi sono vocaboli inesistenti, creati ed utilizzati dal paziente per esprimere in forma simbolica un contenuto ideativo. Sono più spesso sostantivi (meno frequentemente verbi o aggettivi) e possono essere parole completamente nuove ed incomprensibili, oppure distorsioni di parole comunemente usate. Possono avvenire anke condensazioni di più parole in un unico nuovo termine o sostantivi creati “per assonanza”. Nota ke quando i neologismi sono decifrabili, permettono di intuire il particolare uso dei simboli effettuato dal paziente.
- Ecolalia: Consiste nella continua ripetizione di una frase, sebbene si presenti al giorno d’oggi in forme più lievi rispetto al passato; un es tipico di ecolalia è la risposta di alcuni pazienti che inizia regolarmente con la ripetizione della domanda a loro rivolta (es à M: “Come si chiama?” P: “Come mi chiamo? Mi chiamo Claudio” / M: “Quanti anni ha?” P: “Quanti anni ho? 22” / M: “Con chi vive?” P: “Con chi vivo? Con mia madre e mio padre”) Qst potrebbe essere interpretato come un tentativo del paziente di mantenere l’attenzione focalizzata sulle domande poste.
- Blocco del Pensiero: consiste in un’improvvisa mancanza totale di legami associativi che provocano brusche interruzioni nel discorso del paziente; tale interruzione può durare secondi o minuti e lascia il paziente spesso perplesso e disorientato poiché è consapevole del suo blocco (dicono ke è come se il pensiero gli venisse sottratto). Le manifestazioni del blocco del pensiero sono diverse:
- Dopo una brevissima pausa, durante il colloquio, riprende il discorso comunicando un pensiero che ha pochi o nessun legame con quello precedente
- Le soste nell’eloquio del paziente possono apparire come una semplice caduta della sua attenzione
- Presenza di blocchi parziali: interruzione del solo linguaggio e non del pensiero: il paziente pur rimanendo muto continua a gesticolare come se stesse ancora parlando
- Eloquio Disorganizzato: consiste in un "deragliamento" o "allentamento dei nessi associativi“; le manifestazioni possono essere varie:
- Perdere il filo: il passaggio da un argomento all'altro
- Tangenzialità: le risposte alle domande possono essere correlate in modo obliquo o completamente non correlate (à le risposte vengono date a caso insomma)
- Incoerenza o insalata di parole: la disorganizzazione è talmente grave ke il linguaggio risulta quasi incomprensibile (assomiglia all'afasia recettiva nella sua disorganizzazione linguistica).
Nota ke una disorganizzazione lieve dell'eloquio è comune e non specifica, per cui i sintomi devono essere sufficientemente gravi da compromettere in modo consistente la comunicazione effettiva (tuttavia, una disorganizzazione meno grave del pensiero o dell'eloquio può manifestarsi durante i periodi prodromici o residui della Schizofrenia).
- Comportamento Grossolanamente Disorganizzato: Può manifestarsi in una varietà di modi, da una stupidità infantile all'agitazione imprevedibile; i pazienti ke presentano tale disturbo hanno inoltre problemi in qualunque forma di comportamento finalizzato a una meta, cosa che può evidenziare varie difficoltà nell’esecuzione di attività della vita quotidiana (x es la preparazione dei pasti o il mantenimento dell'igiene personale). Il soggetto ke presenta tale sintomo può inoltre avere un aspetto molto disordinato, può vestire in un modo inusuale (per es., indossando più soprabiti, sciarpe e guanti in un giorno caldo) e può mostrare un comportamento sessuale chiaramente inappropriato (per es. masturbazione in pubblico), oppure un'agitazione imprevedibile in assenza di stimoli esterni (per es., gridando o imprecando).
È importante ke esso vada distinto dal comportamento che è semplicemente senza scopo (o in generale non finalizzato) e dal comportamento organizzato che è motivato da convinzioni deliranti; inoltre, alcuni esempi di comportamento agitato, irrequieto, o di rabbia non dovrebbero essere considerati segni evidenti di schizofrenia, specialmente se la motivazione è comprensibile. - Comportamenti Motori Catatonici: con essi si ha una notevole diminuzione della reattività all'ambiente, che si manifesta di volta in volta con differenti modalità:
- Stupor catatonico: grado estremo di assenza di consapevolezza
- Rigidità catatonica: postura rigida e resistenza passiva agli sforzi di mobilizzazione
- Negativismo catatonico: resistenza attiva ai comandi o ai tentativi di mobilizzazione
- Posture catatoniche: assunzione di posture bizzarre o inappropriate
- Eccitamento catatonico: eccessiva attività motoria non finalizzata e non dovuta a stimoli esterni
Va tuttavia notato ke i sintomi catatonici non sono specifici e possono ricorrere in altri disturbi mentali
- Catalessia e flessibilità cerea: la catalessia consiste in un irrigidimento dei muscoli, in cui è temporaneamente impossibile cominciare/attivare un movimento; la catalessia può essere di 2 tipi:
- Catalessia vera: rigidità muscolare per cui il paziente mantiene a lungo la stessa posizione (a volte anche scomoda) ed è quasi impossibile dall’esterno modificarla: “segno del cuscino”: mantenere da sdraiati la testa di poco sollevata dal piano.
- Catalessia flessibile: mantiene la posizione che è stata imposta dall’esterno per un certo tempo e poi lentamente e quasi impercettibilmente ne assume spontaneamente un’altra più comoda.
Flessibilità cerea: quando si tenta di sollevare un arto del malato, si apprezza durante il movimento passivo imposto una certa resistenza muscolare
- Stupore Catatonico: si manifesta nel paziente con l’immobilità più completa: il soggetto giace disteso con gli occhi chiusi, ma in genere si apprezza un tremolio alle palpebre, e non risponde né a stimoli esterni né a stimoli interni; inoltre non deglutisce (nemmeno la saliva che ristagna nella bocca e cola agli angoli), non svuota né gli intestini né la vescica, non sembra reagire né al dolore, né agli stimoli termici. Qst stato molto simile alla morte può perdurare anke x diversi giorni e costituisce pertanto un serio problema, anke dal punto di vista di assistenza medica poiché i pazienti non si alimentano, non urinano e non evacuano (à oggi cmq sono molto meno frequenti rispetto al passato)
- Stereotipie: Consistono fondamentalmente nella ripetizione di certi comportamenti (es oscillazione continua della testa). Si distinguono:
- Stereotipie di gesti usuali: come il pettinarsi, ad esempio
- Stereotipie di comportamenti motori: un particolare movimento nel camminare
- Stereotipie di espressioni del viso: una smorfia viene continuamente ripetuta.
Esse tuttavia sono oggi molto meno vistose rispetto a quelle descritte nel passato
- Manierismi: sono disturbi appartenenti alla sfera motoria, e risultano molto caratteristici della schizofrenia cronica. I manierismi sono sostanzialmente caricature ed esasperazioni di comportamenti normali: possono così apparire bizzarre alcune azioni normali (come il fumare o il pettinarsi, compiute con gesti ampi ed esagerati). Anche il linguaggio può presentare dei manierismi, quando si presenta affettato ed incongruamente ricercato, così come la mimica quando è teatrale.
- Impulsi: Gesti o azioni improvvise ed apparentemente immotivate, che il paziente compie spesso senza darne alcuna spiegazione. Per lo più consistono di comportamenti violenti verso cose, persone, o verso se stessi che a volte sono evidentemente il risultato di comandi allucinatori, mentre altre volte sono semplicemente il risultato di un progressivo e rapido aumento dell’angoscia soggettiva
LEZIONE 5. SCHIZOFRENIA E SUOI SINTOMI (Pt. 2)
Parliamo dei Sintomi Negativi. Sebbene possano apparire come i sintomi meno disturbanti, sono in realtà quelli più compromettenti, xke agiscono sulla sfera sociale, relazionale e personale del paziente. Fondamentale è ke i sintomi negativi nn sono specifici. I sintomi negativi sono di vario tipo:
- Appiattimento dell’affettività, alogia, apatia: questi disturbi si manifestano nel seguente modo:
- Appiattimento dell'affettività: il viso del paziente appare immobile e non reattivo, con scarso contatto dello sguardo e ridotto linguaggio del corpo; benché possa sorridere e occasionalmente animarsi, lo spettro delle sue espressioni emotive è chiaramente ridotto nella maggior parte del tempo
- Alogia (povertà di linguaggio): risposte brevi, laconiche e vuote; il soggetto sembra avere una diminuzione di pensieri, che si riflette nella diminuzione di fluidità e di produttività del linguaggio; tale sintomo deve essere tuttavia differenziato da una mancanza di volontà di parlare e dal mutacismo
- Abulia: è l’incapacità ad iniziare/continuare attività finalizzate ad una meta. La persona può rimanere seduta per lunghi periodi di tempo e mostrare scarso interesse nel partecipare ad attività sociali o lavorative
- Alterazione dell’affettività: essa può consistere principalmente in appiattimento, discordanza e ambivalenza:
- Appiattimento: è la riduzione/assenza delle normali capacità di modulazione affettiva del pensiero, manifestata da:
- Riduzione/mancanza della reattività emotiva di fronte a stimoli che invece dovrebbero sollecitarla
- Mimica, gestualità, intonazione della voce sembrano aver perso la loro abituale flessibilità e reattività
- Anche di fronte a stimoli provenienti da situazioni della vita quotidiana o ad eventi stressanti esistenziali anche di entità rilevante (ad es. avvenimenti di separazione, perdita o lutto)
In sostanza si ha l’impressione di una passiva indifferenza di fronte agli stimoli, accompagnata da una profonda inerzia affettiva; i soggetti con appiattimento dell’affettività tendono a sfuggire lo sguardo diretto e ad utilizzare un tono di voce monotono; inoltre, la motilità spontanea è scarsa.
Generalmente, l’appiattimento dell’affettività viene accompagnato ad una perdita di interesse, e ad un impoverimento ideo-affettivo.
PERDITA DI INTERESSE: Si accompagna ad una riduzione dell’attività esploratoria, della curiosità, dell’interesse per le altre persone e più in generale per gli stati affettivi delle persone che interagiscono con lui. In molti casi, tale alterazione dell’affettività è relativa e selettiva: può essere presente nei rapporti interpersonali (con le persone della famiglia e con il medico), ma può anke essere presente un’intensa partecipazione emotiva ai contenuti del delirio o delle allucinazioni.
IMPOVERIMENTO IDEO-AFFETTIVO: Nell’analisi fattoriale è correlato alla dimensione dell’Impoverimento: “impoverimento ideo-affettivo”. Esso è descritto con vari termini, dipendenti dal tipo di scale di valutazione utilizzate: Appiattimento affettivo, Appannamento affettivo, Ridotta Espressione Affettiva, Ritiro emotivo..
- Discordanza: è una particolare “dissociazione” o “sfasatura” tra i contenuti del discorso del paziente e l’espressività emozionale che li accompagna (= contenuti del discorso diversi dalle emozioni realmente provate à es dico ke amo una persona ma in realtà la odio).
La discordanza tra le due forme di comunicazione (verbale e non verbale) tende ad essere persistente, non controllata volontariamente e strettamente correlata agli altri disturbi del quadro sindromico.
La risonanza emotiva (= l’emotività) dei soggetti in questione, è spesso inadeguata, sproporzionata o solo marginalmente correlata ai contenuti ideativi verbali. La discordanza si riferisce infatti ai contenuti del discorso e non ai contenuti del pensiero; inoltre, grazie al fatto ke i pazienti risultano dotati di buone capacità di introspezione, una volta guariti riferiscono che la loro precedente manifestazione affettiva “incongrua” non era riferita a quanto stavano dicendo all’esaminatore, ma ad una fantasia (o ad un delirio) che non compariva nel discorso palese.
La discordanza può avere diverse manifestazioni: x es, il paziente sorride incongruamente mentre espone eventi intrinsecamente luttuosi o dolorosi o, viceversa, appare triste ed angosciato parlando di cose apparentemente irrilevanti; può inoltre “ridere da solo senza motivo” e avere alcuni comportamenti impulsivi ad alta connotazione emozionale, indotti da stimoli esterni ke sembrano apparentemente irrilevanti.
Infine, va notato ke nella discordanza affettiva si possono avere forme particolari di aggressività: l’ostilità risulta più o meno manifesta, e viene scatenata spesso da futili motivi; tali motivi scatenanti difficilmente lasciano il malato, dando l’impressione ke la rabbia sia diventata autonoma (ad esempio il paziente può rimanere ostile a lungo anche se ormai non vi è più nessun motivo per continuare ad esserlo) à È come se gli affetti in genere (ed in questo caso l’ostilità) seguissero a stento le idee del soggetto. - Ambivalenza: è la coesistenza nei vissuti del paziente di emozioni e di pensieri apparentemente contrastanti o comunque in opposizione tra loro; Bleuler interpretava l’ambivalenza come una tendenza schizofrenica ad attribuire contemporaneamente a psichismi diversi segni positivi e negativi à qst era riferito sia a manifestazioni affettive che cognitive, ma in realtà va prevalentemente considerato come un segno di alterazione della sfera emozionale del paziente.
L’ambivalenza è un sintomo relativamente raro (solo nella schizofrenia diventa estrema); sono invece più frequenti manifestazioni sfumate di ambivalenza affettiva oppure comportamenti alterati a connotazione ambivalente (Esempio: malati che alternano nei confronti della madre atteggiamenti di dipendenza simbiotica a manifestazioni di aggressività a volte violenta).
I sintomi di ambivalenza si manifestano in un continuum con la normalità, non sono specifici e possono essere dovuti a vari fattori: - Conseguenza di un sintomo positivo che produce isolamento sociale o linguaggio impoverito (esempio, il comportamento di un soggetto che abbia la convinzione delirante che si troverà in pericolo se lascerà la sua stanza o parlerà con qualcuno, può mimare i sintomi alogia e abulia).
- I farmaci neurolettici spesso producono effetti extrapiramidali collaterali che assomigliano strettamente all'appiattimento dell'affettività o all'abulia (qst xke i neurolettici hanno massiccio effetto sedativo)
- I sintomi depressivi possono accompagnare il disturbo in questione; i soggetti con sintomi di depressione tipicamente sperimentano uno stato affettivo intensamente doloroso (mentre quelli con Schizofrenia presentano una diminuzione o un vuoto di affettività)
- Sottostimolazione ambientale cronica o uno stato di demoralizzazione possono comportare apatia e abulia apprese (persone accanto al paziente possono provocare o peggiorare ulteriormente la sua situazione)
- Autismo: Non consiste in un sintomo specifico, ma piuttosto in una condizione “trasversale” che rappresenta l’essenza della malattia; x Bleuler: l’autismo è uno dei “sintomi fondamentali” della malattia schizofrenica; egli ipotizza ke tale condizione fosse la conseguenza dell’alterazione di una “funzione psichica complessa”, rappresentata dal rapporto con la realtà («... denominiamo autismo il distacco dalla realtà con la relativa e assoluta predominanza della vita interiore») à si ha dunque un distacco dalla realtà e una conseguente prevalenza della vita interiore.
L’autismo può anke essere inteso come un’associazione/combinazione di sintomi, in cui deliri, allucinazioni, ritiro sociale, perdita dei contatti con il mondo esterno e della progettualità giocano un ruolo fondamentale.
Altra caratteristica dell’autismo è l’accezione di “alienazione” ke gli venne data in passato: qst condizione venne infatti ripresa da alcuni esponenti della psicopatologia europea per indicare il mondo chiuso in se stesso ed imperscrutabile del malato schizofrenico, in cui la realtà interna perde i confini con la realtà esterna e si dilata fino ad inglobare tutto l’universo del paziente, dove i confini del sé psichico e del sé corporeo risultano frammentati o dissolti. L’autismo diventa così il simbolo stesso dell’alienazione e la condizione unificante di tutta la multiforme sintomatologia schizofrenica: non può essere dunque considerato come un “sintomo” della schizofrenia, come aveva suggerito Bleuler, ma una condizione esistenziale di alienazione e di distacco dal mondo che dovrebbe esprimere l’essenza della malattia.
Infine, x quanto riguarda la classificazione fatta dal DSM-4, l’autismo viene riferito esclusivamente alle condizioni psicotiche specifiche che si manifestano molto precocemente in età infantile. Tuttavia, i criteri diagnostici non fanno alcuna menzione dell’autismo poiché, effettivamente, il concetto di autismo risulta assai difficilmente descrivibile in termini operativi; pertanto, in assenza di regole e di definizioni che limitino l’ambiguità del termine, la valutazione qualitativa e quantitativa di una “condizione autistica” è ampiamente dipendente dalla valutazione soggettiva dell’esaminatore.
Questi sintomi positivi e negativi appena elencati sono quelli “caratteristici” della schizofrenia. Passiamo ora a vedere Kurt Schneider e i sintomi di primo rango della schizofrenia. Egli ritenne ke la schizofrenia fosse una malattia di difficile guarigione, ke poteva durare anke tutta la vita; nel corso dei suoi studi tuttavia, Schneider riuscì a decretare i 10 sintomi (più i disturbi deliranti ke in teoria dovrebbe essere l’undicesimo) da lui definiti di primo rango x poter pronunciare la diagnosi della malattia in questione. Essi possono dividersi in categorie e sono:
- Deliri: percezione delirante
- Allucinazioni Uditive:
- Eco del pensiero
- Voci ke discutono o litigano
- Voci ke commentano le azioni del paziente
- Disturbo del Pensiero: Passività del pensiero:
- Furto del pensiero
- Inserimento del pensiero
- Trasmissione (o Diffusione) del pensiero
- Esperienza di Passività: Deliri di Controllo:
- Passività affettiva
- Passività degli impulsi
- Passività della volontà
- Passività somatica
Vediamoli ora singolarmente, nel dettaglio.
DELIRI:
- Percezione delirante: la percezione del paziente risulta normale (sono le allucinazioni ke sono anormali xke avviene una risposta in assenza di stimolo) ma risulta anormale il significato ke il soggetto ne da ke risulta appunto delirante à nota quindi ke la percezione delirante nn è un disturbo di tipo percettivo, ma di tipo delirante, xke vedo le cose correttamente, ma attribuisco loro un significato delirante (es vedo persone in uniforme à interpreto la cosa appena vista come lo scoppio imminente di una guerra, con soldati ke invadono le strade)
ALLUCINAZIONI UDITIVE:
- Eco del pensiero: Esperienza del paziente di udire il proprio pensiero pronunciato all’esterno (= ogni cosa ke pensa viene ripetuta dall’esterno); il soggetto ke presenta tali allucinazioni può sentire persone ke ripetono il suo pensiero appena dopo che è stato pensato, persone ke rispondono ai suoi pensieri, persone che parlano dei suoi pensieri affermando ke risultano udibili, o dicendo a voce alta quel che lui sta per pensare (in modo tale che il pensiero ripete quello che le voci hanno detto).
- Voci Dialoganti (discutono o litigano): Presenza di due o più voci allucinatorie che parlano o discutono tra di loro (es 2 voci attaccano il paziente ma 1 può difenderlo, ecc); il paziente di solito figura in terza persona nel contenuto di quello che le voci dicono.
- Voci ke commentano: Voci allucinatorie che commentano le attività del paziente. La sequenza temporale secondo cui si presenta il commento è tale per cui esso può precedere immediatamente l’azione del paziente, verificarsi durante la medesima o subito dopo (= prima, durante o dopo l’azione). La cosa abnormeè che vengono sperimentate come percezioni e come provenienti dall’esterno (nota ke molte persone normali hanno dei pensieri, riconosciuti come propri, che commentano le loro azioni: i pazienti tuttavia nn ritengono ke il dialogo appartenga a loro, ma pensano provenga dall’esterno: es prendi la patata, sbuccia la patata, lascia la patata..).
Va notato ke le voci ke sentiamo (in particolare quelle ke dicono cosa fare) sono potenzialmente pericolose xke potrebbero effettivamente guidare l’azione del paziente, ma diversi soggetti riescono cmq a convivere con tale problema.
DISTURBO DEL PENSIERO: PASSIVITÀ DEL PENSIERO. La passività del pensiero è denominato con vari termini: esperienze di passività, esperienze prodotte, deliri di controllo, disturbi dell’attività personale, automatismo mentale, ecc. In tale disturbo l’evento viene esperito come alieno rispetto al paziente, dal momento che egli non lo prova come appartenente a se stesso, ma inserito in lui dall’esterno.
- Furto del Pensiero: Il paziente crede che i suoi pensieri gli vengano in qualche modo portati via dalla mente ed egli ha, come risultante di questo processo, un sentimento di perdita (es paziente pensa alla madre e pensieri succhiati via finché la mente nn rimane del tutto vuota). Nota ke il soggetto ke presenta tale disturbo è consapevole del fatto ke nn riesce più a pensare ma nn può farci nulla (à a volte il delirio accompagna tale problema, xke esso potrebbe spiegare “razionalmente” un’esperienza ke risulterebbe altrimenti traumatica x il paziente).
- Inserimento del Pensiero: La persona affetta da qst patologia, sperimenta pensieri che non hanno la caratteristica della familiarità dell’essere cosa propria, ma ha la sensazione che siano stati messi nella sua testa senza la sua volontà (= come se inculcati dall’esterno). Come nel furto del pensiero, è chiaramente presente un disturbo dell’immagine di sé, specialmente riguardo ai limiti tra ciò che è sé e ciò che non lo è: infatti, i pensieri che nascono dentro il paziente vengono da qst interpretate come cose immessegli dall’esterno (es “lui insinua i suoi pensieri nella mia mente anke se nn voglio”).
- Trasmissione del Pensiero: Il paziente ha la sensazione che i pensieri gli siano sottratti dalla mente e, successivamente, in qualche modo resi pubblici e proiettati in una vasta area (à la spiegazione che egli dà per come questo viene fatto, com’è usuale per il contenuto dei deliri, dipende dal suo retroterra culturale e dai suoi interessi predominanti).
ESPERIENZA DI PASSIVITÀ: DELIRI DI CONTROLLO. Va notato ke le esperienze di passività vengono giustificate spesso con dei deliri, x poter spiegare la cosa.
- Passività affettiva: Si verifica quando l’affetto che il paziente prova non gli appaia suo proprio: egli ritiene infatti che sia stato prodotto per farglielo provare (à es io piango e appaio infelice, ma in realtà è colpa di qualcuno ke mi usa così e proietta l’infelicità nel mio cervello. Io nn sono infelice, è qualcuno ke proietta l’infelicità dentro di me).
- Passività degli impulsi: il soggetto sperimenta una spinta, che egli avverte come aliena, ad iniziare un’attività motoria. L’impulso può inoltre essere sperimentato senza che il paziente intraprenda il comportamento (es la mia mano si alza ma nn sono io ke lo faccio: anke se resisto nn serve a nulla). Talvolta può anke capitare ke se l’azione viene portata avanti, il paziente ammette che è opera sua, ma sente che l’impulso che le ha dato il via non era cosa sua (es è vero ke ho fatto qst, ma era xke qualcuno voleva ke io lo facessi). Quindi il soggetto riferisce ke son altre persone ke lo costringono ad agire à qualunque impulso nn è sentito come proprio, ma viene vissuto come imposto da altri)
- Passività della volontà: Il paziente sente che non è la sua volontà a portare avanti l’azione (es qnd allungo la mano x prender qualcosa sono il mio braccio e le mie dita ke si muovono, ma nn sono io a controllarle: sono come una marionetta governata da corde invisibili) à la paziente dice dunque ke nn è sua la responsabilità di ciò ke fa.
- Passività somatica: Convinzione che influenze esterne stiano operando sul corpo (risulta xo diversa dalle allucinazioni aptiche); il paziente con passività somatica ha la convinzione delirante che il corpo sia influenzato dall’esterno (= il paziente è convinto ke il suo corpo sia immobile, anke se poi, in realtà, si sta muovendo).
Tale esperienza si può verificare in concomitanza con varie allucinazioni somatiche (es un paziente sentiva che la sua mano era sospinta sulla sua faccia, la sentiva muoversi, benché di fatto fosse immobile); l’allucinazione cenestesica può spiegare questa esperienza di passività, ma essa può verificarsi anche in associazione con percezioni normali.
Tutti i sintomi e disturbi trattati fino a qst punto riguardano elementi tipici della schizofrenia; inoltre, sebbene esistano altre caratteristiche associate (= sintomi atipici ma ke son stati riscontrati in ambito clinico), nn verranno trattate in tale sede.
Vediamo invece le ultime particolarità della schizofrenia.
Dal punto di vista di funzioni cognitive, si può osservare:
- Difficoltà di concentrazione: essa può indicare problemi di focalizzazione dell'attenzione o di distraibilità dovuti a preoccupazione per stimoli interni
- Funzioni intellettive di base: sono considerate perlopiù integre, ma sono spesso presenti indizi di una certa disfunzione cognitiva xke il paziente può essere spesso confuso/disorientato, o può presentare un deficit di memoria durante un periodo di esacerbazione (= aggravamento) dei sintomi attivi o in presenza di sintomi negativi molto gravi
- Mancanza di consapevolezza: esso è un elemento comune nella schizofrenia; l’inconsapevolezza è un fattore predittivo di esito deficitario, poiché predispone il soggetto a una mancanza di complicità per il trattamento
- Si possono inoltre presentare depersonalizzazione, derealizzazione e preoccupazioni somatiche che a volte assumono proporzioni deliranti.
A volte sono presenti alterazioni motorie: smorfie facciali, posture fisse, manierismi strani, comportamento rituale o stereotipato.
Osserviamo ora il decorso (= evoluzione) della schizofrenia. L'età media di insorgenza per il primo episodio psicotico della Schizofrenia si situa tra i 20 e i 25 anni per gli uomini e poco sotto i 30 anni per le donne. L'esordio può essere brusco o insidioso e la maggioranza presenta un tipo di fase prodromica (= sintomi premonitori della malattia): sviluppo lento e graduale di una varietà di segni e di sintomi: ritiro sociale, perdita di interesse nella scuola o nel lavoro, deterioramento nell'igiene e nell'ordine, comportamento inusuale e scoppi di rabbia.
I familiari possono trovare questo comportamento di difficile interpretazione, e presumere che il soggetto stia attraversando una “fase particolare”.
In generale, è possibile distinguere 2 tipi di esordio nella schizofrenia:
- Soggetti con esordio in età giovane: sono più spesso maschi, ke mostrano un adattamento premorboso più scadente e un minore grado di istruzione. Questi presentano inoltre alterazioni strutturali dell'encefalo più evidenti, segni e sintomi negativi più rilevanti (ke ricordiamo son di difficile trattamento), deficit cognitivi più evidenti e, in conclusione, un esito peggiore
- I soggetti con un esordio più tardivo: sono più spesso femmine, con alterazioni strutturali cerebrali o deficit cognitivi meno evidenti rispetto ai precedenti. Mostrano inoltre un esito più favorevole.
Tra le ultime caratteristiche del decorso è ke esso può essere variabile: certi soggetti mostrano esacerbazioni (= aggravamento o presenza di molti/tutti i sintomi) o remissioni (= attenuazione dei sintomi); altri rimangono invece cronicamente ammalati (anke x decenni); infine, va sottolineato ke la remissione completa (= un ritorno al funzionamento premorboso pieno) può avvenire, ma molto difficilmente.
Si constata inoltre ke tra i soggetti che rimangono ammalati, alcuni sembrano avere un decorso relativamente stabile, mentre altri mostrano un progressivo peggioramento associato a grave disabilità (quindi nella schizofrenia si ha un decorso stabile oppure peggiorante).
Analizziamo ora il DECORSO DEI SINTOMI. All'inizio della malattia, i sintomi negativi possono essere rilevanti, apparendo primariamente come manifestazioni prodromiche della schizofrenia.
Successivamente, compaiono infatti i sintomi positivi: questi, poiché rispondenti al trattamento, diminuiscono; tuttavia in molti soggetti persistono sintomi negativi tra i vari episodi di sintomi positivi (à quindi sintomi negativi sfociano in quelli positivi; i negativi possono poi persistere anke xke, a differenza di quelli positivi, nn sono curabili farmacologicamente).
Nota inoltre ke i sintomi negativi possono diventare (anke stabilmente) più rilevanti in certi soggetti durante il decorso della malattia.
Osserviamo i SINTOMI PRODROMICI (= premonitori) della schizofrenia.
- Ritiro/Isolamento Sociale: l’area sociale ha in genere un andamento progressivo ed ingravescente (= peggiora man mano). Si noti ke questi punti vanno rapportati al comportamento sociale ke si teneva prima dell’inizio della malattia (à nn è anormale se una persona nn esce mai di casa: è anormale se prima usciva sempre e ora nn lo fa più), x avere così un’idea della “normalità” della persona e dei possibili cambiamenti avvenuti:
- Sfera Sociale: Può riguardare inizialmente un’area specifica di interazione sociale (ad es. la scuola o il lavoro), ma tende poi ad interessare globalmente tutta la rete relazionale: le attività di gruppo e di incontro sociale vengono dapprima subite passivamente ed in seguito evitate attivamente. Inoltre l’individuo riduce progressivamente la sua comunicazione nell’ambito del gruppo, spesso facendo scattare meccanismi di esclusione e di emarginazione che favoriscono ulteriormente il distacco e la chiusura.
- Amicizie: Dal punto di vista delle amicizie, il paziente sembra perdere progressivamente la sintonia comunicativa nonché la motivazione alla ricerca attiva e al mantenimento del rapporto duale. Appare sempre meno motivato a cercare la presenza e la compagnia degli amici abituali anche perché sembra provare un senso di disagio e di insicurezza nell’ambito dei rapporti che precedentemente viveva senza difficoltà (spesso evita il rapporto perché può sentirsi “diverso”, “messo da parte”, o oggetto di commenti negativi da parte degli altri componenti del gruppo e degli amici abituali).
- Rapporti affettivi e/o sessuali con figure dell’altro sesso: si allentano e si deteriorano progressivamente per mancanza di motivazione, per riduzione dell’interesse e per difficoltà comunicativa.
- Nuovi Interessi strani e bizzarri: qst avviene xke talvolta, la perdita dell’interesse e della motivazione nei confronti delle precedenti attività, si accompagna alla comparsa di nuovi interessi, con caratteristiche di stranezza e di bizzarria rispetto al periodo precedente l’inizio della malattia. In questi casi il paziente mostra una immotivata ed inattesa restrizione del campo di interessi che si focalizza su temi magici, pseudo-filosofici o pseudoscientifici affrontati con evidente mancanza di critica e di preparazione.
- Riduzione delle capacità di svolgere un comportamento finalizzato: Diminuzione del rendimento scolastico o lavorativo e incapacità a svolgere attività ludiche eseguite in precedenza: il rendimento scolastico mostra una netta flessione negativa, spesso associata a frequenti ed immotivate assenze dalla scuola; anke al lavoro, il soggetto mostra un calo del rendimento, una netta discontinuità nelle prestazioni fornite in precedenza e si riscontrano frequenti ritardi o assenze dal posto di lavoro. Se in precedenza il paziente svolgeva un’attività sportiva, questa viene progressivamente trascurata e se esistevano interessi ed attività extrascolastiche o extralavorative, queste vengono abbandonate o trascurate.
- Comportamento impulsivo, strano e bizzarro: si riscontrano manifestazioni di aggressività improvvisa nei confronti di figure familiari (x es aggressività del paziente di sesso maschile verso la madre) e comportamenti sessuali di tipo decisamente inadeguato. Inoltre i comportamenti alimentari sono assurdi o inappropriati (à divengono anormali rispetto le abitudini precedenti).
Il cambiamento psicotico che si sta verificando viene vissuto quasi esclusivamente a livello intimo (interno/profondo) ma è sufficientemente controllato. - Ansia: Da un vago senso soggettivo di disagio e di timore per qualcosa di indefinito, aumenta più o meno lentamente fino a diventare angoscia profonda. Il soggetto appare facilmente irritabile e distraibile ma riesce (seppur con difficoltà) a portare a termine compiti anche semplici. Il paziente spesso riferisce che, durante questa prima fase, ha avuto dei dubbi sulla propria identità (à qst in particolare potrebbe esser un sintomo premonitore della dissociazione) e che si è sentito “strano” o “diverso dagli altri”. A volte riferisce di aver avuto incertezze circa la vera identità dei genitori e degli altri familiari. Altre volte dice di aver sentito qualcosa di cambiato nella realtà che lo circonda, in modo oscuro, indefinibile ed imprecisabile.
- Perplessità Schizofrenica: L’espressione del volto interrogativa e sorpresa dei malati riflette il fatto ke questi si accorgono di non poter pensare e che tutto il mondo circostante resta per loro un enigma à pertanto cadono in uno stato di perplessa meraviglia.
- Cenestopatie: La cenestesi è la sensazione ke noi abbiamo del ns corpo. Le cenestopatie sono definite come preoccupazioni somatiche immotivate. Esse sono descritte in modo vago ma ripetitivo, e non riferibili a nessun quadro organico specifico. Si manifestano con dolori vaghi e diffusi, variabili come sede ed intensità, ma prevalentemente localizzati al capo (sensazioni di “testa ovattata”, di “cervello che brucia”, di “qualcosa dentro alla testa che dà fastidio”, di “punture di spillo”, di “debolezza”).
Nota ke le cenestopatie possono essere premonitrici della schizofrenia à spesso capita ke alcune settimane dopo ke esse vengono accusate, si manifesta la schizofrenia. - Parte del corpo specifica: il paziente teme un cambiamento/trasformazione del suo corpo, oppure ha ossessioni riguardanti parti specifiche (à qst implica ke il paziente abbia parti di sé nn coese, ke si stanno deformando): x es, il paziente può manifestare la preoccupazione ossessionante di “avere il pene piccolo”; altre volte pensa che i tratti del suo volto stiano cambiando, oppure che le sue mani siano diventate più grandi, più piccole o che si stiano trasformando.
Alcuni pazienti passano invece molte ore davanti allo specchio controllando angosciosamente la possibile realtà dei propri cambiamenti somatici. - Depersonalizzazione: il paziente lamenta vissuti di irrealtà, di stranezza, di cambiamento percettivo o di trasformazione corporea riferiti non come un delirio (= una realtà indiscutibile e inaccessibile alla critica) ma come se si trattasse di qualcosa di reale; nota ke il soggetto, pur riferendo questi vissuti come reali, riesce a mantenere nei loro confronti un certo distacco critico, anche se manifesta un livello di ansia particolarmente elevato per l’apparente incomprensibilità di ciò che sta avvenendo.
La depersonalizzazione può esser di 3 tipi:
- Autopsichica: il paziente si sente come se stesse perdendo la sua identità, la sua personalità, il controllo dei suoi pensieri o il dominio dei suoi ricordi in una generale sensazione di “irrealtà superiore” («... mi sento strano, come se fossi cambiato internamente. Certi giorni mi sembra come se un occhio veda una cosa e l’altro un’altra e come se le due orecchie sentano ognuna per conto suo. Mi rendo conto che è impossibile, ma questo dipende dal fatto che io non sono più io...»)
- Allopsichica: come se la realtà esterna fosse cambiata, alterata o trasformata in modo vago, imprecisato e generalmente minaccioso
- Somatica: sente il proprio corpo come se fosse alterato, trasformato, scisso o reso in qualche modo estraneo ed irreale; nota ke la depersonalizzazione somatica va distinta da preoccupazioni somatiche immotivate, alterazioni della cenestesi, disturbi somatici senza base organica e deliri di trasformazione somatica (à anke se di qst’ultimi, la depersonalizzazione somatica può rappresentare un preludio). Es: “mi sembra di avere il fuoco nella testa: mi sembra ke il mio corpo sia cambiato, ma nn riesco a capire ne come ne xke”
Va cmq sottolineato ke la depersonalizzazione nn è tipica della schizofrenia.
Trattiamo infine della comparsa dei primi veri sintomi nella schizofrenia.
Inizialmente, si assiste ad un aumento progressivo di emozioni e vissuti angosciosi (à ossia emozioni molto forti e intense, più dell’ansia): tali sentimenti di terrore comportano una sempre maggiore difficoltà ad organizzare anche una semplice attività quotidiana, cosa ke può poi sfociare nell’afinalismo à spesso infatti il paziente passa la giornata in attività afinalistiche ed improduttive (stando in silenzio dentro una stanza, rifiutando qualsiasi contatto con gli altri, oppure camminando senza sosta e senza una meta precisa). Allucinazioni e disturbi del pensiero a questo punto fanno in genere la loro prima comparsa, così come il delirio che, in un qualche modo, riduce l’ansia soggettiva in quanto fornisce al paziente un chiaro -anche se falso- sistema di lettura del proprio cambiamento interno (dunque angoscia à improduttività à allucinazioni/deliri).
In genere ci si aspetta un’evoluzione migliore della malattia (= prognosi) se presenti diversi fattori: buon adattamento premorboso; esordio acuto; età di esordio più tardiva; sesso femminile; presenza di fattori scatenanti; disturbi dell'umore associati (il paziente è “fortunato” se presenta qst, xke implica ke egli abbia consapevolezza di ciò ke gli sta accadendo); breve durata dei sintomi della fase attiva; buon funzionamento intercritico; minimi sintomi residui; assenza di alterazioni strutturali cerebrali; funzionamento neurologico normale; una storia familiare di Disturbo dell'Umore; nessuna storia familiare di Schizofrenia.
Passiamo ora alla familiarità. I parenti biologici di primo grado dei soggetti con Schizofrenia hanno un rischio per la Schizofrenia di circa 10 volte maggiore rispetto alla popolazione generale (i dati indicano anke ke i tassi di concordanza per la malattia sono più alti nei gemelli monozigoti rispetto ai gemelli dizigoti; inoltre, gli studi di adozione hanno dimostrato che i parenti biologici di soggetti con Schizofrenia presentano un rischio consistentemente aumentato per la malattia, mentre i parenti adottivi non hanno un aumento di rischio) à molti dati suggeriscono dunque l'importanza dei fattori genetici nell'eziologia della Schizofrenia (sebbene sia poi provata statisticamente anke l'esistenza di un’importanza dei fattori ambientali: i geni incidono fortemente, ma anke l’ambiente ha il suo peso).
Osserviamo infine la Prevalenza della schizofrenia. La prevalenza misura quante persone in un certo periodo si sono ammalate di una certa malattia. X quanto riguarda la prevalenza della Schizofrenia si ha una certa variabilità, poiché differenti studi hanno impiegato
- Differenti metodi di accertamento (rurale versus urbano, comunitario versus clinico o ospedaliero)
- Differenti definizioni di Schizofrenia (ristretta versus ampia, basata su criteri versus clinica)
Le stime di prevalenza trovate in molti studi ampi variano dallo 0,2% al 2% e i tassi di prevalenza sono simili in tutto il mondo (sebbene siano state riportate sacche di alta prevalenza in certe aree specifiche).
La prevalenza durante la vita (= la possibilità nella vita di ammalarsi) della Schizofrenia è generalmente stimata tra lo 0,5% e l'1%.
Tuttavia, va notato ke siccome tende ad essere cronica, i tassi di incidenza (= vedere in un certo intervallo di tempo -solitamente un anno- quante persone si ammalano di una certa malattia) sono considerevolmente più bassi dei tassi di prevalenza: si stima siano intorno a 1 per 10.000 per anno.
LEZIONE 6. ALTRE PSICOSI
Terminata la trattazione della schizofrenia, passiamo ora agli altri disturbi PSICOTICI. Va premesso innanzitutto ke sebbene adoperato qui, il termine psicosi è stato abolito nel DSM-4, x via della connotazione ideologica cui riportava (sentendo psicosi è inevitabile pensare a Freud). Si intende cmq con psicotico un tipo di paziente ke risulta distaccato dalla realtà (a differenza della nevrosi, in cui il paziente è ancora ancorato ad essa).
Tra i disturbi psicotici, oltre la schizofrenia troviamo:
1. Disturbo Schizofreniforme: un tipo di disturbo simile alla schizofrenia. Il DSM-4 lo classifica secondo certi criteri:
- Risultano soddisfatti i criteri A, D, ed E della Schizofrenia.
- Un episodio del disturbo (inclusa la fase prodromica, attiva e residua) dura almeno 1 mese ma meno di 6 mesi (nota ke il criterio dei mesi venne introdotto x la fretta con cui venivano stilate le diagnosi, senza ke esse potessero così tenere debitamente conto dell’evoluzione della malattia). Quando la diagnosi deve essere fatta senza attendere il recupero, dovrebbe essere qualificata come "Provvisoria".
Nel disturbo schizofreniforme, al fine di capire se l’episodio potrebbe risolversi o meno, bisogna poi specificare se: - Assenti Segni Prognostici Favorevoli
- Presenti Segni Prognostici Favorevoli: qst viene evidenziato da due (o più) delle seguenti condizioni:
- insorgenza di sintomi psicotici rilevanti entro 4 settimane dalla prima modificazione apprezzabile del comportamento o del funzionamento usuali
- confusione o perplessità al culmine dell'episodio psicotico
- buon funzionamento sociale e occupazionale premorboso
- assenza di ottundimento o appiattimento dell'affettività
2. Disturbo Delirante: è una malattia psicotica ke si distingue dalla schizofrenia poiché nn risulta soddisfatto il criterio A di qst’ultima; i criteri dicono infatti ke:
- Deliri non devono essere bizzarri (nn è bizzarro ciò ke è concernente situazioni che ricorrono nella vita reale, come essere inseguito, avvelenato, infettato, amato a distanza, tradito dal coniuge o dall'amante, o di avere una malattia à nota tuttavia ke nn son preoccupazioni, ma deliri: il paziente nn si lascia infatti convincere dall’evidenza) che durano almeno 1 mese.
Come abbiamo detto, lo stabilire se i deliri siano bizzarri è considerato un fatto di particolare importanza nel distinguere il Disturbo Delirante dalla Schizofrenia; tuttavia, la "bizzarria" può essere difficile da valutare, specialmente tra differenti culture. In genere, i deliri sono ritenuti bizzarri se risultano chiaramente non plausibili, non comprensibili, e non derivabili da esperienze ordinarie della vita (x es., la convinzione di un soggetto che uno sconosciuto abbia rimosso i suoi organi interni rimpiazzandoli con quelli di qualcun altro senza lasciare ferita o cicatrice alcuna). Al contrario, i deliri non bizzarri riguardano situazioni che possono plausibilmente verificarsi nella vita reale (per es., essere inseguiti, avvelenati, infettati, amati a distanza, o ingannati dal proprio coniuge o amante). - Il Criterio A per la Schizofrenia non è risultato soddisfatto
Nota xo ke nel Disturbo Delirante possono essere presenti allucinazioni tattili o olfattive se sono correlate al tema delirante.
- Il funzionamento, a parte per quanto consegue al delirio, non risulta compromesso in modo rilevante (= è perlopiù normale fatta eccezione x il delirio), e il comportamento non è eccessivamente stravagante o bizzarro (nota ke ciò implica un buon funzionamento sociale).
- Se gli episodi di alterazione dell'umore si sono verificati in concomitanza ai deliri (es delirio + depressione), la loro durata totale è stata breve e relativa alla durata dei periodi deliranti.
- Il disturbo non è dovuto agli effetti fisiologici diretti di una sostanza (per es., una sostanza di abuso, un farmaco), o a una condizione medica generale
Esistono diversi tipi di disturbo delirante (= false convinzioni, tutto sommato credibili, riguardanti un certo tema dominante):
- Tipo Erotomanico: convinzione delirante che un'altra persona, generalmente di rango superiore, sia innamorata del soggetto, ma ke avvenga alle loro spalle una cospirazione x nn farli unire.
- Tipo di Grandezza: convinzione delirante del soggetto di avere un esagerato valore, potere, conoscenze, o una speciale identità, o una speciale relazione con una divinità o con una persona famosa.
- Tipo di Gelosia: convinzione delirante del soggetto che il proprio partner sessuale sia infedele.
- Tipo di Persecuzione: convinzione delirante del soggetto di essere in qualche modo trattato male (lui stesso o qualche persona intima).
- Tipo Somatico: convinzione delirante del soggetto di avere un qualche difetto fisico o malattia.
- Tipo Misto: convinzioni deliranti caratteristiche di più di uno dei tipi sopra menzionati, ma senza prevalenza di alcun tema (insieme dei temi sopracitati senza xo ke vi sia una netta prevalenza).
- Tipo Non Specificato: qnd nn si riesce ad individuare nessun tema tra i 6 di quelli citati
3. Disturbo Psicotico Breve: è simile alla schizofrenia, ma mancano i sintomi negativi; inoltre la durata va da 1 giorno a 1 mese:
- Presenza di uno (o più) dei sintomi seguenti:
- deliri
- allucinazioni
- eloquio disorganizzato (per es., frequenti deragliamenti o incoerenza)
- comportamento grossolanamente disorganizzato o catatonico.
Nota Non includere un sintomo che rappresenti una modalità di risposta culturalmente sancita.
- La durata di un episodio del disturbo è di almeno un giorno, ma meno di un mese, con successivo pieno ritorno al livello di funzionamento premorboso.
- Il disturbo non è riconducibile ad un Disturbo dell'Umore Con Manifestazioni Psicotiche, ad un Disturbo Schizoaffettivo, o a Schizofrenia; inoltre non è dovuto agli effetti fisiologici diretti di una sostanza (per es., una sostanza di abuso, un farmaco), o a una condizione medica generale
Nel disturbo psicotico breve bisogna inoltre specificare il tipo:
- Presenza di rilevanti fattori di Stress (psicosi reattiva breve): se i sintomi ricorrono poco dopo, e apparentemente in risposta, a eventi che, singolarmente o insieme, provocherebbero significativi segni di sofferenza nella maggior parte delle persone in simili circostanze e culture.
- Assenza di rilevanti fattori di Stress: se i sintomi non ricorrono subito dopo, o non sono apparentemente in risposta a eventi che, singolarmente o insieme, provocherebbero significativi segni di sofferenza nella maggior parte delle persone in simili circostanze e culture.
Bisogna infine precisare se tale disturbo ha Insorgenza nel periodo Postpartum, ossia se l'insorgenza avviene entro 4 settimane dal parto.
LEZIONE 7 e 8. DISTURBI DELL’UMORE
X capire a fondo i disturbi dell’umore, partiamo innanzitutto con la distinzione tra:
- Bipolare: qnd si hanno fasi depressive, seguite da fasi maniacali
- Unipolare: qnd si hanno solo sintomi depressivi (senza alternanza di fasi)
Fatto qst, passiamo subito alla visione dei disturbi dell’umore. Esistono molti tipi di questi:
 1. EPISODIO DEPRESSIVO MAGGIORE: x far si ke si possa diagnosticare tale disturbo dell’umore, il DSM 4 dice ke è necessaria la presenza di 5 o più sintomi (di cui 1 deve essere necessariamente o umore depresso o perdita di interesse/piacere), compresenti ad un periodo di tempo di almeno 2 settimane, in cui viene compromesso il normale funzionamento dell’individuo.
1. EPISODIO DEPRESSIVO MAGGIORE: x far si ke si possa diagnosticare tale disturbo dell’umore, il DSM 4 dice ke è necessaria la presenza di 5 o più sintomi (di cui 1 deve essere necessariamente o umore depresso o perdita di interesse/piacere), compresenti ad un periodo di tempo di almeno 2 settimane, in cui viene compromesso il normale funzionamento dell’individuo.
Nota ke ovviamente nn vanno inclusi i sintomi derivanti da particolari da condizioni mediche particolari o da allucinazioni/deliri.
I sintomi (si ricorda 5 o +, con almeno 1 ke sia il primo o secondo) sono:

È importante notare ke si parla di episodi depressivi maggiori à qst xke nn si tratta di una malattia prolungata, ma appunto da episodi.
Osserviamo ora singolarmente i vari sintomi dell’episodio depressivo maggiore:
- Umore Depresso: Umore spesso descritto dall'individuo come depresso, triste, senza speranza, scoraggiato o "giù di corda“. In alcuni casi la tristezza può essere inizialmente negata, ma in seguito si può far emergere durante il colloquio (per es., sottolineando che l'individuo sembra in procinto di piangere). Altri soggetti possono lamentarsi di sentirsi "spenti", di non avere sentimenti, o di sentirsi ansiosi; inoltre, la presenza dell'umore depresso può essere dedotta dalla mimica e dal comportamento. Alcuni ancora enfatizzano lamentele somatiche (per es., algie e dolori) piuttosto che riferire sentimenti di tristezza.
Da notare ke molti riferiscono o dimostrano un aumento dell'irritabilità (per es., rabbia persistente, una tendenza a rispondere agli eventi con scoppi di ira o a prendersela con gli altri, un esagerato senso di frustrazione di fronte a cose di poco conto).
- Perdita di Interesse o di Piacere: tale sintomo è quasi sempre presente, almeno in qualche misura: i soggetti possono riferire di sentirsi meno interessati agli hobby, di "non tenere a niente", o di non provare divertimento in attività precedentemente considerate come piacevoli.
I familiari spesso notano il ritiro sociale o il rifiuto di occupazioni piacevoli (per es., un accanito giocatore di golf non gioca più, un bambino appassionato di calcio trova scuse per non praticarlo). Inoltre, in alcuni si riducono significativamente i livelli precedenti di interesse o di desiderio sessuale. - Appetito: di solito è ridotto. Molti sentono di doversi sforzare di mangiare; altri, in particolare in ambiente ambulatoriale, possono avere un appetito aumentato o ricercare cibi particolari (per es., dolci o altri carboidrati).
Nota ke qnd le alterazioni dell'appetito sono gravi (in qualunque direzione) vi può essere una perdita o un aumento di peso significativi, oppure nei bambini, si può notare l'incapacità di raggiungere il peso previsto (à qst xke anke il corpo partecipa alla depressione). - Insonnia: l'insonnia è il disturbo del sonno più comunemente associato con l'Episodio Depressivo Maggiore. Si possono presentare, solitamente:
- Insonnia centrale: risvegli durante la notte con difficoltà a riprendere sonno (è la più frequente delle 3)
- Insonnia terminale: risveglio precoce con incapacità di riprendere sonno
- Insonnia iniziale: difficoltà nell'addormentamento
Può anke esser presente, sebbene meno frequentemente, ipersonnia, ossia un eccesso di sonno, ke si manifesta sotto forma di prolungamento del sonno notturno o di aumento del sonno durante il giorno.
Nota ke talvolta il disturbo del sonno rappresenta il motivo per cui gli individui richiedono il trattamento.
- Alterazioni Psicomotorie: si manifestano con evidenti forme di agitazione (per es., incapacità di stare seduti, passeggiare avanti e indietro, stropicciarsi le mani; oppure tirarsi o sfregarsi la pelle, i vestiti, o altri oggetti) e di rallentamento (per es., eloquio, pensiero e movimenti del corpo rallentati; aumento delle pause prima di rispondere; eloquio caratterizzato da riduzione in volume, inflessioni, quantità, o varietà di contenuti, o mutacismo).
Va sottolineato ke l'agitazione o il ritardo psicomotorio devono essere abbastanza gravi da essere osservabili da parte di altri, e non rappresentare semplicemente una sensazione soggettiva. - Riduzione dell’energia: consiste in astenia (= senso di debolezza) e sovente faticabilità. Il paziente può riferire una continua stanchezza anke in mancanza di attività fisica e, più in generale, i più piccoli compiti sembrano richiedergli uno sforzo considerevole. Inoltre può essere ridotta sensibilmente l'efficienza nello svolgimento dei compiti (ad esempio può lamentarsi del fatto che lavarsi e vestirsi al mattino sia faticoso e richieda un tempo doppio rispetto al solito)
- Senso di Colpa: spesso nn viene nemmeno comunicato dal paziente, poiché ne è talmente abituato ke la ritiene come una condizione normale. Tale sintomo consiste in un senso di svalutazione o di colpa, ke può includere valutazioni negative irrealistiche del valore del soggetto, preoccupazioni di colpa, o ruminazioni su piccoli errori passati.
Spesso i soggetti con sensi di colpa interpretano eventi quotidiani neutri o insignificanti come riprova di difetti personali, e provano un esagerato senso di responsabilità riguardo ad eventi sfavorevoli (ad esempio, un agente immobiliare può rimproverarsi di non riuscire a vendere anche quando ci sia stato un crollo generale del mercato e gli altri agenti immobiliari siano altrettanto incapaci di vendere).
A seconda dei casi e dell’intensità, il senso di svalutazione o di colpa può eccedere, x poi assumere proporzioni deliranti (per es., un individuo convinto di essere personalmente responsabile della povertà nel mondo). Il rimproverarsi di essere malati e di non riuscire ad assumersi responsabilità lavorative o interpersonali è molto comune e, se non delirante, non è considerato sufficiente a soddisfare questo criterio - Pensiero e Concentrazione ridotti: Compromissione della capacità di pensare, concentrarsi o prendere decisioni. Gli individui con tale sintomo possono apparire facilmente distraibili o lamentarsi di disturbi mnesici; in particolare, coloro che hanno compiti accademici o lavorativi che richiedono un impegno intellettivo, sono spesso incapaci di funzionare in modo adeguato anche se hanno lievi problemi di concentrazione (per es., un programmatore di computer che non riesce più a svolgere compiti complessi ma precedentemente gestibili).
Negli anziani i disturbi della memoria possono rappresentare la lamentela principale, e possono essere erroneamente interpretati come segni iniziali di demenza ("pseudodemenza") ke tuttavia scompaiono con la terapia.
Una cosa ke va notata, è ke spesso, durante la terapia, sarà possibile collegare tra di loro tutti i sintomi in qualche modo.
Passiamo ora alle specificazioni dell’episodio depressivo maggiore. Esso può avere:
- E.D.M. con Manifestazioni Melanconiche: x essere tale deve avere:
- 1 dei seguenti sintomi, che si verifica durante il periodo di maggior gravità dell'episodio attuale:
- perdita di piacere per tutte o quasi tutte le attività
- perdita di reattività agli stimoli abitualmente piacevoli (non si sente meglio, neppure temporaneamente, quando accade qualcosa di buono).
- 3 (o più) dei seguenti sintomi:
- una qualità particolare di umore depresso (cioè, l'umore depresso viene esperito come nettamente diverso dal tipo di sentimento provato dopo la morte di una persona amata)
- depressione regolarmente peggiore al mattino risveglio precoce al mattino (almeno 2 ore prima del tempo di risveglio abituale)
- marcato rallentamento motorio o agitazione
- anoressia significativa o perdita di peso
- sentimenti di colpa eccessivi o inappropriati
X far fronte all’episodio depressivo maggiore, è consigliato l’utilizzo di psicofarmaci.
- E.D.M. con Manifestazioni Psicotiche: in tale episodio si riscontra la presenza di deliri o allucinazioni. Se possibile, specificare se le manifestazioni psicotiche sono congrue o incongrue all'umore:
- Manifestazioni Psicotiche Congrue all'Umore: deliri o allucinazioni il cui contenuto è completamente coerente con i tipici temi depressivi di inadeguatezza personale, colpa, malattia, morte, nichilismo o punizione meritata.
- Manifestazioni Psicotiche Incongrue all'Umore: deliri o allucinazioni il cui contenuto non coinvolge i tipici temi depressivi prima citati
Sono inoltre inclusi sintomi come deliri persecutori (non direttamente correlati ai temi depressivi), inserzione del pensiero, trasmissione del pensiero, e deliri di influenzamento.
- E.D.M. con Manifestazioni Catatoniche: Il quadro clinico è dominato da almeno 2 dei seguenti sintomi:
- Immobilità, come evidenziato da catalessia (inclusa la flessibilità cerea) o stupor
- Eccessiva attività motoria (apparentemente afinalistica e non influenzata da stimoli esterni)
- Negativismo estremo (resistenza apparentemente immotivata a tutte le istruzioni, o mantenimento di una postura rigida che si oppone ai tentativi di essere mosso), o mutacismo
- Peculiarità dei movimenti volontari, come evidenziato dal mettersi in posa (assunzione volontaria di posture inappropriate o bizzarre), movimenti stereotipati, evidenti manierismi, o smorfie vistose
- Ecolalia o eco prassia
2. Episodio Maniacale: almeno 1 settimana di umore espansivo/irritabile. Nel DSM-4:

I sintomi da identificare sono 3 (o più) dei seguenti (4 se l’umore è solo irritabile):

Nota ke i sintomi nn devono tuttavia soddisfare i requisiti x l’episodio misto.
Cmq, in generale, in tali soggetti si riscontra generalmente un livello di umore elevato (euforico, allegro ed espansivo à il paziente risulta simpatico e coinvolgente) oppure labile (irato, con dialogo concitato ed euforia). Il soggetto può risultare inizialmente contagioso per l'osservatore non coinvolto, ma viene riconosciuto come eccessivo da parte di coloro che conoscono bene la persona; altra caratteristica è la qualità espansiva dell'umore: il paziente mostra entusiasmo incessante e indiscriminato per le interazioni interpersonali, sessuali o occupazionali (es il soggetto inizia spontaneamente conversazioni complesse con estranei in luoghi pubblici, oppure un agente di vendita può telefonare a casa di estranei al mattino presto per iniziare le vendite). Il disturbo predominante dell'umore può essere l'irritabilità, soprattutto quando i desideri della persona vengono ostacolati. Infine, si osserva spesso una certa labilità dell'umore (x es alternanza di euforia e irritabilità)
Analizziamo ora i vari sintomi dell’episodio maniacale nel dettaglio:
- Autostima Ipertrofica: essa si manifesta con una fiducia in sé stesso priva di critica (ossia nn pensa mai di poter essere in errore) e/o con una grandiosità marcata, ke può raggiungere proporzioni deliranti: i paziente possono infatti dare consigli in materie di cui non hanno speciale conoscenza (x es come dirigere le Nazioni Unite).
Nonostante la mancanza di particolare esperienza o talento, l’individuo in questione può intraprendere la scrittura di un romanzo o la composizione di una sinfonia o ricercare pubblicità per qualche invenzione priva di utilità; sono comuni anke i deliri di grandezza (per es., avere una relazione particolare con Dio, personaggi famosi..). - Ridotto Bisogno di sonno: Il soggetto si sveglia solitamente molte ore prima che di abitudine, sentendosi pieno di energie. Quando il disturbo del sonno è grave, l'individuo può andare avanti per giorni senza dormire e non sentirsi stanco à nota ke il ridotto bisogno di sonno è classificabile come insonnia: in tal caso tuttavia nn è ke nn riesce a dormire, ma semplicemente nn ne sente il bisogno.
- Eloquio Maggiore: è un tipo di parlato tipicamente pressante, ad alta voce, rapido, e difficile da interrompere. I pazienti in questione possono parlare senza pausa, talvolta per ore, e senza riguardo per il desiderio di comunicare degli altri. Talvolta l’eloquio è caratterizzato da scherzosità, giochi di parole, e banalità divertenti ke lo possono anke far diventare teatrale, con manierismi drammatici e canto.
Altra caratteristica, è ke la scelta delle parole può essere governata da suoni (per assonanza), oppure da associazioni concettuali significative
Va notato infine ke se l'umore è più irritabile che espansivo, l'eloquio può essere caratterizzato da lamentele, commenti ostili, e sfuriate. - Successione rapida di pensieri: Possono correre, spesso più velocemente di quanto possano essere articolati (alcuni individui riferiscono che questa esperienza può essere rapportata al guardare due o tre programmi televisivi simultaneamente).
Inoltre, è frequentemente presente la fuga delle idee: con ciò si intende un flusso quasi continuo di eloquio accelerato, con bruschi cambiamenti di argomento (ad esempio, un agente di vendita che sta parlando di un affare potenziale che riguarda la vendita di computer, può passare a discutere dettagliatamente la storia del computer chip, la rivoluzione industriale o la matematica applicata).
Particolare ke va sottolineato è ke qnd la fuga delle idee è grave, l'eloquio può diventare disorganizzato e incoerente. - Distraibilità: con essa si intende un’incapacità di filtrare gli stimoli esterni irrilevanti (x es un aereo ke passa, la cravatta dell'intervistatore, i rumori di fondo o di conversazione, o l'arredamento della stanza). Inoltre, a causa di qst, vi può essere una ridotta capacità di distinguere i pensieri pertinenti all'argomento da quelli che sono solo scarsamente rilevanti o chiaramente irrilevanti.
- Attività finalizzata: Eccessiva pianificazione e partecipazione ad attività multiple (per es., sessuali, lavorative, politiche e religiose). Con tale attività è spesso presente un aumento della libido, delle fantasie e dei comportamenti sessuali (à il paziente può intraprendere simultaneamente diverse nuove avventure senza curarsi dei rischi apparenti o della necessità di completare in modo soddisfacente ogni avventura).
Il soggetto mostra inoltre un aumento della socievolezza (per es., rinnovare vecchie conoscenze o chiamare amici o anche estranei a tutte le ore del giorno e della notte), senza riguardo per la natura intrusiva, prepotente e pretenziosa di queste interazioni.
Spesso l’individuo manifesta agitazione psicomotoria o irrequietezza (camminando avanti e indietro, o sostenendo simultaneamente conversazioni multiple -x es per telefono e di persona nello stesso tempo-).
Alcuni scrivono infine fiumi di lettere ad amici, a personaggi pubblici o ai media, trattando diversi argomenti. - Eccesso di attività ludiche: l'espansività, l'ottimismo ingiustificato, la grandiosità e la mancanza di giudizio spesso inducono ad un imprudente coinvolgimento in attività piacevoli quali eccessi nel comprare, guida spericolata, investimenti in affari avventati e comportamento sessuale insolito per l'individuo à queste attività possono avere tuttavia conseguenze spiacevoli: nel caso degli acquisti eccessivi, il paziente può acquistare molti oggetti non necessari (per es., 20 paia di scarpe, costosi oggetti di antiquariato) senza avere magari il denaro per pagarli; nel caso invece del comportamento sessuale insolito, si possono verificare casi di infedeltà o incontri sessuali indiscriminati con sconosciuti.
In tutti questi sintomi va poi tenuto presente ke l’episodio maniacale può cambiare in modo radicale il comportamento della persona.
Vediamo ora alcune caratteristiche descrittive e i disturbi mentali associati al disturbo maniacale.
Innanzitutto, va precisato ke spesso i pazienti non riconoscono di essere malati, e oppongono pertanto resistenza al trattamento. Inoltre, questi possono mostrare comportamenti decisamente anomali: viaggiare impulsivamente verso altre città, perdendo i contatti con i familiari e con chi si prende cura di loro; cambiare il vestiario, il trucco o l'aspetto personale per uno stile più seduttivo o drammaticamente vistoso per loro non caratteristico; intraprendere attività che hanno un'impronta di disorganizzazione e bizzarria (per es., distribuzione di dolciumi, monete o consigli ai passanti).
Si può inoltre manifestare il gioco d'azzardo e un comportamenti antisociale.
I principi etici possono poi essere trascurati anche da coloro che sono tipicamente molto coscienziosi (x es un agente di cambio compra e vende azioni in modo inappropriato, senza la conoscenza o il permesso da parte del cliente; uno scienziato si appropria di dati di altri..) oppure ancora il comportamento può essere ostile, tale da portare il soggetto a minacciare fisicamente gli altri (à alcuni, specialmente quelli con manifestazioni psicotiche, possono diventare aggressivi fisicamente o suicidi).
Le conseguenze spiacevoli ke provengono da tutto ciò, spesso derivano dalla scarsa capacità di giudizio e dall'iperattività (gli episodi maniacali possono portare ad un’ospedalizzazione obbligatoria, difficoltà con la legge, o gravi difficoltà finanziarie à va tuttavia precisato ke alla remissione, la maggior parte degli individui si rammarica per i comportamenti tenuti durante l'Episodio).
X quanto riguarda invece l'umore, esso può passare rapidamente alla rabbia o alla depressione. I sintomi depressivi possono durare momenti, ore, o più raramente giorni; spesso sono anke presenti simultaneamente sintomi depressivi e sintomi maniacali (à nota tuttavia ke se sono evidenti ogni giorno per almeno una settimana i criteri sia per l'Episodio Depressivo che per l'Episodio Maniacale, l'episodio è considerato un Episodio Misto).
Altra particolarità, è ke qnd si sviluppa un Episodio Maniacale, vi è spesso un aumento sostanziale nell'uso di alcool o di stimolanti, che può esacerbare o prolungare l'episodio.
Trattiamo infine del Decorso dell’episodio maniacale. L'età media di esordio è intorno ai 20-25 anni, ma alcuni casi iniziano nell'adolescenza, ed altri dopo i 50 anni. Esso inizia di solito improvvisamente, con una rapida intensificazione dei sintomi in pochi giorni e, frequentemente, esso si presenta in seguito ad eventi psicosociali stressanti.
Gli episodi di solito durano da poche settimane a diversi mesi e sono più brevi e più improvvisi rispetto agli Episodi Depressivi Maggiori (In molti casi -50% o 60%- un Episodio Depressivo Maggiore precede o segue immediatamente un Episodio Maniacale, senza “sosta”.
Inoltre, va sottolineato ke se l'Episodio Maniacale si verifica nel periodo postpartum, vi può essere un aumento del rischio di una ripetizione del disturbo nei periodi postpartum successivi.
3. EPISODIO IPOMANIACALE: prima di vedere i sintomi di qst, si rammenta ke gli episodi son casi “isolati”, a differenza dei disturbi ke sono invece più lunghi e persistenti.
Inoltre, si precisa ke l’episodio ipomaniacale si distingue da quello maniacale solo da un punto di vista quantitativo. Infatti, il DSM- 4 lo evidenzia come:

I sintomi ke seguono sono gli stessi dell’episodio maniacale: come già accennato, l’unica cosa ke cambia tra i 2 episodi, è la durata (almeno 4 giorni x l’episodio ipomaniacale; almeno 7 giorni x l’episodio maniacale). Anke i requisiti sono identici x entrambi gli episodi (3 sintomi almeno, 4 se l’umore è solo irritabile):

Tra le cose da evidenziare, va notato ke il DSM-4 afferma ke l’episodio è associato ad un chiaro cambiamento nel modo dia agire della persona, ke nn è caratteristico di qst qnd priva di sintomi. L’alterazione dell’umore e del comportamento devono inoltre essere osservabili anke dagli altri.
Visioniamo ora un ultima distinzione di episodio depressivo maggiore, basato sul numero di episodi verificatisi:
- Disturbo depressivo maggiore: episodio singolo.
- Presenza di un Episodio Depressivo Maggiore
- L'Episodio Depressivo Maggiore non è meglio inquadrabile come Disturbo Schizoaffettivo, e non è sovrapposto a Schizofrenia, Disturbo Schizofreniforme, Disturbo Delirante o Disturbo Psicotico Non Altrimenti Specificato.
- Non è mai stato presente un Episodio Maniacale, un Episodio Misto o un Episodio Ipomaniacale
Nota ke qst esclusione non si applica se tutti gli episodi simil-maniacali, simil-misti o simil-ipomaniacali sono indotti da sostanze o da un trattamento, oppure se sono dovuti agli effetti fisiologici diretti di una condizione medica generale.
- Disturbo depressivo maggiore: ricorrente.
- Presenza di due o più Episodi Depressivi Maggiori; Nota ke x considerare separati gli episodi deve esserci un intervallo di almeno 2 mesi consecutivi durante il quale non risultano soddisfatti i criteri per un Episodio Depressivo Maggiore.
- Gli Episodi Depressivi Maggiori non sono meglio inquadrabili come Disturbo Schizoaffettivo, e non sono sovrapposti a Schizofrenia, Disturbo Schizofreniforme, Disturbo Delirante o Disturbo Psicotico Non Altrimenti Specificato.
- Non è mai stato presente un Episodio Maniacale, un Episodio Misto o un Episodio Ipomaniacale
Nota ke qst esclusione non viene applicata se tutti gli episodi simil-maniacali, simil-misti o simil-ipomaniacali sono indotti da sostanze o da farmaci, o rappresentano gli effetti fisiologici diretti di una condizione medica generale (= una malattia).
Passiamo ora al Disturbo Bipolare 1. Esso ha un decorso clinico caratterizzato dalla presenza di uno o più Episodi Maniacali o Episodi Misti (= manifestazioni maniacali contemporaneamente presenti a manifestazioni depressive); spesso gli individui hanno presentato anche uno o più Episodi Depressivi Maggiori (quindi episodi maniacali -generosità, velocità, grandiosità, eccitazione- e disturbi depressivi maggiori -inibizione, rallentamento..- à qnd questi 2 si alternano si ha il disturbo bipolare 1).
Si noti ke gli Episodi di Disturbo dell'Umore indotto da sostanze (dovuti agli effetti diretti di un medicamento, ad altri trattamenti somatici per la depressione, a una droga di abuso o all'esposizione ad una tossina), o di Disturbo dell'Umore Dovuto ad una Condizione Medica Generale, non contano per una diagnosi di Disturbo Bipolare I.
Inoltre gli episodi non risultano meglio spiegati da un Disturbo Schizoaffettivo, e non sono sovrapposti a Schizofrenia, Disturbo Schizofreniforme, Disturbo Delirante o Disturbo Psicotico Non Altrimenti Specificato.
Vediamo ora alcune caratteristiche generali del disturbo bipolare 1:
- Approssimativamente il 10%-15% degli adolescenti con Episodi Depressivi Maggiori Ricorrenti va incontro allo sviluppo di un Disturbo Bipolare I.
- Gli Episodi Misti sembrano più probabili negli adolescenti e nei giovani che negli adulti.
- Il Disturbo Bipolare I è approssimativamente ugualmente comune negli uomini e nelle donne (a differenza del Disturbo Depressivo Maggiore, che è più comune nelle donne)
- Il genere appare correlato con la comparsa di Episodi Maniacali o Depressivi Maggiori (à è più probabile che il primo episodio negli uomini sia un Episodio Maniacale; nelle donne è più probabile che il primo episodio sia un Episodio Depressivo Maggiore à può dunque essere ke fattori genetici incidano sull’episodio iniziale)
- Le donne con Disturbo Bipolare I hanno un maggiore rischio di sviluppare successivi episodi (spesso psicotici) nel periodo immediatamente postpartum (si noti ke alcune donne hanno il loro primo episodio nel periodo postpartum) à nota ke la specificazione Con Esordio nel Postpartum può essere usata per indicare che l'esordio dell'episodio avviene nelle prime 4 settimane dopo il parto.
Nel corso della vita si assiste ad una Prevalenza dello 0,4%-1,6% x il disturbo bipolare; esso, è un disturbo di tipo ricorrente, xke più del 90% degli individui con un Episodio Maniacale Singolo vanno incontro ad episodi futuri (à il 60%-70% degli Episodi Maniacali si presentano immediatamente prima o dopo un Episodio Depressivo Maggiore: al mattino potrebbe manifestarne uno e alla sera potrebbe insorgere l’altro; nota poi ke gli Episodi Maniacali spesso precedono o seguono gli Episodi Depressivi Maggiori con un andamento caratteristico del soggetto).
Si noti infine ke il numero di episodi nel corso della vita (sia Maniacali che Depressivi Maggiori) tende ad essere più elevato per il Disturbo Bipolare I rispetto al Disturbo Depressivo Maggiore Ricorrente.
L'intervallo tra gli episodi tende a decrescere con l'aumentare dell'età dell'individuo (= + anni, + gli episodi son ravvicinati). Il 5%-15% degli individui con Disturbo Bipolare I ritorna ad un livello completamente funzionale tra gli episodi, alcuni (20%-30%) continuano a manifestare labilità dell'umore e difficoltà interpersonali o lavorative.
Studi sulla familiarità mostrano come i consanguinei di primo grado degli individui con Disturbo Bipolare I presentano frequenze elevate di Disturbo Bipolare I (4%-24%), Bipolare II (1%-5%), e Disturbo Depressivo Maggiore (4%-24%); inoltre, studi sui gemelli e sulle adozioni sottolineano l’importanza di un'influenza genetica per il Disturbo Bipolare I.
Questi ke abbiamo osservato fino ad ora erano i disturbi più gravi. Osserveremo ora altri tipi:
- Disturbo Ciclotimico: sintomi ipomaniacali e depressivi x 2 anni, con sintomi presenti sempre (max 2 mesi di assenza).
- Per almeno 2 anni presenza di numerosi episodi ipomaniacali (autostima elevata, grandiosità, minor bisogno di sonno .. tutto in forma attenuata) e di numerosi periodi con sintomi depressivi che non soddisfano xo i criteri per un Episodio Depressivo Maggiore. Nota Nei bambini e negli adolescenti la durata deve essere di almeno 1 anno.
- Durante questo periodo di 2 anni (1 anno nei bambini e negli adolescenti), la persona non è mai stata senza i sintomi del Criterio A per più di 2 mesi alla volta.
- Durante i primi 2 anni di malattia (1 anno nei bambini e negli adolescenti) non è stato presente un Episodio Depressivo Maggiore, Maniacale o Misto.
- Nota Dopo i primi 2 anni di Disturbo Ciclotimico (1 anno nei bambini e negli adolescenti) si possono sovrapporre Episodi Maniacali o Misti (e in questo caso si può porre la doppia diagnosi di Disturbo Bipolare I e Disturbo Ciclotimico), o Episodi Depressivi Maggiori (e in questo caso si può porre la doppia diagnosi di Disturbo Bipolare II e Disturbo Ciclotimico). I sintomi del Criterio A non sono meglio inquadrabili come Disturbo Schizoaffettivo, e non sono sovrapposti a Schizofrenia, Disturbo Schizofreniforme, Disturbo Delirante o Disturbo Psicotico Non Altrimenti Specificato.
- I sintomi non sono dovuti all'azione fisiologica diretta di una sostanza (per es., una droga di abuso, un medicamento), o ad una condizione medica generale (per es., ipertiroidismo).
- I sintomi causano disagio clinicamente significativo o compromissione del funzionamento sociale, lavorativo o di altre importanti aree del funzionamento
- Disturbo Distimico: umore depresso x 2 anni, 2 o + sintomi
- Umore depresso per la maggior parte del giorno, quasi tutti i giorni, come riferito dal soggetto ed osservato dagli altri, per almeno 2 anni
- Presenza, quando depresso, di due (o più) dei seguenti sintomi:
- scarso appetito o iperfagia
- insonnia o ipersonnia
- scarsa energia o astenia
- bassa autostima
- difficoltà di concentrazione o nel prendere decisioni
- sentimenti di disperazione
- Durante i 2 anni di malattia (1 anno nei bambini e negli adolescenti) la persona non è mai stata priva dei sintomi di cui ai Criteri A e B per più di 2 mesi alla volta.
- Durante i primi 2 anni di malattia (1 anno nei bambini e negli adolescenti) non è stato presente un Episodio Depressivo Maggiore; cioè il disturbo non è meglio inquadrabile come Disturbo Depressivo Maggiore Cronico, o Disturbo Depressivo Maggiore, In Remissione Parziale.
- Non è mai stato presente un Episodio Maniacale, Misto o Ipomaniacale, né sono stati mai risultati soddisfatti i criteri per il Disturbo Ciclotimico.
- La malattia non si manifesta esclusivamente durante il corso di un Disturbo Psicotico cronico, come Schizofrenia o Disturbo Delirante.
- I sintomi non sono dovuti agli effetti fisiologici diretti di una sostanza (ad es., una droga di abuso, un farmaco) o di una condizione medica generale (per es., ipotiroidismo).
- I sintomi causano disagio clinicamente significativo o compromissione del funzionamento sociale, lavorativo o di altre aree importanti
- Disturbo Bipolare 2: è una sorta di disturbo bipolare “attenuato”; è costituito da un episodio depressivo maggiore + almeno un episodio ipomaniacale.
- Presenza (anche in anamnesi) di uno o più Episodi Depressivi Maggiori
- Presenza (anche in anamnesi) di almeno un Episodio Ipomaniacale
- Non vi è mai stato un Episodio Maniacale o un Episodio Misto
- I sintomi dell'umore di cui ai criteri A e B non sono meglio inquadrabili come Disturbo Schizoaffettivo, e non sono sovrapposti a Schizofrenia, Disturbo Schizofreniforme, Disturbo Delirante o Disturbo Psicotico Non Altrimenti Specificato.
- I sintomi causano disagio significativo o compromissione del funzionamento sociale, lavorativo o di altre aree importanti
Furono tuttavia poste critiche al DSM x il concetto poco unitario dato ai disturbi dell’umore (x es la distinzione unipolare/bipolare fa perdere di vista la concezione unitaria del disturbo) à a causa di ciò venne introdotto il concetto di spettro (es spettro depressivo). Col concetto di spettro si vuole affermare ke una categoria diagnostica non necessita di confini assolutamente discreti e separati: si può sempre definire una divisione in categorie, stabilendo un livello minimo o massimo quale soglia di sintomi per procedere all’inclusione nella categoria; dopodiché, il profilo delle caratteristiche della malattia – ad esempio, i sintomi, il decorso, l’anamnesi familiare, la risposta al trattamento – riflette la convergenza di diverse variabili dimensionali, conciliando così i due approcci: categoriale e dimensionale.
Un es di concetti spettro, lo si può porre relativamente alle singole caratteristiche della malattia maniaco-depressiva:
- Predisposizione genetica
- Gravità della condizione depressiva
- Gravità della condizione maniacale
- Gravità degli stati misti
- Polarità (ossia maniacale e poi depressivo)
- Ciclicità (ossia i cicli di maniacale e depressivo alternati)
- Durata degli episodi
- Instabilità (ossia la durata) o rapidità (es se cambia da mattina e sera) del viraggio
- Risposta al trattamento
Nello spettro maniaco-depressivo, le diverse forme sono tutte sottese da una comune vulnerabilità genetica e disposte lungo un continuum, che comprende
- ad un estremo le alterazioni temperamentali, le manifestazioni “sotto-soglia” e i disturbi unipolari
- all’altro estremo, i disturbi bipolari a sintomatologia completa, sia depressiva che maniacale, ed i gravi quadri psicotici fortemente invalidanti
Si noti inoltre ke il modello categoriale presuppone l’esistenza di entità diagnostiche distinte, alle quali dovrebbero corrispondere unità separate di malattia; tale modello non esclude inoltre l’esistenza di una continuità tra disturbi distinti e ciascuna categoria diagnostica non avere x forza limiti definiti.
Un altro esempio ke si può fare è quello dello Spettro Depressivo:
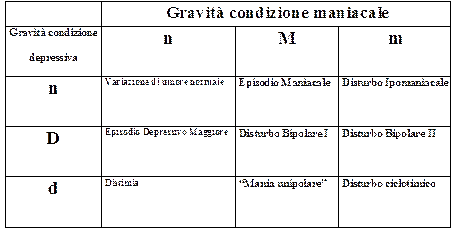
In cui:
M e D = episodi di intensità tale da richiedere il ricovero
m e d = episodi lontani dalla normalità, ma non sufficientemente gravi da richiedere il ricovero
n = variazioni non significative clinicamente (= normale)
LEZIONE 9. LE NEVROSI
Nel DSM-3-R e nel DSM-4, nn si pose più la distinzione tra Disturbi Fobici (= paura irrazionale x un oggetto o una situazione, ke ne implica l’evitamento ad ogni costo à ossia tutte le fobie) e Stati d’Ansia (= le varie nevrosi ke implicano ansia); con tali manuali il Disturbo di Panico (DP) assunse una posizione rilevante: qst fu dovuto anke al fatto ke nel 1962 D. Klein dimostrò l’efficacia dell’imipramina nel bloccare gli attacchi di panico (= un unico farmaco x gli attacchi di panico) à ciò sembra smentire l’ipotesi che attacchi di panico, ansia anticipatoria, ansia cronica generalizzata e paura normale, si differenziassero quantitativamente (e pertanto risultavano difficilmente collocabili lungo un continuum).
Si ritenne dunque ke vi sarebbe una differenza qualitativa tra attacchi di panico ed ansia generalizzata; più in generale, l’attacco di panico sarebbe l’evento centrale di uno spettro di condizioni morbose, a prevalente connotazione ansiosa, trattabili con antidepressivi.
Il criterio fondamentale per poter diagnosticare un disturbo d’ansia è l’individuazione dell’attacco di panico (anche se presente soltanto nella storia lontana della malattia); x qnt riguarda invece l’Agorafobia (= paura degli spazi aperti o ampi), essa può essere considerata secondaria o strettamente collegata al Disturbo di Panico (nota ke può esistere l’agorafobia ke nn implica un disturbo di panico, ma tale caso clinico è molto raro).
Infine, si nota nel DSM-4 ke il set di criteri per l’Attacco di Panico è fornito separatamente (all’inizio della sezione “disturbi d’ansia”) x chiarire così ke l’attacco di panico si può manifestare come parte del quadro di tutti i Disturbi d’Ansia descritti dopo.
Osserviamo dunque i criteri necessari x definire un attacco di panico: con esso si intende un periodo preciso di paura o disagio intensi, durante il quale 4 (o più) dei seguenti sintomi si sono sviluppati improvvisamente ed hanno raggiunto il picco nel giro di 10 minuti (si può notare ke i sintomi dall’1 al 7 -e in più il 13- son di natura somatica, mentre i sintomi dall’8 al 12 son di natura psicologica):
- palpitazioni, cardiopalmo, o tachicardia
- sudorazione
- tremori fini o a grandi scosse
- dispnea o sensazione di soffocamento
- sensazione di asfissia
- dolore o fastidio al petto
- nausea o disturbi addominali
- sensazioni di sbandamento, di instabilità, di testa leggera o di svenimento
- derealizzazione (sensazione di irrealtà) o depersonalizzazione (essere distaccati da sé stessi)
- paura di perdere il controllo o di impazzire
- paura di morire
- parestesie (sensazioni di torpore o di formicolio)
- brividi o vampate di calore.
Nell’ICD 10 invece, la diagnosi di disturbo da attacchi di panico è fondata sulla presenza di episodi critici che non insorgono in rapporto con una determinata situazione fobica. Essi:
- devono essere intensi e numerosi per un periodo di almeno un mese
- devono manifestarsi in circostanze dove non è presente un pericolo obiettivo e
- non essere limitati a situazioni note o prevedibili come avviene nei disturbi fobici
- nei periodi intercritici può comparire ansia anticipatoria
Si noti quindi la differenza insita nei 2 libri: nell’ ICD-10, la presenza di un Episodio Depressivo preclude la diagnosi di Sindrome di attacchi da panico (= la esclude); col DSM-IV invece si può fare doppia diagnosi, essendo stata abolita la gerarchia diagnostica tra disturbi dell’umore e d’ansia.
Passiamo ora all’agorafobia (da essa in poi si hanno i veri e propri disturbi d’ansia). Il DSM-4 la identifica nei seguenti criteri:
- Ansia relativa all'essere in luoghi o situazioni dai quali sarebbe difficile (o imbarazzante) allontanarsi, o nei quali potrebbe non essere disponibile aiuto nel caso di un Attacco di Panico inaspettato o sensibile alla situazione, o di sintomi tipo panico. I timori agorafobici riguardano situazioni tipiche che includono:
- l'essere fuori casa da soli;
- l'essere in mezzo alla folla o in coda;
- l'essere su un ponte;
- il viaggiare in autobus, treno o automobile.
- Le situazioni vengono evitate (per es., gli spostamenti vengono ridotti), oppure sopportate con molto disagio o con l'ansia di avere un Attacco di Panico (o sintomi tipo panico), o viene richiesta la presenza di un compagno.
- Quale criterio di esclusione si ha ke l'ansia o l'evitamento fobico non sono giustificabili da un disturbo mentale di altro tipo, come:
- Fobia Sociale (per es., evitamento limitato alle situazioni sociali per timore di essere imbarazzato)
- Fobia Specifica (per es., evitamento limitato ad una singola situazione, come gli ascensori)
- Disturbo Ossessivo-Compulsivo (per es., evitamento dello sporco per gli individui con ossessioni di contaminazione)
- Disturbo Post-traumatico da Stress (per es., evitamento di stimoli associati con un grave fattore stressante)
- Disturbo d'Ansia di Separazione (per es., evitamento della separazione dalla casa o dai familiari)
Il disturbo di panico può poi manifestarsi con agorafobia o senza di essa; cominciamo esaminando il DISTURBO DI PANICO SENZA AGORAFOBIA.
- X avere un disturbo di panico senza agorafobia è necessario ke siano presenti contemporaneamente:
- Attacchi di Panico inaspettati ricorrenti
- Almeno uno degli attacchi è stato seguito da 1 mese (o più) di uno (o più) dei seguenti sintomi:
- preoccupazione persistente di avere altri attacchi
- preoccupazione a proposito delle implicazioni dell'attacco o delle sue conseguenze (per es., perdere il controllo, avere un attacco cardiaco, "impazzire")
- significativa alterazione del comportamento correlata agli attacchi.
- Deve esserci assenza di Agorafobia
- Gli Attacchi di Panico non sono dovuti agli effetti fisiologici diretti di una sostanza (per es., una droga di abuso, un farmaco) o di una condizione medica generale (per es., ipertiroidismo).
- Gli Attacchi di Panico non sono meglio giustificati da un altro disturbo mentale, come
- Fobia Sociale (per es., si manifestano in seguito all'esposizione a situazioni sociali temute)
- Fobia Specifica (per es., in seguito all'esposizione ad una specifica situazione fobica)
- Disturbo Ossessivo-Compulsivo (per es., in seguito all'esposizione allo sporco in qualcuno con ossessioni di contaminazione)
- Disturbo Post-traumatico da Stress (per es., in risposta a stimoli associati con un grave evento stressante)
- Disturbo d'Ansia di Separazione (per es., in risposta all'essere fuori casa o lontano da congiunti stretti)
Vediamo ora il disturbo di panico con presenza di Agorafobia. Si noti ke esso è identico al precedente, fatta eccezione x il criterio B ke richiede la presenza dell’Agorafobia.
- X avere un disturbo di panico con agorafobia è necessario ke siano presenti contemporaneamente:
- Attacchi di Panico inaspettati ricorrenti
- Almeno uno degli attacchi è stato seguito da 1 mese (o più) di uno (o più) dei seguenti sintomi:
- preoccupazione persistente di avere altri attacchi
- preoccupazione a proposito delle implicazioni dell'attacco o delle sue conseguenze (per es., perdere il controllo, avere un attacco cardiaco, "impazzire")
- significativa alterazione del comportamento correlata agli attacchi.
- Deve esserci presenza di Agorafobia.
- Gli Attacchi di Panico non sono dovuti agli effetti fisiologici diretti di una sostanza (per es., una droga di abuso, un farmaco) o di una condizione medica generale (per es., ipertiroidismo).
- Gli Attacchi di Panico non sono meglio giustificati da un altro disturbo mentale, come
- Fobia Sociale (per es., si manifestano in seguito all'esposizione a situazioni sociali temute),
- Fobia Specifica (per es., in seguito all'esposizione ad una specifica situazione fobica),
- Disturbo Ossessivo-Compulsivo (per es., in seguito all'esposizione allo sporco in qualcuno con ossessioni di contaminazione),
- Disturbo Post-traumatico da Stress (per es., in risposta a stimoli associati con un grave evento stressante),
- Disturbo d'Ansia di Separazione (per es., in risposta all'essere fuori casa o lontano da congiunti stretti).
Infine, si può verificare il caso di Agorafobia senza disturbo di panico (à in tal caso la fobia è vissuta più come una preoccupazione, e nn col medesimo coinvolgimento emotivo dell’attacco di panico). Il DSM-4 pone x l’agorafobia senza disturbo di panico i seguenti criteri:
- Presenza di Agorafobia, correlata alla paura della comparsa di sintomi tipo panico (per es., vertigini o diarrea).
- Non sono mai risultati soddisfatti i criteri per il Disturbo di Panico.
- Il disturbo non è dovuto agli effetti fisiologici diretti di una sostanza (per es., una droga di abuso, un farmaco), o di una condizione medica generale.
- Se è presente una condizione medica generale, la paura descritta nel Criterio A è chiaramente in eccesso rispetto a quella abitualmente associata con la condizione
DISTURBI FOBICI
Con essi, si intende una tipologia di disturbi in cui l’ansia è strettamente correlata con la situazione fobica, che viene evitata quando possibile; l’oggetto fobico è inoltre localizzato all’esterno dell’individuo. Le fobie son dunque paure eccessive o irragionevoli x situazioni o oggetti. Nel DSM-4, si parla di:
1. Fobia Specifica:
- Paura marcata e persistente, eccessiva o irragionevole, provocata dalla presenza o dall'attesa di un oggetto o situazione specifici (per es., volare, altezze, animali, ricevere un'iniezione, vedere il sangue).
- L'esposizione allo stimolo fobico provoca quasi sempre una risposta ansiosa immediata, che può prendere forma di Attacco di Panico situazionale o sensibile alla situazione (Nota: Nei bambini l'ansia può essere espressa piangendo, con scoppi di ira, con l'irrigidimento, o con l'aggrapparsi a qualcuno).
- La persona riconosce che la paura è eccessiva o irragionevole (= capacità di Insight).
- La situazione (le situazioni) fobica viene evitata oppure sopportata con intensa ansia o disagio.
- L'evitamento, l'ansia anticipatoria o il disagio nella situazione temuta interferiscono in modo significativo con la normale routine della persona, con il funzionamento lavorativo (o scolastico), o con le attività o le relazioni sociali, oppure è presente disagio marcato per il fatto di avere la fobia.
- Negli individui al di sotto dei 18 anni la durata è di almeno 6 mesi
- L'ansia, gli Attacchi di Panico o l'evitamento fobico associati con l'oggetto o situazione specifici non sono meglio giustificati da un altro disturbo mentale, come:
- Disturbo Ossessivo-Compulsivo (per es., paura dello sporco in un individuo con ossessioni di contaminazione)
- Disturbo Post-traumatico da Stress (per es., evitamento degli stimoli associati con un grave evento stressante)
- Disturbo d'Ansia di Separazione (per es., evitamento della scuola)
- Fobia Sociale (per es., evitamento di situazioni sociali per paura di rimanere imbarazzati)
- Disturbo di Panico con Agorafobia
- Agorafobia senza Anamnesi di Disturbo di Panico
La fobia specifica ha poi diverse tipologie:
- Tipo Animali
- Tipo Ambiente Naturale (per es., altezze, temporali, acqua)
- Tipo Sangue-Iniezioni-Ferite
- Tipo Situazionale (per es., aeroplani, ascensori, luoghi chiusi)
- Altro tipo (per es., evitamento fobico di situazioni che possono portare a soffocare, vomitare o contrarre una malattia; nei bambini l'evitamento dei rumori forti o dei personaggi in maschera)
2. FOBIA SOCIALE: paura di agire in modo umiliante/imbarazzante di fronte a chi nn conosce. X il DSM-4:
- Paura marcata e persistente di una o più situazioni sociali o prestazionali nelle quali la persona è esposta a persone non familiari o al possibile giudizio degli altri. L'individuo teme di agire (o di mostrare sintomi di ansia) in modo umiliante o imbarazzante.
- L'esposizione alla situazione temuta quasi invariabilmente provoca l'ansia, che può assumere le caratteristiche di un Attacco di Panico causato dalla situazione o sensibile alla situazione. Nota Nei bambini, l'ansia può essere espressa piangendo, con scoppi di ira, con l'irrigidimento, o con l'evitamento delle situazioni sociali con persone non familiari.
- La persona riconosce che la paura è eccessiva o irragionevole.
- Le situazioni temute sociali o prestazionali sono evitate o sopportate con intensa ansia o disagio.
- L'evitamento, l'ansia anticipatoria, o il disagio nella/e situazione/i sociale o prestazionale interferiscono significativamente con le abitudini normali della persona, con il funzionamento lavorativo (scolastico) o con le attività o relazioni sociali, oppure è presente marcato disagio per il fatto di avere la fobia
- Negli individui al di sotto dei 18 anni la durata è di almeno 6 mesi
LEZIONE 10. LE NEVROSI (pt 2)
Altre nevrosi, oltre quelle prima citate sono:
DISTURBO D’ANSIA GENERALIZZATO (GAD):
- Ansia e preoccupazione eccessive (attesa apprensiva), che si manifestano per la maggior parte dei giorni per almeno 6 mesi, riguardo particolari eventi o attività (come prestazioni lavorative o scolastiche).
- La persona ha difficoltà nel controllare la preoccupazione.
- L'ansia e la preoccupazione sono associate con 3 (o più) dei sintomi seguenti (con almeno alcuni sintomi presenti per la maggior parte dei giorni negli ultimi 6 mesi). Nota Nei bambini è richiesto solo un item.
- irrequietezza, o sentirsi tesi o con i nervi a fior di pelle
- facile affaticabilità
- difficoltà a concentrarsi o vuoti di memoria
- irritabilità
- tensione muscolare
- alterazioni del sonno (difficoltà ad addormentarsi o a mantenere il sonno, o sonno inquieto e insoddisfacente)
DISTURBO OSSESSIVO COMPULSIVO (DOC): La presenza di ossessioni e compulsioni in cui x ossessione si intende l’insieme di 4 caratteristiche:
- pensieri (= prodotti mentali), impulsi (= qualcosa ke si vorrebbe fare) o immagini (= del pensiero) ricorrenti e persistenti (à e proprio in ciò è insita la differenza coi soggetti normali: la persistenza smisurata), vissuti, in qualche momento nel corso del disturbo, come intrusivi o inappropriati, e che causano ansia o disagio marcati (à nota ke il soggetto può cmq cambiare atteggiamento e accettarli ad un certo punto)
- i pensieri, gli impulsi, o le immagini non sono semplicemente eccessive preoccupazioni per i problemi della vita reale
- la persona tenta di ignorare o di sopprimere tali pensieri, impulsi o immagini, o di neutralizzarli con altri pensieri o azioni (à quindi il paziente è consapevole di ciò: l’insight -ossia la consapevolezza- è infatti conservato), senza xo alcun risultato
- la persona riconosce che i pensieri, gli impulsi, o le immagini ossessivi sono un prodotto della propria mente (e non imposti dall'esterno come nell'inserzione del pensiero
X compulsione si intende la presenza di 2 caratteristiche:
- comportamenti ripetitivi (per es., lavarsi le mani, riordinare, controllare), o azioni mentali (per es., pregare, contare, ripetere parole mentalmente) che la persona si sente obbligata a mettere in atto in risposta ad un'ossessione, o secondo regole che devono essere applicate rigidamente
- i comportamenti o le azioni mentali sono volti a prevenire o ridurre il disagio, o a prevenire alcuni eventi o situazioni temuti; comunque questi comportamenti o azioni mentali non sono collegati in modo realistico con ciò che sono designati a neutralizzare o a prevenire, oppure sono chiaramente eccessivi
Tale disturbo andrebbe trattato mediante antidepressivi serotoninergici, uniti ad una psicoterapia.
Secondo il DSM-4, si parla di disturbo ossessivo compulsivo in base ai seguenti criteri:
- La presenza di Ossessioni o compulsioni (in base alla descrizione precedente).
- In qualche momento nel corso del disturbo la persona ha riconosciuto che le ossessioni o le compulsioni sono eccessive o irragionevoli.
- Le ossessioni o compulsioni causano disagio marcato, fanno consumare tempo (più di 1 ora al giorno), o interferiscono significativamente con le normali abitudini della persona, con il funzionamento lavorativo (o scolastico), o con le attività o relazioni sociali usuali (à qst xke i comportamenti/azioni mentali son atti ad attenuare il disagio, ma hanno tuttavia come unico risultato quello di incrementare il disagio già esistente; inoltre, va notato ke i rituali utilizzati x far fronte al disturbo, possono divenire col tempo automatici)
- Se è presente un altro disturbo di Asse I, il contenuto delle ossessioni o delle compulsioni non è limitato ad esso (per es., preoccupazione per il cibo in presenza di un Disturbo dell'Alimentazione; tirarsi i capelli in presenza di Tricotillomania; preoccupazione per il proprio aspetto nel Disturbo da Dismorfismo Corporeo; preoccupazione riguardante le sostanze nei Disturbi da Uso di Sostanze; preoccupazione di avere una grave malattia in presenza di Ipocondria; preoccupazione riguardante desideri o fantasie sessuali in presenza di una Parafilia; o ruminazioni di colpa in presenza di un Disturbo Depressivo Maggiore).
- Il disturbo non è dovuto agli effetti fisiologici diretti di una sostanza (per es., una droga di abuso, un farmaco) o di una condizione medica generale
Quindi (vedi la “o” evidenziata nel criterio A) il DSM 4 nn fa distinzione tra ossessione (ke è qualcosa di solo mentale) con la compulsione (ke risulta perlopiù di tipo comportamentale ripetitivo, oppure legato ad azioni mentali ke mettono in atto una risposta ad un ossessione), a differenza della terapia impiegata, ke risulta diversa e più efficace a seconda di quale dei 2 disturbi si soffre:
- nel caso di una prevalenza degli aspetti compulsivo-ritualistici esisterebbe anche una risposta alle terapie comportamentali
- nelle forme miste e nei casi in cui prevalgono le ossessioni risulterebbe indicato essenzialmente il trattamento farmacologico con dosi elevate di clorimipramina o altri SSRI
Il disturbo ossessivo compulsivo può inoltre essere legato alla depressione. Viene infatti sottolineata frequentemente la concomitanza di sintomi depressivi à in tal caso, la diagnosi principale sarà il disturbo comparso per primo (se xo non esiste una predominanza sintomatologica di nessuna delle due patologie, si deve considerare la depressione come primaria).
Si noti poi ke la diagnosi di predominanti pensieri ossessivi o ruminazioni è ammessa solo nel caso che non siano presenti sintomi depressivi (à escludere pertanto l’accentuazione di tratti anancastici premorbosi o la comparsa di sintomi ossessivi esclusivamente durante gli episodi depressivi).
Una tipologia particolare di disturbo ossessivo compulsivo è il disturbo ossessivo compulsivo di personalità. Il disturbo ossessivo di personalità non è caratterizzato dalla presenza di ossessioni o compulsioni, ma comprende un modello pervasivo di preoccupazione per ordine, perfezionismo e controllo. Tuttavia, i rapporti che legano le due condizioni non sono ben chiari: il Disturbo Ossessivo-Compulsivo di Personalità può apparire come il terreno sul quale si sviluppa il DOC, sebbene la frequenza di tale associazione non sia ancora ben stabilita.
DISTURBO POST TRAUMATICO DA STRESS: tale disturbo, introdotto dopo il Vietnam, è dovuto ad un trauma (= un evento nn ordinario) in cui il soggetto ha vissuto/assistito eventi implicanti la morte. X il DSM-4:
- La persona è stata esposta ad un evento traumatico nel quale erano presenti entrambe le caratteristiche seguenti:
- la persona ha vissuto, ha assistito, o si è confrontata con un evento o con eventi che hanno implicato morte, o minaccia di morte, o gravi lesioni, o una minaccia all'integrità fisica propria o di altri
- la risposta della persona comprendeva paura intensa, sentimenti di impotenza, o di orrore (à nota ke la risposta ke il soggetto ha, è importante x lo sviluppo del disturbo: deve infatti provare paura intensa o impotenza/orrore; se si reagisce invece in modo diverso, è improbabile ke si sviluppi).
- L'evento traumatico viene rivissuto persistentemente in 1 (o più) dei seguenti modi:
- ricordi spiacevoli ricorrenti e intrusivi dell'evento, che comprendono immagini, pensieri, o percezioni.
- sogni spiacevoli ricorrenti dell'evento.
- agire o sentire come se l'evento traumatico si stesse ripresentando (sensazioni di rivivere l'esperienza, illusioni, allucinazioni, episodi dissociativi di flashback, compresi quelli che si manifestano al risveglio o in stato di intossicazione).
- disagio psicologico intenso all'esposizione a fattori scatenanti interni o esterni che simbolizzano o assomigliano a qualche aspetto dell'evento traumatico
- reattività fisiologica o esposizione a fattori scatenanti interni o esterni che simbolizzano o assomigliano a qualche aspetto dell'evento traumatico
- Evitamento persistente degli stimoli associati con il trauma e attenuazione della reattività generale (non presenti prima del trauma), come indicato da 3 (o più) dei seguenti elementi:
- sforzi per evitare pensieri, sensazioni o conversazioni associate con il trauma
- sforzi per evitare attività, luoghi o persone che evocano ricordi del trauma
- incapacità di ricordare qualche aspetto importante del trauma
- riduzione marcata dell'interesse o della partecipazione ad attività significative
- sentimenti di distacco o di estraneità verso gli altri
- affettività ridotta (per es., incapacità di provare sentimenti di amore)
- sentimenti di diminuzione delle prospettive future (per es. aspettarsi di non poter avere una carriera, un matrimonio o dei figli, o una normale durata della vita)
- Sintomi persistenti di aumentato arousal (= la vigilanza; con arousal si intende la reattività nei confronti dell’ambiente circostante e la relativa espressione di emozioni),non presenti prima del trauma, come indicato da almeno 2 dei seguenti elementi:
- difficoltà ad addormentarsi o a mantenere il sonno
- irritabilità o scoppi di collera
- difficoltà a concentrarsi
- ipervigilanza
- esagerate risposte di allarme.
- La durata del disturbo (sintomi ai Criteri B, C e D) è superiore a 1 mese.
- Il disturbo causa disagio clinicamente significativo o menomazione nel funzionamento sociale, lavorativo o di altre aree importanti.
Sintetizzando, si può dire ke il disturbo post traumatico da stress è composto da: rivivere + evitamento + aumento di arousal.
Una cosa da notare, è ke nell’ICD-10 il disturbo dovrebbe comparire entro 6 mesi dall’evento stressante.
DISTURBO ACUTO DA STRESS: il criterio A è identico al precedente disturbo, mentre il B introduce la presenza di sintomi dissociativi (in particolare, il 3, 4 e 5 portano al distacco, ke è una sorta di modo x reagire e difendersi); qst disturbo è meno lungo del solito e tende a risolversi prima di 1 mese dall’insorgenza dei sintomi (vedi G):
- La persona è stata esposta ad un evento traumatico in cui erano presenti entrambi i seguenti elementi:
- la persona ha vissuto, ha assistito o si è confrontata con un evento o con eventi che hanno comportato la morte, o una minaccia per la vita, o una grave lesione, o una minaccia all'integrità fisica, propria o di altri
- la risposta della persona comprende paura intensa, sentimenti di impotenza, o di orrore.
- Durante o dopo l'esperienza dell'evento stressante, l'individuo presenta 3 (o più) dei seguenti sintomi dissociativi:
- sensazione soggettiva di insensibilità, distacco, o assenza di reattività emozionale
- riduzione della consapevolezza dell'ambiente circostante (per es., rimanere storditi)
- derealizzazione
- depersonalizzazione
- amnesia dissociativa (cioè incapacità di ricordare qualche aspetto importante del trauma)
- L'evento traumatico viene persistentemente rivissuto in almeno uno dei seguenti modi: immagini, pensieri, sogni, illusioni, flashback persistenti, o sensazioni di rivivere l'esperienza; oppure disagio all'esposizione a ciò che ricorda l'evento traumatico.
- Marcato evitamento degli stimoli che evocano ricordi del trauma (per es., pensieri, sensazioni, conversazioni, attività, luoghi, persone).
- Sintomi marcati di ansia o di aumentato arousal (per es., difficoltà a dormire, irritabilità, scarsa capacità di concentrazione, ipervigilanza, risposte di allarme esagerate, irrequietezza motoria).
- Il disturbo causa disagio clinicamente significativo o menomazione del funzionamento sociale, lavorativo o di altre aree importanti, oppure compromette la capacità dell'individuo di eseguire compiti fondamentali, come ottenere l'assistenza necessaria o mobilitare le risorse personali riferendo ai familiari l'esperienza traumatica.
- Il disturbo dura al minimo 2 giorni e al massimo 4 settimane, e si manifesta entro 4 settimane dall'evento traumatico.
- Il disturbo non è dovuto agli effetti fisiologici diretti di una sostanza (per es., una droga di abuso, un farmaco) o di una condizione medica generale
Osserviamo infine 2 ultimi disturbi: la sindrome mista ansioso-depressiva e la nevrastenia. Va sottolineato ke questi 2 disturbi sono presenti e trattati solo nell’ICD-10; nel DSM-IV infatti, la sindrome mista ansioso depressiva nn è trattata poiché ritenute necessarie ulteriori valutazioni riguardanti questa categoria diagnostica ke risulta troppo vaga (viene dunque menzionata tra i Criteri ed Assi utilizzabili per studi ulteriori). La nevrastenia invece, nn è affatto inclusa nel DSM-4. Vediamoli quindi in base alla trattazione fornita dal ICD-10.
SINDROME MISTA ANSOSO-DEPRESSIVA:
I sintomi dell’ansia e della depressione sono contemporaneamente presenti, ma né gli uni né gli altri sono così evidenti da giustificare una diagnosi, se considerati separatamente (= da soli nn son diagnosticabili xke nn abbastanza gravi, ma se presi insieme, son riconducibili a tale sindrome). Inoltre:
- se è presente un’ansia grave ma un minor grado di depressione, va utilizzata una delle altre categorie per le sindromi ansiose o fobiche
- se la sindrome ansiosa e quella depressiva sono presenti entrambe e hanno una gravità tale da giustificare una diagnosi individuale, va posta diagnosi di entrambe le condizioni morbose
Nota inoltre ke l’insorgenza della sindrome mista ansioso-depressiva non deve essere correlata con eventi vitali, e deve essere sovrapponibile alla depressione ansiosa lieve e non persistente (mentre se la depressione ansiosa è persistente, è identificata con la distimia).
Va sottolineato infine ke tale sindrome permette di definire un certo numero di quadri “misti”, frequenti nella popolazione generale, ma che difficilmente richiedono l’intervento dello psichiatra
NEVRASTENIA: esistono 2 tipi di nevrastenia (una di tipo più fisico e una di tipo più mentale):
- Sensazione di affaticamento dopo uno sforzo mentale, spesso associata ad una riduzione delle prestazioni sul lavoro, facilità alla distrazione e difficoltà nella concentrazione
- Sensazioni di debolezza corporea, di spossatezza e facile esaurimento fisico dopo uno sforzo anche minimo, associato a dolori muscolari ed incapacità di rilassarsi
In entrambi sono riferiti vertigini, cefalea tensiva ed altre sensazioni di malessere.
Inoltre, possono concomitare sintomi ansiosi, depressivi, disturbi del sonno e preoccupazioni per i diminuiti livelli di funzionamento fisico/mentale.
Il nucleo essenziale di questo disturbo è la polarizzazione del paziente sulla faticabilità e sulla debolezza (nota cmq ke la nevrastenia è difficilmente differenziabile da un disturbo depressivo o da un altro disturbo d’ansia, eccezione fatta appunto x l’insistenza attribuita alla stanchezza).
LEZIONE 11. SOMATIZZAZIONE E DISTURBI SOMATOFORMI
Questa tipologia di disturbi viene spesso considerata al termine di esami medici (spesso sommari) ke nn permettono di ipotizzare una diagnosi precisa: il medico ammette che i sintomi (somatici) presentati dal paziente non dipendono da una patologia lesionale (“organica”) o da una fisiopatologia definita.
Cmq sia, se il sintomo non sparisce spontaneamente, o dopo un trattamento sintomatico, le consultazioni si moltiplicano e si instaura un clima di sospetto e di irritazione reciproca tra paziente e curante x i “lamenti funzionali”, “somatizzazioni”, o “sintomi medicalmente inspiegati” del soggetto.
I fattori ke intervengono x far si ke il paziente sia spronato alla consultazione di uno specialista sono varie: l’esperienza del sintomo e le relative conseguenze sulla vita quotidiana; il grado di inquietudine che esso determina (cosa costruita sulle esperienze di parenti, amici,vicini, o le rappresentazioni di certe patologie veicolate dai media); le percezioni culturali del normale e del patologico in un contesto storico e sociale dato; la disponibilità e accessibilità di cure mediche; le condotte di malattia (illness behaviour à ossia le condotte adeguate ke andrebbero utilizzate x fronteggiare le malattie: nota ke qst vengono date dalla famiglia e dalla società) apprese durante l’infanzia nell’ambiente familiare; i tratti di personalità, che determinano una “compiacenza somatica” particolare; oppure, x finire, certe malattie psichiatriche, come la depressione o i disturbi ansiosi.
Da un punto di vista psichiatrico, la somatizzazione (à inteso come trasferimento in ambito corporeo di qualcosa di fisico) e i disturbi somatoformi sono ritenute espressioni atipiche, seppur frequenti (circa un caso su due in medicina generale), di una malattia psichiatrica (di cui si da spesso una definizione vaga e ambigua).
Si ricorre così ad una definizione operatoria (= una serie di tappe atte a cogliere i sintomi somatici) in cui:
- Il paziente consulta un medico internista
- Attribuisce i suoi sintomi a una causa fisica (e non psicologica)
- Tuttavia, grazie a mezzi diagnostici appropriati, può essere effettuata la diagnosi di disturbo psichiatrico (in particolare di disturbi dell’umore o ansiosi)
- Il ricercatore ritiene che un intervento di natura psichiatrica possa far sparire i sintomi
La condotta di malattia (= la illness behaviour) è la tendenza a sentire/esprimere sintomi somatici (non giustificabili da una patologia organica) e attribuirli ad una malattia fisica, cercando per questi un aiuto medico (si ricordi tuttavia ke i sintomi sono praticamente inspiegabili) à la illness behaviour infatti, non presuppone una patologia psichiatrica identificabile poiché i sintomi sono medicalmente inspiegati, vi è conflitto di attribuzione tra paziente e medico e il ricorso alle cure mediche è parte integrante del problema.
La definizione psico-sociale di somatizzazione e disturbi somatoformi è invece diversa; qst disturbo è ritenuto cm l’espressione di un disagio personale e sociale caratterizzato da un “linguaggio di lamenti somatici” e ricerca di cure mediche (à nota ke i sintomi possono essere l’espressione culturalmente codificata di emozioni o conflitti psichici, e dipendere da un linguaggio socialmente riconoscibile).
In ogni caso, si rammenta ke i sintomi rimangono medicalmente inspiegati. Tuttavia, si può affermare ke essi sono frequenti nella popolazione generale e a tutti i livelli dei servizi medici. Inoltre, sebbene siano spesso transitori, una proporzione notevole persistono e sono associati a un deterioramento della qualità della vita. La loro eziologia è spesso multifattoriale e i disturbi psichiatrici sono spesso presenti, ma non costantemente (notare cmq ke la frontiera tra “sintomi medicalmente spiegabili” e “sintomi funzionali” è arbitraria e dipende soprattutto dai progressi delle conoscenze biologiche e mediche).
Una teoria proposta x spiegare la somatizzazione e i disturbi somatoformi deriva da Barsky e dal suo concetto (inizialmente impiegato x spiegare l’ipocondria):
- attenzione portata sul corpo (body consciousness)
- timore di malattia (illness worry)
- tendenza ad attribuire i sintomi a cause somatiche, piuttosto che psicologiche o ambientali
I sintomi somatici e la sofferenza psicologica non sono da ritenersi dicotomici, ma è più appropriato dire ke sono inclusi insieme in circoli viziosi: x es, pensare a una malattia cardiaca di fronte a un dolore toracico, genera ansia che rinforza l’attenzione portata sulle modificazioni corporee e moltiplica i sintomi, giustificando così il timore di soffrire di una malattia grave.
Passiamo ora ai disturbi somatoformi veri e propri, definiti dal DSM-4.
I disturbi somatoformi sono di 7 tipi:
- Disturbo di Somatizzazione
- Disturbo Somatoforme Indifferenziato
- Disturbo di Conversione
- Disturbo Algico
- Ipocondria
- Disturbo da Dismorfismo Corporeo
- Disturbo Somatoforme NAS
Vediamoli nel particolare.
1. DISTURBO DI SOMATIZZAZIONE: il criterio A parla della storia ke dovrebbe lamentare il soggetto x diversi anni; il criterio B specifica invece i criteri ke vanno soddisfatti x diagnosticare il disturbo (ke spesso è correlato ad una vita stressante/logorante).
- Una storia di molteplici lamentele fisiche, cominciata prima dei 30 anni, che si manifestano lungo un periodo di numerosi anni, e che conducono alla ricerca di trattamento o portano a significative menomazioni nel funzionamento sociale, lavorativo, o in altre aree importanti.
- Tutti i criteri seguenti debbono essere riscontrabili, nel senso che i singoli sintomi debbono comparire in qualche momento nel corso del disturbo:
- 4 sintomi dolorosi: una storia di dolore riferita ad almeno quattro localizzazioni o funzioni (per es. testa, addome, schiena, articolazioni, arti, torace, retto, dolori mestruali, dolore nel rapporto sessuale o durante la minzione);
- 2 sintomi gastro-intestinali: una storia di almeno due sintomi gastro-intestinali in aggiunta al dolore (per es. nausea, meteorismo, vomito al di fuori della gravidanza, diarrea, oppure intolleranza a numerosi cibi diversi)
- 1 sintomo sessuale: una storia di almeno un sintomo sessuale o riproduttivo in aggiunta al dolore (per es. indifferenza sessuale, disfunzioni dell'erezione o della eiaculazione, cicli mestruali irregolari, eccessivo sanguinamento mestruale, vomito durante la gravidanza);
- 1 sintomo pseudo-neurologico: una storia di almeno un sintomo o deficit che fa pensare ad una condizione neurologica non limitata al dolore (sintomi di conversione, come alterazioni della coordinazione o dell'equilibrio, paralisi o ipostenia localizzate, difficoltà a deglutire o nodo alla gola, mancamenti, afonia, ritenzione urinaria, allucinazioni, perdita della sensibilità tattile o dolorifica, diplopia, cecità, sordità, convulsioni, sintomi dissociativi come amnesia, oppure perdita di coscienza con modalità diverse dai mancamenti)
- L'uno o l'altro di 1) e 2):
- dopo le appropriate indagini, ciascuno dei sintomi del Criterio B non può essere esaurientemente spiegato con una condizione medica generale conosciuta o con gli effetti diretti di una sostanza (per es. una droga di abuso, o un medicinale);
- quando vi è una condizione medica generale collegata, le lamentele fisiche o la menomazione sociale o lavorativa che ne deriva risultano sproporzionate rispetto a quanto ci si dovrebbe aspettare dalla storia, dall'esame fisico e dai reperti di laboratorio.
- I sintomi non sono prodotti intenzionalmente o simulati (come nel Disturbo Fittizio o nella Simulazione)
2. DISTURBO SOMATOFORME INDIFFERENZIATO: è un sintomo piuttosto controverso; in ogni caso, il criterio B è simile ai criteri precedenti: nn si trova la causa e, se la si trova, è sproporzionata. Da notare inoltre ke il disturbo dura almeno 6 mesi.
- Una o più lamentele fisiche (per es. stanchezza, perdita di appetito, problemi gastro-intestinali o urinari).
- O l'uno o l'altro di 1) e 2):
- dopo le appropriate indagini, i sintomi non possono essere pienamente spiegati con una condizione medica generale conosciuta, o con gli effetti diretti di una sostanza (per es. una droga di abuso o un medicinale);
- quando vi è una condizione medica generale collegata, le lamentele fisiche o la menomazione sociale o lavorativa conseguente sono sproporzionate rispetto a quanto ci si dovrebbe aspettare dalla storia, dall'esame fisico o dai reperti di laboratorio.
- I sintomi causano disagio clinicamente significativo o menomazione nel funzionamento sociale, lavorativo o in altre importanti aree.
- La durata del disturbo è di almeno 6 mesi.
- L'alterazione non risulta meglio spiegabile con un altro disturbo mentale (per es. un altro Disturbo Somatoforme, Disfunzione Sessuale, Disturbo dell'Umore, Disturbo d'Ansia, Disturbo del Sonno o Disturbo Psicotico).
- I sintomi non sono prodotti o simulati intenzionalmente (come nel Disturbo Fittizio o nella Simulazione).
3. Disturbo di Conversione: è un problema di tipo pseudoneurologico (= sembra neurologico ma nn lo è); generalmente qst tipo di disturbi è provocato da fattori stressanti ke portano al disagio e al disturbo.
- Uno o più sintomi o deficit riguardano funzioni motorie volontarie o sensitive, che suggeriscono una condizione neurologica o medica generale.
- Si valuta che qualche fattore psicologico sia associato col sintomo o col deficit, in quanto l'esordio o l'esacerbazione del sintomo o del deficit è preceduto da qualche conflitto o altro tipo di fattore stressante.
- Il sintomo o deficit non è intenzionalmente prodotto o simulato (come nei Disturbi Fittizi o nella Simulazione).
- Il sintomo o deficit non può, dopo le appropriate indagini, essere spiegato con una condizione medica generale, con gli effetti diretti di una sostanza, o con una esperienza o comportamento culturalmente determinati
- Il sintomo o deficit causa disagio clinicamente significativo, o menomazione nel funzionamento sociale, lavorativo, o in altre aree importanti, oppure richiede attenzione medica.
- Il sintomo o deficit non è limitato a dolore o disfunzioni sessuali, non si manifesta esclusivamente in corso di Disturbo di Somatizzazione, e non è meglio spiegabile con qualche altro disturbo mentale.
- Codificare tipo di sintomo o deficit:
- Con Sintomi o Deficit Motori
- Con Attacchi Epilettiformi o Convulsioni
- Con Sintomi o Deficit Sensitivi
- Con Sintomatologia Mista
4. Disturbo Algico: il dolore rappresenta l’elemento principale in tale disturbo
- Il dolore in uno o più parti del corpo rappresenta l'elemento principale del quadro clinico, ed è di gravità sufficiente per giustificare attenzione clinica.
- Il dolore causa malessere clinicamente significativo oppure menomazione nel funzionamento sociale, lavorativo o in altre importanti aree.
- Si valuta che qualche fattore psicologico abbia un ruolo importante nell'esordio, gravità, esacerbazione o mantenimento del dolore.
- Il sintomo o deficit non viene intenzionalmente prodotto o simulato (come nei Disturbi Fittizi o nella Simulazione).
- Il dolore non è meglio attribuibile ad un Disturbo dell'Umore, d'Ansia, o Psicotico e non incontra i criteri per la Dispareunia
5. Ipocondria: è un disturbo somatoforme ke consiste nella preoccupazione/convinzione di avere una malattia grave (à ciò è dovuto ad un’errata interpretazione dei sintomi da parte del soggetto); nota ke tale condizione, sebbene nn delirante, può provocare forte disagio. La durata è di circa 6 mesi.
- La preoccupazione legata alla paura di avere, oppure alla convinzione di avere, una malattia grave, basate sulla erronea interpretazione di sintomi somatici da parte del soggetto.
- La preoccupazione persiste nonostante la valutazione e la rassicurazione medica appropriate.
- La convinzione di cui al Criterio A non risulta di intensità delirante (come nel Disturbo Delirante, Tipo Somatico) e non è limitata a una preoccupazione circoscritta all'aspetto fisico (come nel Disturbo di Dismorfismo Corporeo).
- La preoccupazione causa disagio clinicamente significativo oppure menomazione nel funzionamento sociale, lavorativo, o in altre aree importanti.
- La durata della alterazione è di almeno 6 mesi.
- La preoccupazione non è meglio attribuibile a Disturbo d'Ansia Generalizzato, Disturbo Ossessivo-Compulsivo, Disturbo di Panico, Episodio Depressivo Maggiore, Ansia di Separazione, o un altro Disturbo Somatoforme
Si noti ke il contenuto dell'ipocondria è la preoccupazione eccessiva per la salute, sia fisica sia mentale; tale contenuto può assumere varie forme, delineando così varie tipologie di ipocondria (5 in tutto):
- Forma Ipocondriaca I: La prima forma comprende Voce allucinatoria (che può dire al paziente: "Hai un cancro, sei moribondo") o un Delirio secondario associato con una malattia affettiva (il paziente crede in modo irragionevole di avere un cancro, essendo del tutto incapace di accettare le rassicurazioni del medico). La convinzione è comprensibile nei termini dell'umore depresso del paziente che copre tutto. Si ricorda inoltre, sempre riguardante il delirio secondario, la Sindrome di Cotard: associazione di deliri ipocondriaci e nichilistici nella psicosi depressiva nell'anziano
- Forma Ipocondriaca II: la seconda forma può includere un Delirio primario ( x es la convinzione che gli sia stato inoculato in anestesia generale un cancro trasmissibile, perché gli altri lo credevano omosessuale) o un’Idea prevalente (costantemente preoccupata e concentrata sul rischio di malattia e la necessità di prendere precauzioni, in modi che tutti trovano ridicoli; nota ke il paziente ritiene perfettamente ragionevole prendersi tanta cura per la salute, ma è cmq d'accordo che le sue misure sono eccessive à egli tuttavia non può smettere, notte e giorno, di pensare, preoccuparsi e cercare di prevenire le malattie. Egli trova questa idea come ragionevole e come conforme alla sua natura, ma essa occupa la mente in un modo eccessivo, nel senso che tutte le energie e l'essere sono diretti verso quest'idea
- Forma Ipocondriaca III: essa è caratterizzata da Ruminazione ossessiva circa la possibilità di una malattia, o da Serie di parole, come "Ho il cancro“; tale ripetizioni sono definite dal paziente sia come "alieno rispetto alla mia natura", sia come "proveniente dal mio interno”: il paziente cerca infatti di resistere, ma l'idea si manifesta ripetitivamente.
- Forma Ipocondriaca IV: si manifestano in tale tipologia delle Idee ipocondriache, di natura non specifica, nel corso di una malattia depressiva à E’ possibile rassicurare questi pazienti riguardo ogni sintomo particolare, ma questo non li fa star meglio come umore, né previene il manifestarsi di ulteriori sintomi ipocondriaci, manifestati sotto forma di ruminazione depressiva
- Forma Ipocondriaca V: i soggetti ke soffrono di Ansia acuta e/o cronica possono essere inclini ad avere una moltitudine di preoccupazioni riguardo alla malattia e di paure riguardanti essa; nei pazienti riportanti tale forma, le normali percezioni sensoriali vengono interpretate da loro come sintomi, e i sintomi come una malattia seria. Va tuttavia sottolineato ke la maggior parte dei sintomi ipocondriaci si verifica in relazione ad ansia e depressione, mentre le altre forme di disturbi sono molto meno frequenti
6. Disturbo da Dismorfismo Corporeo: chiamata anke dismorfofobia, è la paura di un supposto difetto fisico, ke tuttavia nn risulta da un punto di vista obiettivo essere tale. Oppure, nel caso in cui l’anomalia dovesse effettivamente esserci, la persona le attribuisce un peso eccessivo; nota infine ke anke qui la paura nn deve’essere attribuibile ad altri disturbi mentali.
- Preoccupazione per un supposto difetto nell'aspetto fisico. Se è presente una piccola anomalia, l'importanza che la persona le dà è di gran lunga eccessiva.
- La preoccupazione causa disagio clinicamente significativo oppure menomazione nel funzionamento sociale, lavorativo, o in altre aree importanti.
- La preoccupazione non risulta meglio attribuibile ad un altro disturbo mentale (l'insoddisfazione riguardante la forma e le misure corporee nella Anoressia Nervosa).
[La seguente parte del disturbo, sulle lamentele è da studiare in modo nn approfondito]
Va notato ke le lamentele riguardano perlopiù difetti lievi o immaginari della faccia o della testa (come i capelli più o meno folti, l'acne, rughe, cicatrici, manifestazioni vascolari, pallore o rossore, sudorazione, asimmetrie o sproporzioni del viso, oppure eccessiva peluria).
Altre preoccupazioni comuni riguardano la forma, le misure, o qualche altro aspetto di naso, occhi, palpebre, sopracciglia, orecchie, bocca, labbra, denti, mascella, mento, guance o testa
Tuttavia, sebbene con una frequenza minore, ogni altra parte del corpo può diventare motivo di preoccupazione (per es. i genitali, le mammelle, le natiche, l'addome, le braccia, le mani, i piedi, le gambe, i fianchi, le spalle, la colonna, regioni più estese del corpo o le misure corporee globali).
Concludendo, si può affermare dunque ke la preoccupazione può riguardare simultaneamente diverse parti del corpo.
La lamentela risulta spesso specifica (per es. le labbra "storte" o il naso "a patata"), ma cmq può essere anke vaga (per es. la faccia "cascante", oppure lo sguardo "sfuggente").
Inoltre, a causa dell'imbarazzo causato loro dalla preoccupazione, alcuni soggetti col Disturbo di Dismorfismo Corporeo evitano di descrivere i loro "difetti" in dettaglio, e tendono invece a parlare genericamente della loro bruttezza.
La cosa drammatica si verifica cmq nelle conseguenze derivanti dalle lamentele: la gran parte dei soggetti sperimentano grave disagio per la loro supposta deformità, descrivendo spesso le loro preoccupazioni come "intensamente dolorose", "tormentose", o "devastanti“ à ciò implica ke i più trovano le loro preoccupazioni difficili da controllare, e fanno pochi o nessun tentativo di resistervi: come conseguenza, essi spesso passano molte ore al giorno a pensare al loro "difetto", al punto che questi pensieri possono dominare la loro vita (à e proprio in ciò consiste l’aspetto patologico del disturbo in questione). Va infine notato ke in questi soggetti si verifica facilmente menomazione significativa in molte aree del funzionamento mentale, e si provano talvolta sentimenti di consapevole vergogna per il proprio "difetto" à questi ultimi possono portare all'evitamento delle situazioni di lavoro o di contatto sociale.
Vediamo ora le manifestazioni associate al dimorfismo corporeo: innanzitutto, avvengono frequenti controlli allo specchio o controlli del "difetto" attraverso altre superfici riflettenti disponibili (per es. vetrine dei negozi, paraurti delle macchine, vetri degli orologi) à nota ke tali attività possono occupare parecchie ore della giornata.
Certi soggetti utilizzano inoltre illuminazioni speciali oppure lenti di ingrandimento per esaminare il proprio "difetto".
Inoltre, a seconda del difetto supposto, possono esservi comportamenti esagerati di pulizia (per es. eccessi nel pettinarsi, nell'eliminazione dei peli, applicazioni ritualizzate di cosmetici, manipolazione della pelle).
Una cosa ke val la pena di notare è ke i pazienti spesso pensano che gli altri possano notare la loro anomalia e forse parlarne o riderne. Possono cercare dunque di camuffare il "difetto" (per es. facendosi crescere la barba per coprire delle supposte cicatrici deturpanti, portando il cappello per nascondere supposte calvizie, imbottendo i calzoni per potenziare un pene visto "piccolo") o prestarci costantemente attenzione, in quanto certi soggetti possono essere esageratamente preoccupati che la parte "brutta" del loro corpo funzioni male o sia estremamente fragile e, pertanto, in costante pericolo di venir danneggiata.
Va osservato inoltre, ke sebbene il controllo e i rituali di cura abbiano lo scopo (per alcuni soggetti) di far diminuire l'ansia riguardante il "difetto", in altri finiscono invece per far aumentare la preoccupazione e l'ansia connessa ad esso (nn diminuiscono la cosa come sperato, ma la incrementano e basta): di conseguenza alcuni soggetti evitano gli specchi, talora ricoprendoli o eliminandoli dall'ambiente; altri ancora, alternano invece periodi di eccessivi controlli allo specchio a periodi di evitamento.
Possono esserci poi frequenti richieste di rassicurazione da parte del soggetto circa il "difetto", ma le rassicurazioni portano sollievo solo temporaneo, quando lo portano. Inoltre, i soggetti col disturbo facilmente confrontano la parte "brutta" del loro corpo con quella degli altri.
Altro aspetto drammatico, è la disabilità ke consegue al disagio provocato dal disturbo di dimorfismo corporeo: a causa di esso, il soggetto è spesso portato ad un evitamento delle attività usuali ke sfocia talora in un isolamento sociale estremo. In certi casi, la persona può uscire di casa solo di notte, quando non può essere vista, o rimanere chiusa in casa talora per anni. I soggetti col disturbo possono abbandonare la scuola, evitare i colloqui di lavoro, lavorare al di sotto delle loro possibilità, oppure non lavorare per nulla. Possono inoltre avere pochi amici, evitare incontri sentimentali e altre interazioni sociali, avere difficoltà coniugali, o divorziare a causa dei loro sintomi.
Va poi sottolineato, a tale proposito, ke il disagio e le disfunzioni collegate al disturbo, per quanto variabili, possono portare a ricoveri ripetuti, idee suicidiarie, tentativi di suicidio, e suicidio.
Al fine di evitare tutto ciò, i pazienti spesso ricercano e ottengono trattamenti medici generali, odontoiatrici o chirurgici al fine di correggere i loro supposti difetti à questi trattamenti possono tuttavia causare peggioramento del disturbo, portando a preoccupazioni nuove o più intense (si ricordi ke il disturbo nn è dato dal difetto, ma dell’idea ke si ha di esso), che a loro volta portano a ulteriori infruttuose procedure, cosicché l'individuo può ritrovarsi a possedere naso, orecchie, mammelle e natiche "sintetiche", e tuttavia esserne ancora insoddisfatto.
Ultima cosa da notare, è ke il disturbo di dimorfismo corporeo compare in età adolescenziale/adulta, e può ritrovarsi associato con Disturbo Depressivo Maggiore, Disturbo Delirante, Fobia Sociale e Disturbo Ossessivo-Compulsivo.
La terapia da utilizzare sui pazienti dovrà essere perlopiù di natura farmacologica (a base soprattutto di antidepressivi); la psicoterapia risulta infatti meno efficace, vista la dimensione quasi delirante del problema. Alcune statistiche inoltre, rimandano ad una possibilità ke alla dismorfofobia consegua spesso la schizofrenia.
7. Disturbo Somatoforme NAS: rientrano in tale categoria i disturbi ke sono di natura somatoforme, ma ke nn possono rientrare in nessuna delle classificazioni precedenti, poiché nn soddisfano adeguatamente i relativi criteri (à da molti la categoria NAS -Nn Altrimenti Specificato- è considerata una categoria “spazzatura” poiché si mette dentro essa tutto ciò ke nn si riesce a identificare: si riesce a collocare il disturbo in un quadro generale, ma nn lo si può inserire in una categoria precisa).
LEZIONE 12. I DISTURBI FITTIZI E DISSOCIATIVI
Si premette innanzitutto ke prima dei disturbi dissociativi, il DSM-4 presenta i disturbi fittizi: con essi, si intende la tipologia di disturbi in cui il paziente si infligge danni o lesioni da solo, x poter avere l’attenzione del medico curante (tale problema è chiamato in medicina anke come Munchousen): dietro i danni personali infatti nn ce mai un vero e proprio vantaggio, se nn quello di assumere il ruolo del malato e avere così le attenzioni desiderate.
- Produzione o simulazione intenzionali di segni o sintomi fisici o psichici.
- La motivazione di tale comportamento è di assumere il ruolo di malato.
- Sono assenti incentivi esterni per tale comportamento (per es. un vantaggio economico, l'evitamento di responsabilità legali, o il miglioramento del proprio benessere fisico, come nella Simulazione)
Detto qst vediamo i disturbi dissociativi. I disturbi dissociativi sono di 5 tipi:
- Amnesia Dissociativa
- Fuga Dissociativa
- Disturbo Dissociativo dell'Identità
- Disturbo di Depersonalizzazione
- Disturbo Dissociativo NAS
Vediamoli ora nel dettaglio (si noti ke tutti i disturbi dissociativi hanno come scopo finale quello di fuga/rinnegazione della realtà a fronte di traumi: sono le strategie impiegate ke sono diverse, determinando così anke le varie tipologie).
1. AMNESIA DISSOCIATIVA: a volte viene impiegata x negare un evento (dimenticare qualcosa è l’equivalente di negarla, xke è come se nn fosse successa in entrambi i casi). I criteri sono:
- La manifestazione principale consiste in uno o più episodi di incapacità a ricordare dati personali importanti, di solito di natura traumatica o stressogena, che risulta troppo estesa per essere spiegata come banale tendenza a dimenticare.
- à nn va fatto x l’esame
- I sintomi causano disagio clinicamente significativo oppure menomazione nel funzionamento sociale, lavorativo, o in altre aree importanti.
Tale tipo di amnesia si presenta di solito come una lacuna, o una serie di lacune, riportate retrospettivamente, nella rievocazione di momenti della storia della vita di un individuo à nota ke queste lacune sono di solito collegate a eventi traumatici o estremamente stressanti:
alcuni soggetti possono avere amnesia per episodi di auto-mutilazione, esplosioni violente di ira, oppure tentativi di suicidio.
Meno comunemente, l'Amnesia Dissociativa si presenta invece come un episodio florido con esordio improvviso. Questa forma acuta si manifesta più facilmente in tempo di guerra o come conseguenza di catastrofi naturali.
Vediamo ora i vari tipi di amnesia:
- Amnesia circoscritta: non è in grado di rievocare eventi che si sono verificati durante un periodo circoscritto di tempo, di solito le prime ore susseguenti a un evento gravemente disturbante (per es. il sopravvissuto incolume di un incidente automobilistico in cui un familiare sia rimasto ucciso può non riuscire a ricordare nulla di quanto è accaduto dal momento dell'incidente a 2 giorni dopo)
- Amnesia selettiva: può ricordare alcuni, ma non tutti, degli eventi riguardanti un periodo circoscritto di tempo (per es. un reduce di guerra può ricordare solo parzialmente una serie di esperienze violente di combattimento)
- Amnesia generalizzata: siccome viene colpita la memoria autobiografica, si ha l’incapacità di ricordare l'intera vita (della persona colpita)
I soggetti con questo raro disturbo di solito si presentano alla Polizia, al Pronto Soccorso, o ai servizi di consulenza degli Ospedali Generali (à si noti cmq, ke sebbene tali soggetti nn sanno chi siano, nn perdono altre conoscenze o abilità automatiche).
- Amnesia continuativa: incapacità di rievocare gli eventi da un certo momento in poi, incluso il presente (è la cosiddetta amnesia anterograda)
- Amnesia sistematizzata: perdita di memoria per certe categorie di informazioni, come i ricordi riguardanti la propria famiglia oppure una particolare persona
Si noti ke le ultime 3 sono amnesie di tipo esteso, vista la grande quantità di materiale rimossa.
2. FUGA DISSOCIATIVA: tale disturbo si manifesta nel comportamento del paziente: esso intraprende un allontanamento dai luoghi abituali (spostandosi fisicamente da essi) soprattutto a causa della confusione inerente alla propria identità (talvolta i soggetti ne assumono addirittura una nuova)
- La manifestazione predominante è rappresentata dall'allontanamento inaspettato da casa o dall'abituale posto di lavoro, con incapacità di ricordare il proprio passato.
- Confusione circa l'identità personale oppure assunzione di una nuova identità (parziale o completa).
- L'alterazione non si manifesta esclusivamente in corso di Disturbo Dissociativo dell'Identità, e non è dovuta agli effetti fisiologici diretti di una sostanza (per es. una droga di abuso, o un medicinale), oppure a una condizione medica generale (per es. epilessia del lobo temporale).
- I sintomi causano disagio clinicamente significativo oppure menomazione nel funzionamento sociale, lavorativo, o in altre aree importanti.
Nota ke il tipo di viaggio può variare da spostamenti brevi o di breve durata (per es. ore o giorni) a vagabondaggi complessi, di lunga durata (per es. settimane o mesi), che di solito avvengono senza disturbare nessuno, fino ai casi di alcuni soggetti che attraversano numerosi confini nazionali e percorrono migliaia di miglia. La cosa da sottolineare è ke durante la fuga il soggetto appare esente da psicopatologia e non attira l'attenzione; egli tuttavia, ad un certo punto, arriva si reca da medici, di solito a causa di un amnesia per i fatti recenti o di una carenza di consapevolezza della propria identità. Altre cosa curiosa, è ke una volta che il soggetto ritorna allo stato che precedeva la fuga, può non esserci alcun ricordo per gli eventi accaduti durante la fuga.
In ogni caso, la maggior parte delle fughe non comporta la formazione di una nuova identità e, generalmente, se ciò avviene, la nuova identità assunta durante la fuga è caratterizzata da tratti più gregari e disinibiti rispetto alla precedente identità (inoltre può assumere un nuovo nome, prendere una nuova residenza, e impegnarsi in attività sociali complesse che risultano bene integrate e che non indicano la presenza di un disturbo mentale)
3. DISTURBO DISSOCIATIVO DELL’IDENTITA: si parla in tal caso di personalità multiple, xke il soggetto ha 2 memorie diverse, 2 tipi di personalità, 2 modi di interpretare la realtà in modi diversi, ecc..; di solito qst dissociazione avviene a causa di traumi, abusi o violenze o altre specifiche circostanze. Nota inoltre ke le personalità assumono continuamente il controllo del comportamento della persona.
- Presenza di due o più identità o stati di personalità distinti (ciascuno con i suoi modi relativamente costanti di percepire, di relazionarsi, e di pensare nei confronti di se stesso e dell'ambiente).
- Almeno due di queste identità o stati di personalità assumono in modo ricorrente il controllo del comportamento della persona.
- L'incapacità di ricordare importanti notizie personali è troppo estesa per essere spiegata con una banale tendenza alla dimenticanza.
- L'alterazione non è dovuta agli effetti fisiologici diretti di una sostanza (per es. black-out o comportamenti caotici in corso di Intossicazione Alcoolica) o a una condizione medica generale (per es. epilessia parziale complessa).
Si noti ke a causa di tale problema, le persone solitamente falliscono nell’integrazione delle identità, della memoria e della coscienza: ognuno degli stati di personalità può essere infatti vissuto come se avesse storia personale, immagine di sé e identità distinta, compreso un nome separato. Di solito vi è una identità primaria che porta il nome ufficiale del soggetto, e che risulta passiva, dipendente, tendente ai sentimenti di colpevolezza e alla depressione. Le identità alternative frequentemente hanno invece nomi diversi e caratteristiche che contrastano con l'identità primaria (per es. sono ostili, "dirigenziali", e auto-distruttive).
Comunque sia, va osservato ke identità particolari possono emergere in circostanze specifiche e possono differire nell'età e nel genere riferiti, nel vocabolario, nelle conoscenze generali o negli affetti predominanti.
Il vissuto del paziente è che le identità alternative assumono il controllo in sequenza, una a scapito dell'altra, e possono negare la conoscenza reciproca, criticarsi l'una l'altra, o apparire in aperto conflitto. Talvolta, una o più identità più potenti regolano e assegnano il tempo alle altre personalità (capita ke le identità aggressive o ostili possono talora interrompere le attività delle altre o metterle in situazioni disagevoli).
X qnt riguarda invece l’area della memoria, si notano frequenti lacune mnesiche a proposito della storia personale dei soggetti, sia remota, che recente. L'amnesia, inoltre, è frequentemente asimmetrica: le identità più passive tendono ad avere ricordi più poveri, mentre quelle più ostili, "dirigenziali", o "protettive" hanno ricordi più completi
Tuttavia, una identità che non ha funzioni di controllo può tuttavia avere accesso alla coscienza attraverso la produzione di allucinazioni uditive o visive (per es. una voce che dà istruzioni). La dimostrazione ai pazienti dell'amnesia può essere raggiunta attraverso le indicazioni di altre persone (che sono state testimoni di comportamenti che il soggetto rinnega) oppure attraverso le "scoperte" dell'individuo stesso (per es. il fatto di trovare in casa capi di abbigliamento che il soggetto non ricorda di avere comprato). Occorre poi sottolineare ke può esserci non solamente perdita di memoria per periodi di tempo ricorrenti, ma anche una perdita globale di memoria biografica per qualche esteso periodo della fanciullezza.
In genere, le transizioni da una identità all'altra sono spesso scatenate da fattori psico-sociali stressanti; il tempo richiesto per il passaggio da una identità all'altra è solitamente questione di secondi, anche se, più raramente, il passaggio può essere graduale. Infine, va osservato ke il numero di identità riportato varia da 2 a più di 100 (sebbene la metà dei casi riportati riguardano soggetti con un numero di identità inferiore a 10)
4. DISTURBO DI DEPERSONALIZZAZIONE: in tale disturbo ci si osserva come se si fosse all’esterno
- Esperienza persistente o ricorrente di sentirsi distaccato o di sentirsi un osservatore esterno dei propri processi mentali o del proprio corpo (per es. sentirsi come in un sogno).
- Durante l'esperienza di depersonalizzazione il test di realtà rimane intatto (il soggetto è consapevole di ciò ke accade, xke riferisce la frase “è come se”à nn perde infatti il contatto con la realtà e la cosa provoca particolare disagio: è come se si stesse osservando ma sa ke nn è possibile).
- La depersonalizzazione causa disagio clinicamente significativo, o menomazione nel funzionamento sociale, lavorativo, o in altre aree importanti.
- L'esperienza di depersonalizzazione non si manifesta esclusivamente nel corso di un altro disturbo mentale, come Schizofrenia, Disturbo di Panico, Disturbo Acuto da Stress, oppure un altro Disturbo Dissociativo, e non è dovuta agli effetti fisiologici diretti di una sostanza (per es. una droga di abuso o un medicinale), oppure a una condizione medica generale (per es. epilessia del lobo temporale)
Le caratteristiche descrittive variano, ma vi è frequente difficoltà a descrivere i sintomi: molti soggetti hanno il timore che queste esperienze significhino che sono “matti”. Quindi, x far fronte alla cosa, il paziente può presentare:
- Derealizzazione: sensazione che il mondo esterno sia strano o irreale.
- Macroscopia/microscopia: percepire una alterazione strana e perturbante della misura o della forma degli oggetti (- cose viste più grandi o più piccole di quello ke sono in realtà), e le persone possono apparire non familiari o meccanizzate.
Le altre manifestazioni associate comprendono frequenti sintomi d'ansia, sintomi depressivi, ruminazione ossessiva, preoccupazioni somatiche, e alterazione del senso del tempo.
In certi casi, la perdita dei sentimenti, che è caratteristica della depersonalizzazione, può somigliare a quella di un Disturbo Depressivo Maggiore, che, in altri casi, può concomitare.
Anche l'Ipocondria e i Disturbi Correlati a Sostanze possono concomitare col Disturbo di Depersonalizzazione (inoltre, depersonalizzazione e derealizzazione si annoverano molto frequentemente tra i sintomi degli Attacchi di Panico).
5. DISTURBO DISSOCIATIVO NAS: anke in tal caso, il clinico pensa ke l’origine sia di natura dissociativa, ma nn potendo inquadrarla, a causa di mancanza di criteri o sintomi, ricorre a tale categoria diagnostica.
LEZIONE 13. DISTURBI DELL’ALIMENTAZIONE
E DELLA TAGLIA CORPOREA
Con qst tipo di disturbi si intendono le varie condizioni in cui l'alterazione dell'immagine corporea è causa di un disturbo dell'alimentazione, o deriva da quest'ultimo (si può dire ke essi coinvolgono parzialmente anke i disturbi dissociativi x le varie componenti ke li caratterizzano). Con immagine corporea nn si intende il corpo reale, ma come esso viene percepito e vissuto dal paziente.
Passiamo ora ai vari problemi riguardanti la taglia corporea:
- Obesità: le cause insite in tale condizione sono molte: fisiologiche, genetiche, culturali e sociali (à nn necessariamente psicologiche). E’ cmq importante distinguere quelli la cui obesità è cominciata nell'infanzia da quelli che diventano obesi più tardi: infatti, è probabile che il gruppo infantile abbia un tessuto adiposo ipercellulare, cosa cui consegue una maggiore difficoltà a mantenere una riduzione del peso (inoltre è più probabile che diventino depressi quando fanno una dieta).
In particolare, l’Adolescenza è lo stadio critico dello sviluppo, in cui appaiono i disturbi della forma e dell'esperienza del corpo (solitamente si hanno in tale fascia d’età i problemi psicologici). L'obesità nell'adolescenza, soprattutto nelle società occidentali consapevoli delle diete, determina un disgusto per se stessi e un'autodenigrazione (anke se durante tale età è facile che qualsiasi deformità fisica provochi un atteggiamento di repulsione per la propria immagine); gli adolescenti obesi si sentono poi particolarmente sgradevoli per le persone dell'altro sesso e possono evitare gli specchi e qualsiasi altra cosa che rimandi la loro immagine.
Inoltre, è spesso presente una distorsione della dimensione del corpo, che viene stimata in eccesso - Anoressia Nervosa: tale disagio si verifica soprattutto in giovani donne (la proporzione di casi maschili visti in serie differenti oscilla da 1 su 20 a 1 su 10). I Sintomi più comuni sono il difetto nell'alimentazione, la perdita di peso corporeo e l’amenorrea (= assenza di mestruazioni à nota ke tale indice fisiologico è particolarmente importante, xke esso implica ke il corpo fatica a svolgere le sue funzioni normali in quelle condizioni). Anke in tale malattia, spesso i soggetti sovrastimano le proprie dimensioni.
Il comportamento di dieta e di rifiuto del cibo può cominciare proprio quando nella pubertà sono leggermente obesi.
Di particolare rilievo nell’anoressia nervosa, è la Fobia del Peso: X Crisp, l’anoressia nervosa non è soltanto un disturbo dell'alimentazione (come quello dei bambini), ma una paura che aumenti il peso corporeo: si ha infatti il terrore di perdere il controllo (si ha come l’idea ke se si mangia normalmente si sarà incapaci di smettere e si ingrasserà). Inoltre si ha un’immagine di sé abnorme, proprio come le attitudini rispetto al cibo, al proprio genere e al sesso abnormi.
Bruch ipotizza invece ke"il perseguimento della magrezza“ sia un disturbo di tipo narcisistico.
Qualunque siano le teorie sullo sviluppo della Anoressia, L’ICD-10 determina l’anoressia nervosa come: - Distorsione dell'immagine corporea: pensiero riguardante l'essere grasse persiste come idea prevalente intrusiva, ipervalutata per la quale la paziente si impone una soglia di peso basso (nota ke è un’idea prevalente, ma nn un delirio)
- Peso corporeo al di sotto della norma per lo meno di un 15%
- La perdita di peso è autodeterminata
- Amenorrea
- Ritardo o blocco dello sviluppo puberale
Inoltre, un grande peso si ritiene sia attribuibile culturalmente e socialmente (mentre si ricorda ke nell’obesità le cause erano multifattoriali, qua va sottolineato ke sono perlopiù determinate dall’ambiente): in una società semi-grassa e ben nutrita l'esilità è considerata bella: lo stare a dieta può quindi diventare una norma sociale che agisce come pressione/persuasione su ragazze adolescenti impressionabili, il cui peso è aumentato di poco rispetto alla media nella pubertà. Se a qst si aggiungono anke difficoltà psicologiche e conflitti sociali, il dimagramento può uscire dal controllo e sfociare in fobia.
Le pazienti con anoressia nervosa spesso negano la loro magrezza e si lamentano di essere troppo grasse: gli studi dimostrano ke se esse vengono paragonate con un gruppo di controllo normale di età simile, le pazienti anoressiche sovrastimano in modo significativo la propria larghezza e la percepiscono in tutte le zone (à in particolare il viso è sovrastimato da più del 50%). Difatti, nonostante siano più sottili al torace, alla cintola e ai fianchi, le pazienti anoressiche si vedono più grasse delle donne normali
(à infatti, sebbene tendano a sovrastimare già in principio la larghezza delle altre persone, non eccedono tanto quanto il giudizio ke danno a loro stesse: si vedono molto più grasse). Tuttavia, la distorsione dell'immagine corporea tende a diminuire man mano che le pazienti acquistano peso, specialmente se questo avviene lentamente.
Si noti poi ke un maggior grado di disturbo dell'immagine del corpo comporta una prognosi peggiore: infatti, durante la terapia (à ke dev’essere a lungo termine: è impensabile poter recuperare il peso perduto in poco tempo; inoltre, un aumento graduale permette una migliore abituazione al cambiamento corporeo), aumentando di peso, si dovrebbe avere una buona percezione del proprio corpo, cosa ke è invece ostacolata da una percezione anormale dell’immagine di sé.
Si noti cmq ke il disturbo della percezione corporea è variabile tra le anoressiche: esso infatti è presente solo tra alcune pazienti, ad un certo stadio della malattia (più in generale si può affermare ke di solito le pazienti che vomitano la sovrastimano).
Inoltre, si deve notare ke anke le donne normali non sono omogenee nella capacità di valutazione del loro corpo.
Una sensibilità abnorme rispetto alla dimensione corporea con un disturbo della percezione corporea può verificarsi in condizioni diverse dall' anoressia nervosa; si può distinguere:
- Bulimia: le attitudini e i comportamenti portano ad una insoddisfazione del proprio corpo, dovuta ad una discrepanza tra la realtà e l'ideale del proprio corpo (bulimia: perseguimento dell’ideale della magrezza)
- Anoressia: qui si nota invece una discrepanza tra la realtà e il desiderio di come si vorrebbe il proprio corpo (anoressia: desiderio di diventare magri)
Le ricerche hanno poi mostrato ke esiste un’associazione tra distorsione dell'immagine corporea e disturbi alimentari, con una relazione inversa rispetto al peso: quanto più basso è il peso tanto maggiore è l'anomalia dell'immagine del corpo (= > magrezza, > distorsione dell’immagine corporea)
Quindi, concludendo, si può affermare ke le pazienti anoressiche presentano maggiori alterazioni delle bulimiche.
In genere, si può affermare ke nei disturbi alimentari è universalmente presente la filosofia "Io mangio quindi sono” à avviene infatti un’associazione tra le anomalie alimentari (in particolare l'anoressia e il basso peso), con la credenza o la paura di essere troppo grasse, e con una conseguente negazione di sé.
In tutto ciò va sempre sottolineato il ruolo della società: il comportamento risulta spesso influenzato dai messaggi dei media circa l'aspetto della donna ideale.
L’aspetto drammatico in qst malattia, è la paura della perdita del controllo, unita all'incessante bisogno di vigilanza rispetto ad ogni caloria che entra in bocca: spesso tale attenzione finisce con influenzare tutte le altre aree della vita delle pazienti à spesso si può manifestare un senso dell'ordine e della pulizia ossessivo, e il controllo in casa delle altre persone (qst avviene xke sebbene nn si tratti di un disturbo ossessivo, può raggiungere livelli tali come conseguenza dell’eccessivo e perenne controllo)
- Bulimia Nervosa: anke qst è un disturbo caratteristico dell'alimentazione, e consiste in una grande attenzione per il cibo, ke si manifesta con episodiche abbuffate (= mangiare tanto in modo automatico, senza gustare le pietanze) o pasti avidi, frequentemente seguiti da vomito autoindotto e da altri metodi per ridurre il peso (come abuso di farmaci, per esempio lassativi/amfetamino-simili, o digiuno volontario).
Il peso viene quindi mantenuto con una fragile stabilità e, qualche volta, la perdita di peso può arrivare a raggiungere le dimensioni da anoressia. Talvolta invece, capita ke si verifichi una lieve obesità (associata con sentimenti di colpa).
Nella bulimia nervosa, la paura di aumentare di peso e la preoccupazione dominante per il cibo costituiscono un'idea dominante.
Ci sono spesso modificazioni dell'immagine corporea simili a quelle dell'anoressia: la paziente si vede eccessivamente grassa à questo può essere associato con umore depresso (spesso sentimenti di colpa e di indegnità sfocianti nella convinzione della necessità di una punizione).
Inoltre, possono manifestarsi diversi comportamenti abnormi, tra cui abusi di alcolici, furti nei negozi (specialmente di cibo) e deliberati atti autolesivi.
Si noti infine ke il ripetuto vomito autoindotto e l'uso dei lassativi possono produrre serie complicazioni fisiche.
X quanto riguarda invece i fattori sottostanti al problema, si nota ke essi sono vari: innanzitutto, possono essere relativi alla femminilità; inoltre, si può osservare ke le difficoltà possono essere presenti in più aree: cattivi rapporti con i genitori, sforzi scolastici, conflittualità tra i genitori e cattive relazioni con i propri coetanei.
Queste pazienti descrivono poi gravi eventi di vita anke negli ambiti dei conflitti sessuali, di gravi cambiamenti nelle circostanze di vita e di esperienze di perdita.
Da un punto di vista terapeutico, è dunque fortemente consigliata la psicoterapia a livello individuale (o familiare se necessario) e, in caso di pericolo estremo, il ricorso a trattamenti medici adeguati al caso.
Introdotti quindi i disturbi alimentari, osserviamo l’anoressia e la bulimia nervosa in base ai criteri del DSM-4.
1. ANORESSIA NERVOSA: la perdita di peso (o l’incapacità di raggiungerlo) ke risulta inferiore all’85% di qnt previsto (in base all’altezza), unito alla paura di divenire grassi.
- Rifiuto di mantenere il peso corporeo al di sopra o al peso minimo normale per l'età e la statura, per es.:
- Perdita di peso che porta a mantenere il peso corporeo al di sotto dell'85% rispetto a quanto previsto
- Incapacità di raggiungere il peso previsto durante il periodo della crescita in altezza, con la conseguenza che il peso rimane al di sotto dell'85% rispetto a quanto previsto
- Intensa paura di acquistare peso o di diventare grassi, anche quando si è sottopeso
- Alterazione del modo in cui il soggetto vive il peso o la forma del corpo, o eccessiva influenza del peso e della forma del corpo sui livelli di autostima, o rifiuto di ammettere la gravità della attuale condizione di sottopeso.
- Nelle femmine dopo il menarca, si ha l’amenorrea, cioè l’assenza di almeno 3 cicli mestruali consecutivi. (Una donna viene considerata amenorroica se i suoi cicli si manifestano solo a seguito di somministrazione di ormoni, per es. estrogeni).
L’anoressia nervosa prevede inoltre 2 sottotipi:
- Sottotipo con Restrizioni: nell'episodio attuale di Anoressia Nervosa il soggetto non ha presentato regolarmente abbuffate o condotte di eliminazione (per es. vomito autoindotto, uso inappropriato di lassativi, diuretici o enteroclismi). [enteroclismi: lavande intestinali]
- Sottotipo con Abbuffate/Condotte di Eliminazione: nell'episodio attuale di Anoressia Nervosa il soggetto ha presentato regolarmente abbuffate o condotte di eliminazione (per es. vomito autoindotto, uso inappropriato di lassativi, diuretici o enteroclismi).
2. BULIMIA NERVOSA: abbuffate unite a comportamenti compensatori x la prevenzione del peso (2 volte la settimana x 3 mesi). I criteri x poterla diagnosticare sono:
- Ricorrenti abbuffate. Una abbuffata è caratterizzata da entrambi i seguenti:
- mangiare in un definito periodo di tempo (ad es. un periodo di due ore), una quantità di cibo significativamente maggiore di quello che la maggior parte delle persone mangerebbe nello stesso tempo ed in circostanze simili
- sensazione di perdere il controllo durante l'episodio (ad es. sensazione di non riuscire a smettere di mangiare o a controllare cosa e quanto si sta mangiando).
- Ricorrenti ed inappropriate condotte compensatorie per prevenire l'aumento di peso, come vomito autoindotto, abuso di lassativi, diuretici, enteroclismi o altri farmaci, digiuno o esercizio fisico eccessivo
- Le abbuffate e le condotte compensatorie si verificano entrambe in media almeno due volte alla settimana, per tre mesi.
- I livelli di autostima sono influenzati ingiustamente dalla forma e dal peso corporei.
- L'alterazione non si manifesta esclusivamente nel corso di episodi di Anoressia Nervosa
Anke la bulimia nervosa può essere distinta in 2 sottotipi:
- Bulimia Con Condotte di Eliminazione: nell'episodio attuale di Bulimia Nervosa il soggetto ha presentato regolarmente vomito autoindotto o uso inappropriato di lassativi, diuretici o enteroclismi.
- Bulimia Senza Condotte di Eliminazione: nell'episodio attuale il soggetto ha utilizzato regolarmente altri comportamenti compensatori inappropriati, quali il digiuno o l'esercizio fisico eccessivo, ma non si dedica regolarmente al vomito autoindotto o all'uso inappropriato di lassativi, diuretici o enteroclismi.
LEZIONE 14. DISTURBI DELLA PERSONALITÀ: CLUSTER A
Il DSM-4 colloca i disturbi di personalità sull’asse 2 (ke si ricorda è sempre di tipo clinico e inerente alla psiche, ma si distingue dall’asse 1 soprattutto x l’aspetto inerente all’insorgenza: nell’asse 1 i disturbi possono comparire improvvisamente, mentre nell’asse 2 si trattano disturbi presenti da tempo -infanzia/adolescenza- ke oltretutto possono accentuarsi col tempo).
I criteri diagnostici con cui il DSM-4 definisce i disturbi di personalità sono:
- Una modalità di comportamento e di esperienza soggettiva marcatamente diversa
da quella attesa in relazione alla cultura individuale; ciò risulta evidente in 2 o più
delle seguenti aree:
- Cognitiva (modalità di percepire o interpretare sé, gli altri, gli accadimenti) à è un’area di tipo soggettivo
- Affettività (ampiezza, intensità, labilità o appropriatezza delle risposte emozionali) à è un’area di tipo oggettivo
- Funzioni interpersonali à sono osservabili ank’esse oggettivamente
- Controllo degli impulsi
Nota: il criterio A definisce il comportamento e l’esperienza soggettiva; la dimensione culturale risulta importante xke la personalità fa riferimento a tale costrutto ke incide sulla persona sin dall’infanzia.
- Tale modalità di comportamento è stabile, inflessibile e pervasiva, attraverso un ampio raggio di situazioni sociali e personali [à ossia risulta patologico se la persona ha come caratteristiche di tale disturbo la stabilità (= il comportamento è rigido e nn cambia da lungo tempo) , l’inflessibilità (= il comportamento nn si adatta alle circostanze; spesso inoltre si è portati a pensare sempre mediante i medesimi schemi) e la pervasività (= il comportamento si diffonde ovunque e influenza pure le situazioni sociali)]
- Ne risulta un significativo disturbo o difficoltà sociale, occupazionale o in altre aree rilevanti
- Stabile, di lunga durata e di precoce esordio, giovanile o adolescenziale (à la lunghezza nel tempo è una delle caratteristiche fondamentali nei disturbi di personalità; si ha spesso una continuità ke si protrae dalla giovinezza)
- Non può essere considerato come l’effetto di un altro disturbo mentale
- Non è la conseguenza diretta di sostanze, farmaci o cause mediche diverse (ad es. trauma cranico)
Se i criteri appena citati risultano soddisfatti, ci si trova dinnanzi ad un disturbo di personalità. X sapere xo quale disturbo di personalità stiamo osservando, dobbiamo ricorrere ai cluster.
I CLUSTERSsono raggruppamenti che raccolgono, secondo criteri descrittivi, i diversi disturbi, sulla base di osservazioni cliniche; esistono 3 tipi di clusters:
- Cluster A: comportamento bizzarro ed eccentrico: Paranoide, Schizoide e Schizotipico.
- Cluster B: comportamento imprevedibile, impulsivo e traumatico: Antisociale, Borderline, Istrionico e Narcisistico.
- Cluster C: comportamenti caratterizzati da ansia ed insicurezza: Evitante, Dipendente, Ossessivo-Compulsivo
Esiste infine una 4° categoria, ke quella del Disturbo di Personalità NAS (Non Altrimenti Specificato), in cui rientra la tipologia Depressivo e Passivo-Aggressivo:
- Disturbo di personalità NAS: depressivo e passivo-aggressivo
Una cosa ke va poi osservata, è ke i Disturbi di personalità risultano essere fattori di vulnerabilità o di predisposizione alla psicosi: soffrire di questi disturbi, risulta spesso quale fattore prognostico negativo.
Altra caratteristica dei disturbi di personalità, è il Ruolo patoplastico ke essi hanno (patoplastico: etimologicamente deriva dall’unione di patologia + modellare/plasmare à con ciò si intende ke i disturbi di personalità possono influenzare la configurazione clinica di alcune patologie), in particolare per i Disturbi Depressivi à qst xke la struttura della personalità premorbosa influenza la morfologia della configurazione clinica, pur non intervenendo necessariamente nella patogenesi.
Inoltre, va osservato ke la presenza di una diagnosi anche sull’Asse I, migliora la prognosi dei disturbi sull’Asse II: qst xke spesso, qnd una persona guarisce dal disturbo dell’asse 1, guarisce anke da quello sull’asse 2.
Osserviamo ora i 3 cluster prima citati.
CLUSTER A: chiusura emotiva + comportamento eccentrico
Le caratteristiche comuni del Cluster A sono chiusura emotiva e comportamento eccentrico.
Qst particolarità risultano particolarmente evidenti osservando lo stato mentale della persona ke manifesta:
- Difficoltà nell'esprimere le emozioni
- Freddezza e distacco
- Comportamento eccentrico e bizzarro
Durante il colloquio, il soggetto appare poco spontaneo, distaccato, a volte sarcastico e teso a nascondere i propri sentimenti; inoltre, indipendentemente dalla tecnica del colloquio e dal tipo di domande del terapeuta, tenderà a rispondere con un “sì” o un “no”.
Va notato ke non è semplice incoraggiarlo ad aprirsi spontaneamente, e il colloquio di solito procede con difficoltà (infatti, quasi mai si ha la sensazione di essere veramente in contatto con lui o di avere stabilito una relazione).
Quindi, visto ke si sperimenta la mancanza di una solida relazione, imputabile in genere alla distanza emotiva del paziente, bisognerebbe fare in modo che questo diventi il punto di
partenza dell'intervista: il terapeuta dovrebbe chiedere se questa caratteristica è stata presente durante tutto il corso della sua vita e se ha contribuito all'isolamento sociale à in caso affermativo, ed una volta esclusi dalla diagnosi i disturbi di Asse I (schizofrenia e disturbo delirante), il campo delle opzioni diagnostiche sarà ristretto a uno dei disturbi di personalità in questione:
1. DISTURBO PARANOIDE:
- Diffidenza e sospettosità pervasive (= diffuse) nei confronti degli altri (tanto che le loro intenzioni vengono interpretate come malevole), che iniziano nella prima età adulta e sono presenti in una varietà di contesti, come indicato da 4 (o più) dei seguenti elementi:
- Sospetta, senza una base sufficiente, di essere sfruttato, danneggiato o ingannato
- Dubita senza giustificazione della lealtà o affidabilità di amici o colleghi
- È riluttante a confidarsi con gli altri a causa di un timore ingiustificato, consistente nel fatto che le informazioni possano essere usate contro di lui
- Scorge significati nascosti umilianti o minacciosi in rimproveri o altri eventi benevoli
- Porta costantemente rancore, cioè, non perdona gli insulti, le ingiurie o le offese
- Percepisce attacchi al proprio ruolo o alla propria reputazione (ke xo nn risultano altrettanto evidenti agli altri), ed è pronto a reagire con rabbia o contrattaccare
- Sospetta in modo ricorrente, senza giustificazione, della fedeltà del coniuge o del partner sessuale.
- Il disturbo paranoide non si manifesta esclusivamente durante il decorso della Schizofrenia, di un Disturbo dell'Umore con Manifestazioni Psicotiche, o di un altro Disturbo Psicotico, e non è dovuto agli effetti fisiologici diretti di una condizione medica generale.
Il disturbo paranoide è caratterizzato da costanti autoriferimenti e persecuzioni: il soggetto interpreta in modo errato le azioni e le parole degli altri, attribuendogli un
significato particolare (à ossia come se fossero dirette contro di lui). Qst lo porta a vivere sempre le relazioni interpersonali in modo persecutorio: a causa di ciò, non si fida degli altri, è assai sensibile e sospettoso e crede perennemente che ciò che gli altri dicono sia sempre contro di loro e denigratorio.
Si possono identificare 2 tipologie di disturbo paranoide in cui cambia perlopiù il modo di porsi (ma nn l’interpretazione ke si da alle cose):
- Tipo Attivo: l’individuo è sospettoso, malfidente, ostile, litigioso, facile ad offendersi e talvolta violento; qst tipo di persone sono in grado di fare qualsiasi cosa per dimostrare la loro tesi e opporsi a violenze (reali o immaginarie); prendono spesso precauzioni verso i possibili attacchi rifiutano qualsiasi tipo di accuse.
Il soggetto può venire descritto da altri come rigido, schematico e assai riservato e può essere talmente geloso verso ciò che vede come proprio (non importa se persone o cose), che passa gran parte del proprio tempo a pensare a come reclamare la propria parte; inoltre, la gelosia morbosa è così accentuata ke può commettere atti di violenza in risposta ad ingiustizie immaginarie.
Risulta spesso fanatico ma, dal suo punto di vista giustificabile e sebbene possa trovare espressione creativa e di successo in campo politico o sociale, tende ad essere assai distruttivo nella vita privata e familiare.
Sintetizzando, il tipo paranoide attivo reagisce in modo attivo e talvolta violento alle persecuzioni (reali o immaginarie ke siano)
- Tipo Passivo: la persona vede il mondo da una posizione di sottomissione e di umiliazione, in quanto presume che tutto ciò che gli capiterà sarà umiliante e dannoso.
Proprio come il tipo attivo, egli è sospettoso, sensibile, autoreferente e malfidente; crede inoltre che gli altri non lo amino, e ke finiranno per abbandonarlo. Qst tipologia di individui accetta pertanto "i colpi inferti da un fato ingrato" in modo passivo, piegandosi all'inevitabile. E’ vulnerabile, spesso si sente umiliato ed è incapace di sostenere le proprie tesi/ragioni: pertanto, la gente spesso tende ad approfittarsi di lui, alimentando così le sue aspettative pessimistiche.
Sintetizzando, il tipo paranoide passivo accetta in modo passivo e si sottomette alle persecuzioni (reali o immaginarie ke siano).
La caratteristica fondamentale del disturbo paranoide è l’IDEA PREVALENTE: essa viene descritta come un’ idea fissa, tale da poter sembrare ragionevole sia al paziente, sia ad altri.
Questa finisce tuttavia per dominare in modo completo la sua vita: spesso infatti, anziché testarne la validità, tende a considerare ogni circostanza di vita come una conferma continua della veridicità della sua tesi à questa diviene allora, la base per iniziative spesso
violente o autodistruttive.
Da notare è ke l’idea prevalente è distinta fenomenologicamente dal delirio (= nn si lascia convincere dall’evidenza) e dall'idea ossessiva (= compare nonostante le resistenze e viene sentita come estranea).
Dal punto di vista relazionale invece, la persona affetta da disturbo paranoide viene ostacolata dalla sua convinzione pervasiva che gli altri (e intende veramente tutte le persone intorno a lui), vogliano sfruttarlo o danneggiarlo; a causa di ciò valuta minuziosamente ogni domanda alla ricerca del significato nascosto e della macchinazione ai suoi danni, mette in dubbio la buona fede e pensa che l’atteggiamento di cortesia sia falso e abilmente congegnato allo scopo di approfittare del suo stato di debolezza; inoltre giudica il setting (limitato da regole precise) come una sorta di rivalsa nei suoi confronti e interpreta l’offerta di aiuto come un inganno. Nota ke questi tipi di individui, difficilmente hanno amici, a causa di qst loro problema.
Da un punto di vista terapeutico, una genuina franchezza potrebbe convincerlo a fidarsi, sebbene temporaneamente, x quanto riguarda alcuni dei problemi che lo assillano (à ma solo x quelli). Infatti, se si dichiara apertamente che lo si trova piuttosto diffidente, il soggetto potrebbe essere favorevolmente colpito dalla sincerità; tuttavia, potrebbe avere anke altre reazioni (anke a seconda del fatto ke si tratti di un paranoide attivo o passivo): potrebbe interpretare questo atteggiamento come ostile, critico o addirittura offensivo, oppure ancora potrebbe decidere di collaborare (ma potrebbe anche, in ogni momento, sentirsi tradito e
deluso, e sferrare un violento contrattacco). In ogni caso, la tecnica da adottare dovrà essere cauta e delicata, visti i continui sospetti ke il paziente mostrerà (nonché gli eventuali scatti d’ira o attacchi ke opporrà al terapeuta).
X quanto riguarda lo stato mentale invece, si noterà nell’individuo una grande circospezione, unita a comportamenti di controllo. L’aspetto dei soggetti paranoidi è di solito estremamente curato (in modo da non lasciare spazio a critiche ke gli altri potrebbero porre nei suoi confronti), oppure un po' trasandato in caso di depressione (à il paziente può affermare di non aver alcun interesse nel compiacere gli altri).
L'eloquio di queste persone è in genere fluido e finalizzato, ma il contenuto del discorso è caratteristico: il paranoide mira infatti a capire bene le intenzioni dell’interlocutore, x fargli intendere che si accorge dei suoi raggiri e mostrargli infine il suo disappunto rispetto ai complotti segreti.
Da notare ke i suoi sentimenti oscillano sempre tra l'ansia e l'ostilità franca.
In genere, memoria e orientamento sono integri ma la capacità di giudizio è compromessa
dall'estrema sospettosità: sebbene il soggetto possa riconoscere la propria diffidenza, egli continuerà probabilmente a difenderla strenuamente come giustificata, senza riuscire ad accettare invece il fatto che sia la manifestazione di un disturbo di personalità.
Nota ke nel disturbo paranoide si possono presentare allucinazioni e deliri di breve durata, in casi di particolare stress.
Vediamo ora il punto di vista diagnostico. Il confine tra disturbo delirante (Asse I) e
disturbo di personalità paranoide (Asse II) è molto labile; x poterli distinguere occorre dire ke:
- Disturbo delirante: considera il proprio comportamento come la reazione migliore ad una situazione pericolosa, che percepisce come reale (= nn vede altra scelta)
- Disturbo paranoide di personalità: pur consapevole della sua diffidenza eccessiva, in genere, non cerca di evitare questo comportamento, ma cerca delle giustificazioni ad esso (= giustifica il suo comportamento xke ritenuto il migliore da adottare).
2. DISTURBO SCHIZOTIPICO:
- Si manifesta con problemi inerenti alle relazioni sociali ed interpersonali, ke risultano deficitarie: esse sono evidenziate da disagio acuto, una ridotta capacità riguardanti le relazioni strette, e da distorsioni cognitive e percettive unite ad una certa eccentricità del comportamento; le relazioni deficitarie compaiono nella prima età adulta, e sono presenti in una varietà di contesti, come indicato da 5 (o più) dei seguenti elementi:
- idee di riferimento (vanno esclusi i deliri di riferimento, ke sono identificabili x la convinzione delirante): consistono in interpretazioni scorrette di avvenimenti casuali e di eventi esterni, come se avessero un significato particolare ed insolito specificatamente per la persona
- credenze strane o pensiero magico, che influenzano il comportamento, e sono in contrasto con le norme subculturali (per es., superstizione, credere nella chiaroveggenza, nella telepatia o nel "sesto senso"); nei bambini e adolescenti si manifestano invece fantasie e pensieri bizzarri.
Nota ke questi individui possono essere preoccupati da fenomeni paranormali ke vanno ben oltre la loro cultura, oppure possono sentire di avere poteri speciali (intuire gli eventi prima che avvengano, aver la capacità di leggere i pensieri degli altri..) tra cui la credenza di avere un controllo magico sugli altri, che può essere esercitato direttamente (per es., credendo che il fatto che il coniuge porti fuori il cane per una passeggiata sia il risultato diretto dell'aver pensato un'ora prima che ciò dovesse accadere) o indirettamente, attraverso il compimento di rituali magici (per es., oltrepassare un certo oggetto tre volte per evitare una conseguenza spiacevole) - esperienze percettive insolite, incluse le illusioni corporee: sentire la presenza di un'altra persona, o sentire una voce che mormora il proprio nome
- pensiero e linguaggio strani (per es., vago, circostanziato, metaforico, iperelaborato o stereotipato): è spesso allentato, digressivo o vago, ma senza veri deragliamenti o incoerenze
- sospettosità o ideazione paranoide: consiste nel credere che i loro colleghi di lavoro siano intenti a distruggere la loro reputazione con il principale
- affettività inappropriata o coartata: non sono capaci di utilizzare l'intera gamma di affetti e di condotte interpersonali necessarie per riuscire nelle relazioni interpersonali (sentono gli affetti come compressi/chiusi e pertanto nn riescono ad esprimerli adeguatamente)
- comportamento e/o aspetto strani, eccentrici, o peculiari: a causa di insoliti manierismi, di un modo di vestire spesso trasandato, non coordinato, e di una disattenzione per le convenzioni sociali (per es., la persona può evitare il contatto visivo, indossare abiti macchiati di inchiostro e sgraziati, ed essere incapace di unirsi al battibeccare ironico dei colleghi)
- nessun amico stretto o confidente, eccetto i parenti di primo grado: sebbene possano esprimere infelicità per la mancanza di relazioni, il loro comportamento suggerisce che vi sia cmq un desiderio ridotto di contatti intimi
- eccessiva ansia sociale, che non diminuisce con l'aumento della familiarità, e tende ad essere associata con preoccupazioni paranoidi piuttosto che con un giudizio negativo di sé. Nota ke i soggetti schizotipici interagiscono con le altre persone quando devono farlo, ma preferiscono stare per conto loro, poiché sentono di essere diversi, e proprio non si "inseriscono". L’ansia sociale non si riduce facilmente, anche quando passano molto tempo nell'ambiente o acquistano maggiore familiarità con le altre persone, poiché la loro ansia tende ad associarsi con la sospettosità sulle intenzioni degli altri (x es, quando partecipa ad una cena, non si rilasserà con il passare del tempo, ma piuttosto
diventerà progressivamente più teso e sospettoso).
In genere, durante la terapia, si è stupiti dalle sue espressioni insolite, dalle affermazioni sorprendenti e dalle idee stravaganti; va tuttavia fatta attenzione xke la relazione sarà tanto più difficile quanto più il paziente avrà la sensazione che non si riconosca il valore delle sue
strane esperienze percettive (la qual cosa gli crea un disagio marcato). Dunque, empatizzare con i suoi sentimenti e pensieri, può essere utile per trascinarlo fuori dal suo riserbo à se gli si fa capire che non lo si rifiuta e che si comprendono le sue percezioni e i suoi sentimenti, la sua fiducia aumenterà, permettendo così al terapeuta di entrare nel santuario del suo mondo segreto e autistico (egli ci renderà partecipi delle sue intuizioni più profonde, dei suoi pensieri più intimi, delle esperienze percettive insolite e delle sue credenze personali che trascendono la realtà). Va xo sottolineato ke a questi soggetti nn basta sapere ke lo psicologo è interessato ai suoi racconti: siccome faticano molto a parlare liberamente, hanno invece l’esigenza di poter comunicare sulla stessa lunghezza d’onda con lui e, x essere in grado di fare ciò, è fondamentale stabilire una buona relazione (ancor prima di saper formulare domande efficaci)
Nota ke a differenza dello schizoide, è possibile dare forma a qualcosa che assomiglia molto ad una relazione coi pazienti schizotipici.
Dal punto di vista estetico, l’aspetto presenta sempre una qualche peculiarità (potrebbe avere per esempio un talismano al collo); inoltre potrebbe usare le parole con un significato inusuale o in un contesto insolito. Il senso dell’umorismo pare inoltre bizzarro, ed il corso dei suoi pensieri potrebbe essere veramente difficile da seguire.
Da un punto di vista mentale invece, si può notare come il contenuto dei pensieri mostri ideazioni paranoidi, sospettosità, idee di riferimento e pensiero magico (à può affermare di poter accedere alla quarta dimensione, di avere esperienze extra-corporee, di avere percezioni extrasensoriali, capacità di telepatia e di preveggenza). Inoltre, la peculiarità di forma e contenuto del pensiero, può far pensare ad un paziente bizzarro, eccentrico, strano e superstizioso.
L’affettività invece, cambia in relazione al contenuto del pensiero: il soggetto può apparire distaccato e freddo se lo si coinvolge in argomenti scelti da voi, ma il carico emotivo che accompagna il racconto delle sue esperienze di telepatia e delle sue strane idee può essere anche molto vivace e intenso.
Quanto riguarda invece Orientamento, memoria e processazione delle informazioni si può affermare l’integrità di tali funzioni in questi pazienti. In genere, anke i suoi discorsi sono coerenti ma, in ogni caso, le sue affermazioni sono influenzate da pensieri provenienti da un luogo che non appartiene alla realtà oggettiva.
Il soggetto schizotipico ha scarsa capacità di insight, pur essendo consapevole di essere considerato dagli altri una persona stravagante, bizzarra e a volte difficile da comprendere (à ma in tal caso è più incline a ritenere che siano gli altri incapaci di andare oltre una visione semplicistica della realtà e ritiene ke essi nn siano altro ke dei conformisti qualunque, piuttosto che pensare che siano semplicemente critici nei confronti della sua poca capacità di aderire alla realtà).
Veniamo ora all’area diagnostica. La stravaganza fa subito venire in mente ad un paziente schizofrenico con sintomi positivi ma, se si ricercano deliri o allucinazioni, si trovano solitamente solo episodi brevi e con esordio in concomitante a situazioni di particolare stress.
Inoltre, la sua modalità di pensiero rimanda a un disturbo del pensiero caratterizzato da idee prevalenti e idee di riferimento.
Infine, mediante un'indagine accurata della storia passata si può scoprire che già durante
l'adolescenza l’individuo era considerato un tipo strano e bizzarro: un tratto presente da così lunga data dovrebbe far sospettare subito la presenza di un disturbo di personalità (la cui caratteristica si ricorda essere la collocazione sull’asse 2, cosa possibile se un problema sfocia in passato e persiste da tempo).
3. DISTURBO SCHIZOIDE:
- Una modalità pervasiva di distacco dalle relazioni sociali ed una gamma ristretta di espressioni emotive, in contesti interpersonali, che iniziano nella prima età adulta e sono presenti in una varietà di contesti, come indicato da 4 (o più) dei seguenti elementi:
- non desidera né prova piacere nelle relazioni strette, incluso il far parte di una famiglia
- quasi sempre sceglie attività solitarie
- dimostra poco o nessun interesse per le esperienze sessuali con un'altra persona
- prova piacere in poche o nessuna attività
- non ha amici stretti o confidenti, eccetto i parenti di primo grado
- sembra indifferente alle lodi o alle critiche degli altri
- mostra freddezza emotiva, distacco o affettività appiattita
Le caratteristiche associate a tutto ciò sono varie: i soggetti schizoidi possono avere una particolare difficoltà nell'esprimere rabbia, anche in risposta ad una provocazione diretta, e
ciò contribuisce a dare l'impressione che manchino di emozioni. Le loro vite talvolta sembrano senza una direzione, e possono sembrare "estraniarsi" dai loro obiettivi; spesso reagiscono passivamente alle circostanze avverse, ed hanno difficoltà a rispondere appropriatamente ad eventi importanti della vita.
Inoltre, a causa della mancanza di capacità sociali e di poco/nessun desiderio per le esperienze sessuali, hanno poche amicizie, infrequentemente hanno appuntamenti, e spesso non si
sposano.
In questi soggetti può essere compromesso il funzionamento sociale, in particolar modo se è richiesto un coinvolgimento interpersonale (ma possono funzionare bene quando lavorano in condizioni di isolamento sociale).
Vediamo ora l’associazione con altri disturbi. Una cosa a cui bisogna prestare particolare attenzione, è ke in risposta allo stress, possono presentarsi episodi psicotici, seppur molto brevi (durano da minuti a ore):
- In alcuni casi il disturbo schizoide può essere il precursore premorboso di
- Disturbo Delirante
- Schizofrenia
- O del Disturbo Depressivo Maggiore (à qst soprattutto se tra i sintomi presenta quello di poco/nessun piacere x le attività)
- Più spesso si manifesta contemporaneamente al Disturbi Schizotipico, Paranoide ed Evitante
In questi individui è inoltre evidente il ritiro: essi presentano la mancanza di bisogno e l’incapacità di formare relazioni sociali à qst comporta il ritiro sociale (à il soggetto è visto come un “Solitario”, con poca inclinazione ad integrarsi in gruppi e appare distante), la freddezza emotiva e il distacco.
Altra caratteristica è l’indifferenza alle lodi, alle critiche e ai sentimenti di altre persone; inoltre manca di sentimenti gentili, ha poco interesse nelle esperienze sessuali e non è interessato alla compagnia di altri.
In genere nn si dimostra né depresso, né timido né sensibile nei confronti delle altre persone: al contrario è solitario e preferisce non essere coinvolto in eventi sociali; i suoi interessi e passatempi di solito aumentano il suo stato di isolamento dalle altre persone, poiché è più interessato alle cose, agli oggetti e alle macchine anziché alle relazioni interpersonali.
I parenti stretti possono poi lamentarsi del suo distacco emotivo: egli ha infatti l'incapacità di suscitare sentimenti negli altri e ha mancanza di qualsiasi senso del piacere; altre caratteristiche possono essere la stranezza, l’eccentricità e un'insensibile indifferenza alle sofferenze degli altri.
Si noti ke queste persone hanno una certa vulnerabilità a sviluppare una forma schizofrenica.
Inoltre, risentono inevitabilmente del loro totale ritiro emotivo: dall'inizio alla fine del colloquio può non esserci alcun contatto e, anche se si è empatici, il paziente rimarrà freddo (anke se x es racconta dei suoi sentimenti di depressione, raramente si riesce a "sentire" la sua sofferenza) à qst è dovuto alla gamma ristretta di espressione delle emozioni; a causa di ciò, x il terapeuta è difficile capire se il problema di cui la persona sta parlando è importante o meno, ed è altrettanto difficile capire se lo psicologo gli piace, se ha fiducia in lui, se lo rispetta o se lo ha irritato (à nota tuttavia ke non può essere d'aiuto chiedere direttamente a lui queste cose, perché nemmeno lui le sa -e se anche le sapesse, non cambierebbe nulla, perché non gli interesserebbero: mostrerebbe solo indifferenza poiché anke x il colloquio ha una totale indifferenza-).
A causa di tutto ciò sembra nn avere i sentimenti: infatti, molto difficilmente (talvolta mai), si ha la possibilità di sentire di avere instaurato una relazione con lui, e cioè di aver raggiunto quella condizione ideale in cui il paziente sente di potersi aprire e discutere dei propri sintomi, dei propri problemi e dei sentimenti più intimi.
Si noti ke fin dall’inizio del colloquio terapeutico il paziente risponde con "sì" e con "no", oppure
con risposte molto brevi e apparentemente senza senso. Una caratteristica fondamentale di tali personaggi è la Povertà di linguaggio: a causa di questa, nessuna strategia sembra funzionare: il flusso delle informazioni rimane molto scarso, sia che lo si stimoli a parlare di un argomento di sua scelta, sia che lo si forzi con domande strutturate molto precise.
Va notato che questa limitata capacità di espressione verbale e delle emozioni sia da imputare all'effettiva povertà intellettuale e affettiva, invece che a una strategia auto difensiva: pertanto, si può iniziare e terminare il colloquio da dove si vuole, in modo anche improvviso, ma non cambia cmq nulla nel soggetto.
Visivamente, questi pazienti appaiono contraddistinti da rigidità posturale, mancanza di espressività nella mimica facciale e movimenti goffi e stereotipati; l'eloquio è finalizzato, ma carente nell'elaborazione dei particolari, e la voce risulta perennemente monotonale, anche quando parla dei problemi più intimi o degli eventi più traumatici della sua vita: la morte della madre o la perdita di un amico caro non sembrano toccarlo più di tanto (à nota ke in realtà, questa scarsa reattività mette in luce un problema più grande: la coartazione degli affetti, ossia l’assenza di affetti).
Quando sono intelligenti, si lamentano della mancanza di interessi e di motivazione, e può capitare che si riferiscano a tale condizione nei termini di "depressione”, ma in genere i disturbi schizoidi son facilmente distinguibili xke non riportano tristezza, senso di colpa o angoscia.
Solitamente qst tipologia di individui non ha allucinazioni né ideazione delirante; può avere xo idee di riferimento o la sensazione che gli altri non si prendano cura di lui ma, nel caso lo facessero, si sentirebbe più oppresso che gratificato.
La memoria in genere è integra, così come è solitamente conservata la progettualità x il futuro; tuttavia si accorge di avere meno energia delle altre persone (ma non riconduce la mancanza di interessi a un disturbo) e raramente sovrastima le proprie potenzialità (a meno
che non sviluppi un disturbo schizofreniforme).
Va poi notato ke soltanto se si sente minacciato dalla perdita del lavoro o dall'abbandono da parte del coniuge (anke se i maschi raramente si sposano), potrebbe chiedere aiuto a un terapeuta parlando però della presenza di sintomi vegetativi e di umore depresso, quale motivazione della sua richiesta di trattamento.
Affrontiamo ora la questione della Diagnosi. Il paziente schizoide arriva solitamente all’attenzione clinica solo quando sviluppa un disturbo clinico (Asse I) come:
– Abuso di sostanze
– Depressione
– Disturbo schizofreniforme
Oppure quando si trova a dover affrontare gravi eventi psicosociali stressanti (come perdita del lavoro o del coniuge à solo a seguito di questi traumi si rivolgono al terapeuta).
Si noti infine, da un punto di vista terapeutico, ke non è tanto il problema principale lamentato dal paziente che attira l’attenzione, quanto il suo stato mentale così come lo si
osserva à infatti, qnd si indaga in modo approfondito la sua vita sociale, ci si rende conto che i suoi rapporti sono improntati a solitudine, isolamento e abbandono: ciò tuttavia sembrerà molto più grave allo psicologo di quanto non lo ritenga grave il paziente stesso.
Ricordiamo infine ke le modalità di comportamento e di interazione sociale sembrano rispecchiare la sintomatologia negativa dei pazienti con schizofrenia:
– mancanza di iniziativa
– coartazione degli affetti
– assenza di mimica
– scarsa produzione verbale
Comunque sono facilmente distinguibili, poiché non presentano allucinazioni, non hanno spunti deliranti né disturbi formali del pensiero (à è importante osservare ke l'esame di realtà è conservato in questi soggetti).
LEZIONE 15. CLUSTER B
CLUSTER B: emotività eccessiva e melodrammatica
La particolarità del Cluster B è ke le emozioni vengono sempre espresse mediante un’esagerazione eccessiva e melodrammatica. Inoltre, le emozioni sono rapidamente mutevoli e, come detto, vengono mostrate in modo esagerato, melodrammatico ed evidentemente poco autentico, sebbene la maggior parte delle volte non si rendono conto dell'atteggiamento teatrale e inadeguato che assumono. L’affettività è piuttosto colorita e l'eloquio è spesso ricco e fluente, ma superficiale ed evasivo (à cosa ke li porta a cadere frequentemente in contraddizione); si noti infine ke queste persone preferiscono fare colpo con il loro atteggiamento, piuttosto che rivelare i loro problemi o ciò che li fa soffrire.
Nel colloquio, le domande a risposta aperta portano generalmente a risposte lunghe, ricche da un punto di vista emotivo, piene di similitudini e metafore, ma bisogna chiedere spesso di essere più precisi, di fornire ulteriori spiegazioni (xke molti dei contenuti sono accessori o superficiali) e sovente bisognerà tenere a freno il flusso di parole e dare una direzione precisa al discorso. Da notare ke in genere non si turbano in caso di interruzioni frequenti o improvvise, ma si indispongono e si sentono feriti dalle interpretazioni ke il terapeuta dà al loro atteggiamento.
A causa dell'emotività superficiale ed esagerata e del bisogno di fare colpo, è piuttosto complicato riuscire a stabilire una relazione autentica durante il colloquio; talvolta possono anzi minacciare, lamentarsi, implorare, sedurre o stuzzicare il terapeuta in ogni modo.
In sostanza, è difficile per lo psicologo entrare in contatto con i loro sentimenti più genuini, che
sembrano essere nascosti dietro l'apparente facilità a mostrare le emozioni.
Ricordiamo ke il Cluster B comprende 4 tipologie di pazienti:
- Borderline
- Antisociale
- Narcisistico
- Istrionico
Vediamoli nel dettaglio.
1. DISTURBO BORDERLINE:
- Una modalità pervasiva di instabilità delle relazioni interpersonali, dell'immagine di sé e dell'umore e una marcata impulsività, comparse nella prima età adulta e presenti in vari contesti, come indicato da 1 (o più) dei seguenti elementi:
- sforzi disperati di evitare un reale o immaginario abbandono
- un quadro di relazioni interpersonali instabili e intense, caratterizzate dall'alternanza tra gli estremi di iperidealizzazione e svalutazione.
- alterazione dell'identità: immagine di sé e percezione di sé marcatamente e persistentemente instabili
- impulsività in almeno due aree che sono potenzialmente dannose per il soggetto, quali spendere, sesso, abuso di sostanze, guida spericolata, abbuffate
- ricorrenti minacce, gesti, comportamenti suicidari, o comportamento automutilante.
- instabilità affettiva dovuta a una marcata reattività dell'umore (per es., episodica intensa disforia -malumore-, irritabilità o ansia, che di solito durano poche ore, e soltanto raramente più di pochi giorni)
- sentimenti cronici di vuoto: facilmente annoiati, possono costantemente ricercare qualcosa da fare
- rabbia immotivata e intensa o difficoltà a controllare la rabbia (per es., frequenti accessi di ira o rabbia costante, ricorrenti scontri fisici)
- ideazione paranoide, o gravi sintomi dissociativi transitori, legati allo stress.
Osserviamo questi 9 elementi nel dettaglio.
1. Evitare abbandono immaginario/reale: la percezione della separazione o del rifiuto imminenti (o la perdita di qualche strutturazione esterna), possono portare ad alterazioni profonde dell'immagine di sé, dell'umore, della cognitività e del comportamento à qst denota ke i borderline sono molto sensibili alle circostanze ambientali e possono così provare intensi timori di abbandono e rabbia inappropriata, anke qnd si trovano ad affrontare separazioni reali (sebbene limitate nel tempo) o qnd intervengono cambiamenti di progetti inevitabili à questi eventi possono portarli a credere ke l’"abbandono" sia dovuto al fatto ke essi sono “cattivi”.
Va sottolineato ke questi timori di abbandono sono correlati ad un'intolleranza a stare soli, e ad una necessità di avere persone con loro à a causa di ciò possono ricorrere a sforzi disperati per evitare l'abbandono, ke includono azioni impulsive, come comportamenti automutilanti o suicidari.
2. Relazioni Interpersonali instabili e intense: l’instabilità è dovuta ad una continua alternanza di idealizzazione/svalutazione nei confronti di un soggetto. Possono infatti idealizzare protettori/amanti potenziali al primo o secondo incontro, chiedere di trascorrere molto tempo insieme, e condividere i dettagli più intimi all'inizio di una relazione. Tuttavia, possono passare rapidamente dall'idealizzare allo svalutare le altre persone, affermando che l'altra persona non si occupa abbastanza di loro, non dà abbastanza, non è abbastanza “presente” (à sono inclini a cambiamenti improvvisi e drammatici della loro visione degli altri, che possono essere visti alternativamente come supporti benefici o come personaggi crudelmente punitivi).
Infatti, riescono a empatizzare con gli altri e li coccolano, ma solo con l'aspettativa che gli altri saranno "presenti" a loro volta per soddisfare le loro necessità.
3. Alterazione dell’identità: i borderline mostrano variazioni improvvise e drammatiche dell'immagine di sé, caratterizzate da cambiamenti di obiettivi, di valori, di aspirazioni, di opinioni e di progetti a proposito della carriera, dell'identità sessuale e dei tipi di amici.
A causa di queste improvvise variazioni, possono improvvisamente passare dal ruolo di supplice, bisognoso di aiuto, a quello di vendicatore di un maltrattamento precedente.
Nota poi ke di solito hanno un'immagine di sé che si basa sull'essere cattivi o dannosi, ma possono talvolta sentire di non esserlo affatto à tali esperienze solitamente si manifestano in situazioni in cui l'individuo percepisce la mancanza di una relazione significativa, di accudimento e supporto.
4. Impulsività: essa si manifesta in vari modi, come giocare d'azzardo, spendere soldi in modo irresponsabile, fare abbuffate, abusare di sostanze, coinvolgersi in rapporti sessuali non sicuri, guidare spericolatamente..
5. Minacce, gesti e comportamenti suicidari: i gesti automutilanti (per es., tagliarsi o bruciarsi), le minacce e i tentativi di suicidio sono molto comuni (il suicidio riuscito si verifica poi nell'8-10% dei casi).
Le azioni autodistruttive sono di solito causate da minacce di separazione o di rifiuto, o dall'aspettativa di assumere maggiori responsabilità; l'automutilazione può invece verificarsi durante esperienze dissociative, e spesso porta sollievo, riaffermando la capacità di sentire o di espiare la sensazione di essere cattivo.
Nota ke la tendenza ricorrente al suicidio è spesso la ragione per cui chiedono aiuto.
6. Instabilità Affettiva: è dovuta ad una marcata instabilità dell'umore (x es., intensa disforia, irritabilità o ansia episodica, che di solito durano poche ore e solo raramente più di pochi giorni). L'umore disforico di base (= malumore continuo) è spesso spezzato da periodi di rabbia, panico o disperazione, ed è raramente sollevato da periodi di benessere o soddisfazione.
Va osservato ke questi episodi possono riflettere l'estrema reattività al disagio interpersonale.
7. Vuoto: sensazioni costanti di noia, ke li inducono alla ricerca di qualcosa da fare
8. Rabbia Immotivata: gli individui borderline possono manifestare estremo sarcasmo,
amarezza costante o esplosioni verbali; la rabbia è spesso suscitata dal vedere un curante o un amante come disattento, rifiutante, poco dedito, o abbandonante àtali espressioni di rabbia sono spesso seguite da vergogna e colpa, e contribuiscono alla sensazione di essere cattivi.
9. Ideazione paranoide o gravi sintomi dissociativi transitori: tali sintomi sono generalmente di gravità o durata insufficienti a giustificare una diagnosi addizionale (infatti questi episodi si manifestano perlopiù in risposta ad un abbandono reale o immaginato). I sintomi tendono poi ad essere transitori, durano pochi minuti o ore e, in genere, il ritorno reale o percepito della funzione di accudimento da parte della figura accudente possono determinare una remissione dei sintomi [sintomi dissociativi: qnd si ha un distacco da sé stessi]
Nota ke in passato, i casi borderline erano originariamente considerati come un gruppo di pazienti appartenenti a 3 categorie diverse:
- soggetti apparentemente nevrotici, ma che diventano psicotici nel corso della psicoanalisi
- soggetti caratterizzati da una struttura di personalità persistentemente instabile e vulnerabile
- soggetti ritenuti come quasi schizofrenici
Analizziamo ora lo stato mentale. Esso è caratterizzato da un’Affettività intensa ma labile, che spazia dall'euforia alla depressione, dall'idealizzazione alla rabbia/svalutazione estrema.
Nonostante ciò, l’Affettività si dimostra cmq coerente sia con ciò che riguarda la storia passata del soggetto, sia con il modo che ha adesso di relazionarsi con l'intervistatore (à l'instabilità è tuttavia in linea con la descrizione di umore instabile, che si può evincere dai suoi racconti delle esperienze passate).
In questa tipologia di persone, l'intensità dell’instabilità affettiva ed emotiva è impressionante (ma va distinta dal disturbo istrionico di personalità à in tal caso l'emotività sembra essere più intensamente espressa che realmente esperita): i borderline sperimentano davvero l'intensa instabilità degli affetti e dell'umore (è assente la sensazione di inautenticità: provano davvero ogni alternanza).
Secondo alcuni studi, sono vicini ai pazienti con disturbo bipolare (anzi potrebbero addirittura essere considerati una variante di tale disturbo): infatti, variazioni di umore sono tipicamente molto intense anche nel disturbo bipolare, ma appaiono più circoscritte.
Inoltre, va sottolineato ke la labilità emotiva influisce anche sulle abilità sociali à l'ambivalenza intensa nei confronti di amici intimi porta a descrizioni contraddittorie delle loro caratteristiche: vengono alternativamente iperidealizzati o svalutati e, poiché non è in grado di prendere le distanze dai propri sentimenti eccessivi, non sarà capace di insight nei confronti delle proprie difficoltà.
Veniamo ora alla diagnosi. Essa può esser facilmente posta osservando la serie infinita di racconti ke il paziente espone: essi possono riguardare relazioni interpersonali intensamente
conflittuali, comportamenti potenzialmente suicidari o episodi di automutilazione. Ancor più fondamentale è xo porre adeguate osservazioni sullo stato mentale e capire se coincide con le caratteristiche prima elencate (se presenti risultano cmq abbastanza evidenti).
2. DISTURBO ANTISOCIALE:
- Un quadro pervasivo di inosservanza e di violazione dei diritti degli altri, che si manifesta fin dall'età di 15 anni, come indicato da 3 (o più) dei seguenti elementi:
- incapacità di conformarsi alle norme sociali per ciò che concerne il comportamento legale, come indicato dal ripetersi di condotte suscettibili di arresto
- disonestà, come indicato dal mentire, usare falsi nomi, o truffare gli altri ripetutamente, per profitto o per piacere personale
- impulsività o incapacità di pianificare
- irritabilità e aggressività, come indicato da scontri o assalti fisici ripetuti
- inosservanza spericolata della sicurezza propria e degli altri
- irresponsabilità abituale, come indicato dalla ripetuta incapacità di sostenere una attività lavorativa continuativa, o di far fronte ad obblighi finanziari
- mancanza di rimorso, come indicato dall'essere indifferenti o dal razionalizzare dopo avere danneggiato, maltrattato o derubato un altro
- L'individuo ha almeno 18 anni (= dev’essere maggiorenne).
- Presenza di un Disturbo della Condotta con esordio prima dei 15 anni di età (= se ho stessi sintomi ma il soggetto ha meno di 15 anni ho un disturbo di condotta).
- Il comportamento antisociale non si manifesta esclusivamente durante il decorso della Schizofrenia o di un Episodio Maniacale
L’aspetto più importante da osservare nel disturbo antisociale è la mancanza di rimorso ke risulta decisamente patologica. Ciò è dovuto a sua volta ad una mancanza di empatia: a questi soggetti manca la capacità di comprendere i sentimenti degli altri (soprattutto nn capiscono come gli altri si sentono per le conseguenze delle loro azioni) à c’è dunque un’incapacità a sentire dentro loro stessi, il disagio che gli altri sperimentano a causa dei loro comportamenti antisociali (nota tuttavia ke non tutti gli psicopatici sono criminali, così come nn tutti i criminali sono psicopatici).
Inoltre, come visibile dai criteri, tale disturbo di personalità non dovrebbe essere diagnosticato prima dei 18 anni.
Le ricerche hanno evidenziato ke alcune caratteristiche presenti nell'infanzia/nell'adolescenza,
possono predisporre a tale disturbo: marinare la scuola, venire espulsi o sospesi dalla scuola x
comportamenti impropri, delinquenza, fughe da casa, menzogne costanti, abitudini sessuali promiscue, ubriachezza ripetuta, abuso di sostanze, furti, vandalismo, prestazioni scolastiche
inferiori alle attese, violazione ripetuta delle regole a casa e a scuola, nonché continua litigiosità, possono infine sfociare in tale problema (= la loro persistenza e la presenza contemporanea di tanti di essi può predire la successiva psicopatia).
L’individuo ke presenta disturbo antisociale può essere crudele in maniera incomprensibile, violenta ed aggressiva; inoltre è emotivamente freddo nel rifiuto delle norme sociali, irresponsabile nei rapporti interpersonali e spesso incapace di mantenere un posto di lavoro
(frequenti licenziamenti, cambi di occupazione, assenteismo e difficoltà di rapporto con i compagni). Presenta le medesime difficoltà anke con le partner sessuali, e in ambito matrimoniale presenta spesso una storia di separazioni o divorzi, promiscuità, abbandoni, e risse coniugali ripetute. Una scarsa capacità di svolgere il proprio ruolo di genitore determina poi importanti problemi fisici e psicologici nei figli à spesso l'aggressività individuale può determinare un abuso fisico dei bambini, con lesioni non accidentali.
Più in generale, è evidente l’incapacità di accettare le norme sociali come regole del comportamento. I reati commessi risultano pertanto diversi:
– Abuso di droghe, alcool
– Mancato rispetto della proprietà
– Una lunga fedina penale
Inoltre, la cosa curiosa, è ke sembrano incapaci di apprendere dall'esperienza; l’individuo antisociale può sentirsi triste e depresso, e anche suicidarsi quando viene scoperto a compiere un atto inaccettabile, ma questo spesso non rappresenta il prodotto di un normale senso di sentimento di colpa (à anke xke si ricorda ke è assente la capacità di identificarsi con la vittima).
Un quadro ancora più preciso, può essere delineato durante il colloquio osservando l’umore, l’insight e la critica di questi individui:
- Umore: può essere irritabile, depresso o euforico. Possono atteggiarsi a stati emotivi particolari come la modestia, che si riconosce xo subito essere la pretesa di avere lo psicologo dalla loro parte e fargli fare le cose a modo loro. Va prestata particolare attenzione al fatto ke se vengono colti sul fatto a mentire, o se viene richiesto loro di adeguarsi a determinate norme, possono perdere il controllo delle emozioni
- Capacità di insight: piuttosto scarsa; infatti, hanno in genere la tendenza a incolpare l'ambiente circostante per i loro insuccessi (comunque, se si riesce a instaurare con loro una relazione, ammetteranno di avere comportamenti auto distruttivi che gli rovinano la vita)
- Capacità di critica: scarsa; in apparenza è capace di adeguarsi diligentemente alle aspettative della società, ma raramente le considera giustificate: quindi, agisce di conseguenza; inoltre è incapace di provare rimorso, cosa che gli rende più semplice l'utilizzo di scorciatoie anche illecite per raggiungere i suoi obiettivi.
Whiteley definisce come psicopatici questi individui: x tale autore si può parlare di psicopatia qnd l’individuo si comporta in modo persistente secondo modalità non accettate dalle norme sociali della cultura e dell' epoca in cui vive; inoltre, sebbene appaia inconsapevole che il suo comportamento sia gravemente scorretto, la sua anormalità non può facilmente essere spiegata né come prodotto di “follia” per come la intendiamo, e neppure soltanto prodotto di “cattiveria” (à vi è una vera e propria incapacità di fare piani e di onorare gli impegni, per
esempio, quelli matrimoniali o finanziari; inoltre dimostrano uno spregio per la verità e anche per l'incolumità, sia dell'individuo medesimo sia degli altri).
Trattiamo infine della diagnosi. Se si sospetta la presenza di un disturbo antisociale di personalità, bisognerebbe cercare di instaurare innanzitutto una relazione, e fare poi una lista di tutte le norme sociali e di tutte le leggi che sono state infrante nel corso degli anni dell'adolescenza e della prima età adulta, con domande “neutre” (à es hanno mai preso provvedimenti scolastici nei suoi confronti in ambito scolastico? Ha mai avuto problemi sul lavoro? E con la legge?).
3. DISTURBO NARCISISTICO:
- Un quadro pervasivo, composto da
- grandiosità (nella fantasia o nel comportamento)
- necessità di ammirazione
- mancanza di empatia
che compare entro la prima età adulta ed è presente in una varietà di contesti, come indicato da 5 (o più) dei seguenti elementi:
- ha un senso grandioso di importanza (per es., esagera risultati e talenti, si aspetta di essere notato come superiore senza una adeguata motivazione)
- è assorbito da fantasie di illimitati successo, potere, fascino, bellezza, e di amore ideale
- crede di essere "speciale" e unico, e di dover frequentare e poter essere capito solo da altre persone (o istituzioni) speciali o di classe elevata
- richiede eccessiva ammirazione
- ha la sensazione che tutto gli sia dovuto, cioè, la irragionevole aspettativa di trattamenti di favore o di soddisfazione immediata delle proprie aspettative
- sfruttamento interpersonale, cioè, si approfitta degli altri per i propri scopi
- manca di empatia: è incapace di riconoscere o di identificarsi con i sentimenti e le necessità degli altri
- è spesso invidioso degli altri, o crede che gli altri lo invidino
- mostra comportamenti o atteggiamenti arroganti e presuntuosi
Osserviamo ora ognuna di queste nel particolare.
1. Senso grandioso di autostima: sovrastimano spesso le proprie capacità, ed esagerano i propri talenti, apparendo spesso vanagloriosi e presuntuosi. Possono spensieratamente presumere che gli altri attribuiscano lo stesso valore ai loro sforzi e possono risultare sorpresi quando non giungono le lodi che si aspettano e che sentono di meritare.
Inoltre, nel giudizio esagerato dei propri talenti è implicita una sottostima (svalutazione) dei
contributi di altri.
2. Fantasie di successo: sono spesso assorbiti da fantasie di illimitati successo, potere, vivacità, bellezza, o di amore ideale; possono poi rimuginare sul "ritardo" di ammirazione e privilegi, e paragonarsi favorevolmente con persone famose o privilegiate.
3. Credono di essere superiori, speciali o unici: si aspettano che gli altri li riconoscano come tali; quindi, possono pensare di dover frequentare o di sentirsi capiti solo da persone speciali o di condizione sociale elevata. La loro autostima viene aumentata (cioè, "rispecchiata") dal valore idealizzato che attribuiscono a coloro che frequentano e possono attribuire qualità di "unico", "perfetto", o "dotato" a questi ultimi.
Credono che le loro necessità siano speciali e al di fuori della comprensione delle persone ordinarie e pertanto sono inclini ad insistere per avere soltanto le persone più importanti (medico, avvocato, parrucchiere, istruttore), e ad affiliarsi alle "migliori" istituzioni, svalutando tuttavia le credenziali di chi li delude.
4. Eccessiva Ammirazione: la loro autostima è quasi sempre molto fragile e possono preoccuparsi di quanto si stiano comportando bene e di quanto vengano giudicati favorevolmente dagli altri à qst si trasforma spesso nella necessità di costante attenzione e ammirazione: possono aspettarsi che il loro arrivo venga accolto con grandi feste, e sono stupiti se gli altri non bramano ciò che essi possiedono. Infine, ricercano costantemente dei complimenti, spesso con grande fascino.
5. Tutto gli è dovuto: sentono il diritto, nelle loro aspettative, di trattamenti speciali e di venire soddisfatti à tuttavia, quando questo non accade, sono sconcertati e furiosi (x es possono presumere di non dover aspettare in coda, e che le loro priorità siano così importanti che gli altri dovrebbero sottomettersi).
6. Sfruttamento cosciente/involontario degli altri: sentire il diritto di poter usufruire degli altri, insieme alla mancanza di sensibilità per i desideri e le necessità delle altre persone, possono sfociare nello sfruttamento degli altri, cosciente o involontario ke sia.
Questi individui si aspettano infatti che venga loro data qualsiasi cosa vogliono, o di cui sentono di avere bisogno (es: possono aspettarsi grande dedizione dagli altri, e possono abusarne senza riguardo per le conseguenze sulle loro vite).
Inoltre, tendono a formare amicizie o relazioni sentimentali solo se sembra che l'altra persona possa favorire i loro propositi, o se ciò aumenta la loro autostima (à talvolta usurpano privilegi speciali e risorse straordinarie che credono di meritare perché sono speciali).
7. Mancanza di empatia: hanno difficoltà a riconoscere i desideri, le esperienze soggettive e i sentimenti degli altri, in qnt presumono ke le altre persone devono essere totalmente assorbite solamente dal loro benessere (= dal benessere del narcisista).
Oltretutto, tendono a discutere le proprie preoccupazioni con dettagli inappropriati e prolissi, mentre sono incapaci di riconoscere che anche gli altri hanno sentimenti e necessità (à anzi, sono spesso sprezzanti e impazienti con altri che parlano dei propri problemi e preoccupazioni xke pensano ke le pene di cui valga la pena lamentasi siano solo le loro).
Inoltre, sono spesso incuranti del dolore che possono infliggere le loro osservazioni (per es.,
dire al proprio ex "sto vivendo la storia della mia vita con qst nuovo ragazzo!"; oppure possono gloriarsi della propria salute di fronte a chi è malato “ke bella la vita” à detto ad un malato terminale).
Quando xo gli altri ammettono i loro bisogni, desideri o sentimenti, possono essere visti in modo denigratorio dal narcisista, come segni di debolezza o vulnerabilità. In genere, chi si pone in relazione con tale tipo di pazienti, tipicamente trova freddezza emotiva e mancanza di
interesse reciproco.
8. Invidia: un sentimento ke spesso nutrono è l’invidia. I narcisisti sono spesso invidiosi degli altri (possono invidiare agli altri successi e proprietà, sentendo di meritare di più ciò ke hanno invece altri), oppure credono che gli altri siano invidiosi di loro.
Possono poi svalutare aspramente i contributi di altri, in particolar modo qnd gli altri vengono lodati per i loro successi. Generalmente, si può affermare la presenza costante di comportamenti arroganti e superbi.
9. Arroganza e Presunzione: spesso i narcisisti manifestano un atteggiamento snob, sdegnoso, o condiscendente (x es, può lamentarsi della "scortesia" o "stupidità" di un cameriere maldestro, o concludere una visita medica con una valutazione condiscendente del medico).
Osserviamo ora alcune caratteristiche associate a qst disturbo. Innanzitutto, questi individui presentano un’estrema sensibilità alle critiche: la vulnerabilità dell'autostima li rende infatti molto sensibili alle "ferite" dovute alle critiche o alla frustrazione. Inoltre, sebbene possano non dimostrarlo esternamente, la critica può tormentarlo, e può lasciarlo umiliato, avvilito, vanificato e svuotato; in alternativa, può reagire alla critica con sdegno, rabbia, o contrattaccare con insolenza. Nota ke tali esperienze spesso conducono a ritiro sociale, o ad una parvenza di umiltà che può mascherare e proteggere la grandiosità.
Veniamo ora alle relazioni interpersonali. Qst sono compromesse a causa dei problemi derivanti dalle pretese, dalla necessità di ammirazione, e dal relativo disinteresse per la sensibilità degli altri.
Inoltre, sebbene l'ambizione arrogante e la sicurezza possano portare a risultati elevati, le prestazioni possono essere distrutte dall'intolleranza alla critica o alla sconfitta (à talvolta il funzionamento professionale può essere molto basso, riflettendo l’avversione ad accettare il rischio in situazioni competitive o di altro tipo nelle quali è possibile una sconfitta).
Cosa ke va notata, è ke il narcisismo può essere associato con altri disturbi:
- Disturbo distimico o depressivo maggiore: Sentimenti persistenti di vergogna o di umiliazione, e l'autocritica che li accompagna, possono associarsi con ritiro sociale, umore depresso e Disturbo Distimico o Depressivo Maggiore
- Disturbo Ipomaniacale: Al contrario, periodi prolungati di grandiosità possono associarsi con un umore ipomaniacale
- Il Disturbo Narcisistico di Personalità è anche associato con l'Anoressia Nervosa e con i Disturbi Correlati a Sostanze (specialmente con la cocaina)
- I Disturbi di Personalità Istrionico, Borderline, Antisociale (= tutto il cluster B) e Paranoide, possono risultare associati con il Disturbo Narcisistico di Personalità
Qnd una persona narcisistica si presenta ad un colloquio, avrà l’impressione di essere li solo x mostrare la sua grandiosità/valore e idealizzerà in poco tempo lo psicologo, affermandone la sua bravura. Tuttavia, confermando questa percezione grandiosa che ha di sé, non lo si aiuta a confrontarsi con la realtà quotidiana: invece, insegnandogli a riconoscere i propri limiti, lo si
porta a ridimensionare il concetto irrealistico che ha di sé.
Tutto ciò è in evidente contrasto con la realtà del paziente, che invece non ha sufficiente capacità di insight per apprezzare la differenza tra la sua parte sana (à ke è capace di giudizio critico) e le sue tendenze patologiche. Concludendo, non è possibile instaurare un'alleanza terapeutica, nemmeno con la parte sana del paziente, poiché la sua mancanza di insight è di ostacolo alla relazione.
Parliamo ora delle tipologie di narcisismo: il narcisismo può essere di tipo overt (= aperto o manifesto) o di tipo covert (= chiuso o nascosto/nn manifesto).
Vediamone le differenze in vari ambiti:
- Concetto di Sé:
- Overt: caratterizzato da grandiosità, fantasie di eccezionale successo, immotivato senso di unicità e sensazione che tutto sia dovuto; apparente autosufficienza.
- Covert: manifesta inferiorità, senso di incertezza e atteggiamento immusonito; inoltre ha una propensione a provare vergogna e mostrare la propria fragilità; tuttavia continua a ricercare gloria e potere e risulta evidente la sua marcata sensibilità alle critiche e alle difficoltà della vita
- RELAZIONI INTERPERSONALI:
- Overt: ha relazioni numerose, ma superficiali: qst xke ha un intenso bisogno dell'ammirazione altrui; nutre disprezzo per gli altri, spesso mascherato da umiltà; son poi distinti da una mancanza di empatia e dall’incapacità di partecipare in modo genuino ad attività di gruppo; nell' ambito della vita familiare, tendono inoltre a dare più valore ai figli che al partner
- Covert: caratterizzati dall’incapacità di dipendere e fidarsi in modo autentico delle altre persone; provano un’invidia cronica dei talenti e dei beni altrui e della capacità di avere relazioni oggettuali profonde; mostrano inoltre una mancanza di rispetto per i confini generazionali e per l'altrui tempo; rifiuto di rispondere alle lettere
- ADATTAMENTO SOCIALE:
- Overt: risulta socialmente attraente e spesso diviene una persona di successo à qst xke lavora sodo, ma soprattutto per cercare di ottenere ammirazione (una sorta di sublimazione); distinto da ambizione intensa e preoccupato dalle apparenze.
- Covert: ostenta lamentele fini a se stesse; l’impegno professionale del narcisista covert è superficiale e l’atteggiamento, in generale, risulta dilettantesco. È caratterizzato da noia cronica, un gusto estetico spesso dubbio e imitativo ed un superficiale interesse per molte cose
- ETICA, STANDARD E IDEALI:
- Overt: la modestia viene ridicolizzata; presenta finta noncuranza per il ruolo del denaro nella vita reale ed un senso morale idiosincratico (= avverso) e discontinuo; mostra inoltre un apparente entusiasmo per temi sociali e politici.
- Covert: è pronto a cambiare valori per guadagnarsi la benevolenza altrui; ricorre ad una menzogna considerabile patologica, e fa suo uno stile di vita materialistico: Le sue tendenze risultano talvolta delinquenziali, frutto spesso del suo totale relativismo morale (à ke comporta peraltro mancanza di rispetto per l'autorità).
- AMORE E SESSUALITÀ:
- Overt: mostra una certa instabilità nella vita coniugale; fa uso di una seduttività fredda e avida, ke lo porta anke a promiscuità e avventure extramatrimoniali; è infine propenso ad una vita sessuale disinibita
- Covert: sono caratterizzati da un’incapacità di restare innamorati; hanno scarsa capacità di percepire il partner come individuo separato e dotato di interessi, diritti e valori propri e mostrano in aggiunta un’incapacità di comprendere il tabù dell'incesto. Manifestano occasionali perversioni sessuali.
- STILE COGNITIVO:
- Overt: pensa di essere sempre informato su tutto e manifesta pertanto un carattere deciso e supponente; spesso è notevolmente articolato nei ragionamenti, ma denota una percezione egocentrica della realtà; mostra infine un amore per il linguaggio e una predilezione per "scorciatoie" all'acquisizione di conoscenza.
- Covert: esibiscono una conoscenza ke è spesso limitata ai banali fatti ("headline intelligence"); dimenticano i dettagli, specialmente i nomi e sono, in generale, poco capaci di acquisire nuove abilità; tendono poi a cambiare i significati della realtà quando deve affrontare minacce all'autostima. Infine, è da notare ke il linguaggio e i discorsi vengono utilizzati per regolare l'autostima.
4. DISTURBO ISTRIONICO:
- Un quadro pervasivo di emotività eccessiva e di ricerca di attenzione, che compare entro la prima età adulta, ed è presente in una varietà di contesti, come indicato da 5 (o più) dei seguenti elementi:
- è a disagio in situazioni nelle quali non è al centro dell'attenzione
- l'interazione con gli altri è spesso caratterizzata da comportamento sessualmente seducente o provocante
- manifesta un'espressione delle emozioni rapidamente mutevole e superficiale
- costantemente utilizza l'aspetto fisico per attirare l'attenzione su di sé
- lo stile dell'eloquio è eccessivamente impressionistico e privo di dettagli
- mostra autodrammatizzazione, teatralità, ed espressione esagerata delle emozioni
- è suggestionabile, cioè, facilmente influenzato dagli altri e dalle circostanze
- considera le relazioni più intime di quanto non lo siano realmente
Dal punto di vista relazionale, bisogna confrontarsi con un'emotività eccessiva e una
certa superficialità; si ha inoltre un’impressione di scarsa autenticità, dovuta soprattutto alle frequenti contraddizioni che riportano in ciò che raccontano e, x qst, possono andare incontro a difficoltà, proprio perché non sempre piacciono ai terapeuti.
Se l’istrionica è una donna ,tende ad essere molto seduttiva con un intervistatore di sesso maschile, in quanto vuole fare colpo su di lui; con terapeute di sesso femminile, invece, si porrà
come rivale, e ingaggerà una "lotta" per la supremazia à qst xke sembra ricercare più approvazione e ammirazione che rapporti professionali: la relazione sarà pertanto difficile.
Analizzando invece lo stato mentale di questi individui, si può notare ke ogni loro comportamento è pervaso da un’emotività manifestamente eccessiva, identificabile mediante:
– mimica facciale vivace
– atteggiamenti teatrali
– tono di voce eccessivamente modulato
Nota ke si può provare ad interrompere la sua esposizione e indirizzarla verso un altro argomento, ma lo esporrà con la medesima modalità teatrale e melodrammatica. Inoltre, son caratterizzati da una facile distraibilità, ke tuttavia differisce da quella dei pazienti in episodio maniacale per la mancanza di pressione a parlare (push to speech) à gli istrioni parlano infatti spontaneamente, senza pressioni.
Va poi osservato ke la costante drammaticità con cui espone ogni argomento può indurre a credere che in realtà non provi alcun sentimento veramente profondo e autentico à mostrare le emozioni in modo così esagerato ha infatti più lo scopo di impressionare il terapeuta, che non un effetto catartico per il paziente stesso. Qst è visibile xke nonostante la mimica facciale e la gestualità decisamente accentuata, non sembra coinvolto fino in fondo nella storia che sta raccontando à tale distanza emotiva dai propri sentimenti più intimi è designata, in modo del tutto appropriato, dal termine “belle indifférence”.
X poter porre la diagnosi, vanno osservate diverse cose: innanzitutto, lo stato mentale dev’essere simile a quello prima citato. Dopodiché, bisognerebbe invitarlo a raccontare come sono i rapporti con le persone più vicine à probabilmente riferirà di un rapporto da sempre
conflittuale con i genitori, con i figli o con il partner, tendendo anche a dividere i parenti in "buoni" e"cattivi”.
Infine, è importante sottolineare ke oltre alla tendenza all’esagerazione, sono caratteristici
atteggiamenti di aggressività passiva e sentimenti intensamente ambivalenti tipici della
personalità borderline.
LEZIONE 16. CLUSTER C
CLUSTER C: sottomesso + ansioso
Il Cluster C è facilmente identificabile x i tratti di sottomissione e ansia ke presenta. Lo stato mentale di questi individui è dominato prevalentemente da
– Ansia
– Tensione costante
– Affettività disforica
Inoltre, siccome si preoccupa di essere accettato, risulta ipercontrollato nell'eloquio, pesando ogni parola che dice, per paura di incorrere in errori.
Da notare ke qst persone hanno una maggiore capacità di insight riguardo al proprio comportamento, rispetto ai pazienti con disturbo di Cluster A o B à qst è dovuto al fatto ke sono ansiosi: l'ansia porta infatti ad una maggiore consapevolezza di sé e a una maggiore presa di coscienza.
Dal punto di vista relazionale invece, i tratti caratteristici sono una visione minuziosa del terapeuta per cercare di conoscere i giudizi ke lo psicologo ha su di lui: se lo percepisce come supportivo, recettivo, disponibile e non troppo esigente, cercherà di tollerare l'ansia che suscita in lui l'essere esposto al giudizio autoritario. Dopodiché lo lusingherà, chiederà consiglio, elogerà la sua esperienza, raccontandogli ciò che secondo lui vuole sentirsi dire.
Tutto qst avviene xke, se si instaura un buon rapporto, il paziente del Cluster C si affida totalmente al terapeuta, e si aspetta che si prenda cura di lui: la relazione risulta pertanto sbilanciata.
Introdotti i tratti generali, ricordiamo le categorie. Il Cluster C comprende le 3 seguenti tipologie:
1. Evitante
2. Dipendente
3. Ossessivo-Compulsivo
Analizziamo ora nel dettaglio.
1. DISTURBO EVITANTE:
- Un quadro pervasivo di inibizione sociale, sentimenti di inadeguatezza, e ipersensibilità al giudizio negativo, che compare entro la prima età adulta, ed è presente in una varietà di contesti, come indicato da 4 (o più) dei seguenti elementi:
- evita attività lavorative che implicano un significativo contatto interpersonale, poiché teme di essere criticato, disapprovato, o rifiutato
- è riluttante nell'entrare in relazione con persone, a meno che non sia certo di piacere
- è inibito nelle relazioni intime per il timore di essere umiliato o ridicolizzato
- si preoccupa di essere criticato o rifiutato in situazioni sociali
- è inibito in situazioni interpersonali nuove per sentimenti di inadeguatezza
- si vede come socialmente inetto, personalmente non attraente, o inferiore agli altri
- è insolitamente riluttante ad assumere rischi personali o ad ingaggiarsi in qualsiasi nuova attività, poiché questo può rivelarsi imbarazzante.
Le relazioni interpersonali risultano quindi, come visibile dai criteri, deficitarie: qst xke gli evitanti spesso valutano attentamente i movimenti e le espressioni di coloro con cui entrano in contatto poiché temono ke il loro contegno timoroso e teso, possa suscitare scherno e derisione da parte degli altri, che confermerebbe così i loro dubbi à in proposito, va tenuto presente ke sono molto ansiosi per la possibilità di reagire alle critiche arrossendo o piangendo e vengono pertanto descritti dagli altri come "riservati", "timidi", "solitari" e "isolati”.
La cosa ke si rivela dannosa xo, è ke i problemi principali associati con questo disturbo si
manifestano nel funzionamento sociale e lavorativo: la bassa autostima e l'ipersensibilità al rifiuto si associano con una restrizione dei contatti interpersonali à a causa di ciò possono divenire relativamente isolati, e di solito non hanno un'ampia rete di supporti sociali che possa aiutarli a superare le crisi. Questi individui tuttavia desiderano affetto e accettazione, e possono fantasticare su relazioni idealizzate con altri.
Altra cosa da tenere da conto, è ke i comportamenti evitanti possono anche influenzare negativamente il funzionamento lavorativo, poiché tentano di evitare quei tipi di situazioni sociali che possono essere importanti per soddisfare le esigenze basilari del lavoro o per una promozione.
Dal punto di vista terapeutico, l'atteggiamento circospetto e timoroso, unito all'estrema riservatezza, vanno affrontati con empatia e continue rassicurazioni da parte dello psicologo.
Tra le cosa assolutamente da evitare, c’è quella di sottoporlo a confrontazione, poiché potrebbe interpretarlo come una critica; dunque, è meglio esprimere una comprensione empatica per la sua sofferenza: ciò potrebbe indurlo ad aprirsi e a condividere i suoi tormenti passati e le angosce anticipatorie attuali. Dopodiché, se ritiene che comprendiate a sufficienza la sua sensibilità e che siete adeguatamente protettivi, avrà fiducia in voi e collaborerà: il risultato è l'instaurarsi della relazione.
Nota ke quando si sente sicuro e accettato (bisogna essere empatici con il paziente ed evitare ke interpreti come stupidi i suoi atteggiamenti), instaura una relazione col terapeuta e, così facendo, l'andamento del colloquio può cambiare completamente: i racconti infatti diventano chiari ed estremamente dettagliati, porta esempi delle enormi difficoltà sociali che incontra e permette di conoscere la sofferenza che prova nel rivivere gli antichi traumi.
X quanto riguarda il suo stato mentale invece, si può notare sin dall'inizio il suo estremo ritiro: il soggetto evitante infatti parla a monosillabi, è vago e circostanziale e, in alcuni casi, può sembrare addirittura sospettoso o paranoide oppure ansioso e fobico (à ma è distinguibile xke manca di un quadro sintomatologico chiaramente riferibile ad un disturbo clinico codificato dal DSM-IV)
Quando si sente a proprio agio e ha acquisito fiducia in qualcuno xo, confesserà la sua paura di non essere compreso e di essere facilmente vulnerabile di fronte a critiche o manifestazioni di disapprovazione à quindi, potrà anche affrontare il problema della sua intensa paura di essere rifiutato, e del comportamento inadeguato che ne consegue.
Infine, da un punto di vista diagnostico, risulta piuttosto riconoscibile: l'ansia e la coartazione affettiva colpiscono l'attenzione dell'intervistatore come indizio precoce. Dopodiché, se il paziente si apre, il colloquio seguirà poi modalità standard (si noti cmq ke la questione della sovrapposizione tra le diagnosi di disturbo evitante di personalità e fobia sociale è di rilevanza non trascurabile: sono facilmente confondibili, poiché la distinzione tra le 2 nn risulta affatto semplice).
2. DISTURBO DIPENDENTE:
- Una situazione pervasiva ed eccessiva di necessità di essere accuditi, che determina comportamento sottomesso e dipendente e timore della separazione, che compare nella prima età adulta ed è presente in una varietà di contesti, come indicato da 5 (o più) dei seguenti elementi:
- ha difficoltà a prendere le decisioni quotidiane senza richiedere una eccessiva quantità di consigli e rassicurazioni
- ha bisogno che altri si assumano le responsabilità per la maggior parte dei settori della sua vita
- ha difficoltà ad esprimere disaccordo verso gli altri per il timore di perdere supporto o approvazione (ma nn vanno inclusi timori realistici di punizioni)
- ha difficoltà ad iniziare progetti o a fare cose autonomamente (per una mancanza di fiducia nel proprio giudizio o nelle proprie capacità piuttosto che per mancanza di motivazione o di energia)
- può giungere a qualsiasi cosa pur di ottenere accudimento e supporto da altri, fino al punto di offrirsi per compiti spiacevoli
- si sente a disagio o indifeso quando è solo (per timori esagerati di essere incapace di provvedere a se stesso)
- quando termina una relazione stretta, ricerca urgentemente un'altra relazione come fonte di accudimento e di supporto
- si preoccupa in modo non realistico di essere lasciato a provvedere a se stesso
Le caratteristiche associate al disturbo di personalità dipendente sono diverse: innanzitutto, i dipendenti sono spesso caratterizzati da pessimismo e dubbi, tendono a sminuire le proprie capacità e qualità, e possono riferirsi costantemente a se stessi come "stupidi”. Questi ritengono infatti la critica e la disapprovazione come prova della propria mancanza di valore, e perdono fiducia in sé stessi; inoltre, possono ricercare iperprotezione e autorità dagli altri.
Il funzionamento lavorativo può risultare compromesso se viene richiesta iniziativa indipendente (à possono difatti evitare posizioni di responsabilità e diventare ansiosi quando sono posti di fronte a decisioni importanti).
Le relazioni sociali sentono poi a loro volta di qst problema: esse tendono ad essere limitate a quelle poche persone da cui l'individuo è dipendente.
Va notato, ke le persone dipendenti possono presentare un rischio aumentato per i Disturbi
dell'Umore, Disturbi d'Ansia e Disturbi dell'Adattamento.
La dipendenza ke questi individui presentano si manifesta in vari modi: gli adulti con questo disturbo, tipicamente dipendono da un genitore o dal coniuge per decidere dove devono vivere, che tipo di lavoro dovrebbero avere, e di quali vicini devono essere amici. Gli adolescenti con questo disturbo possono poi permettere a un genitore (o a entrambi) di decidere cosa dovrebbero indossare, chi frequentare, come dovrebbero trascorrere il tempo libero, e quale scuola o corso universitario frequentare à è importante sottolineare ke qst necessità che gli altri si assumano le responsabilità, va al di là delle richieste appropriate per l'età e la situazione (per es., le necessità specifiche dei bambini, delle persone anziane, e dei
portatori di handicap. Inoltre può manifestarsi in un individuo con una grave condizione medica generale o disabilità, ma in tali casi la difficoltà nel prendere responsabilità deve andare al di là di quanto si associa a quella determinata condizione/disabilità).
A tal proposito, vale la pena soffermarsi sul fatto ke il loro percepirsi come incapaci di funzionare autonomamente, li porterà a concordare anke su ciò che ritengono sbagliato, piuttosto che perdere l'aiuto di coloro che ricercano per essere guidati. Altra particolarità, è ke essi non si arrabbiano adeguatamente con le persone da cui necessitano supporto e accudimento per timore di allontanarli.
Si tenga infine presente ke se le preoccupazioni dell'individuo riguardo alle conseguenze del disaccordo sono realistiche (per es., timori realistici di castigo da parte di un coniuge violento), il comportamento non dovrebbe essere considerato come prova di un Disturbo Dipendente di Personalità, in quanto decisamente motivato.
X quanto concerne il problema dell’iniziativa, si può osservare con facilità la mancanza di sicurezza in se stessi: essi credono di avere bisogno di aiuto per iniziare e portare avanti dei compiti e, x tale motivo aspettano perennemente gli altri per iniziare le cose, poiché credono
che di regola facciano meglio di lui (tuttavia, poiché contano sempre sugli altri per gestire i propri problemi, spesso non acquisiscono gli strumenti per vivere adeguatamente, perpetuando così la dipendenza).
Inoltre, sono convinti di essere incapaci di funzionare indipendentemente e pertanto si presentano come inetti e bisognosi di assistenza costante à comunque sia, va notato ke riescono a funzionare adeguatamente se hanno la sicurezza che qualcun'altro stia supervisionando e approvando il loro operato.
Spesso xo il loro atteggiamento risulta totalmente ansioso: infatti, possono temere di diventare o di apparire più competenti, poiché son portati a credere che questo conduca all'abbandono.
Proprio x via di questa serie di timori, i soggetti dipendenti sono portati alla sottomissione. Infatti, sono pronti a sottomettersi a ciò che gli altri vogliono, anche se le richieste sono irragionevoli cosicché la loro necessità di mantenere un legame importante, spesso sfocia in relazioni sbilanciate o distorte à x mantenere qst sono disposti a fare sacrifici straordinari, o tollerare l'abuso verbale, fisico o sessuale. Si deve cmq notare che questo comportamento dovrebbe essere considerato prova del Disturbo Dipendente di Personalità, solo quando può essere chiaramente stabilito che per l'individuo sono possibili alternative (se l’individuo sa ke vi sono alternative, si ha disturbo dipendente; sennò nn si può diagnosticare tale problema).
Sul piano terapeutico, è relativamente semplice instaurare una relazione, una volta che l'ansia iniziale è eliminata e la sua fiducia aumenta: il colloquio procederà senza grossi problemi se lo psicologo fornisce consigli validi e dimostra comprensione empatica per la sua incapacità a prendere decisioni e per i suoi fallimenti (in altri termini, se è supportivo).
Va cmq posta attenzione alle domande ke si pongono a questi individui: in genere, se si indagano le motivazioni di questo comportamento sottomesso, si sentirà a disagio e cercherà di indurre il terapeuta a non essere così severo. Inoltre, se si persiste ad indagare la sua dipendenza, e soprattutto se lo si fa secondo i propri canoni e non dal suo punto di vista, mostrerà quanto questo possa essere penoso per lui à se non si cerca di alleviare questa sofferenza, cambierà terapeuta, alla ricerca di un ascoltatore più comprensivo.
La tecnica da adottare nei confronti dei pazienti dipendenti, è solitamente facile perché lui collabora e cerca di soddisfare le aspettative dello psicologo: pertanto, risponde alle domande in modo pertinente, chiarifica le sue risposte se gli viene richiesto (in modo da rendere più semplice il compito di dare una direzione al colloquio); inoltre è in grado di tollerare improvvisi e frequenti interventi, permettendo al terapeuta di sperimentare sentimenti personali.
Ciò che tuttavia non sopporta sono la confrontazione e l'interpretazione da parte dello psicologo della sua dipendenza.
Veniamo ora allo stato mentale. Solitamente richiedono un trattamento terapeutico x altri disturbi associati, ma le caratteristiche che si impongono subito dopo, all'attenzione del terapeuta sono la sua dipendenza, il comportamento sottomesso, l'ansia e il suo bisogno di compiacere lo psicologo (e in particolare la sua affettività colpisce per il carico d'ansia che l'accompagna, x i sentimenti di depressione e alcune caratteristiche ossessive)
Il paziente dipendente cercherà inoltre di dare le risposte che secondo lui il clinico si aspetta.
Altra caratteristica piuttosto evidente ke distingue i soggetti dipendenti, è il contenuto del pensiero: esso rispecchia sovente tematiche riconducibili a bassa autostima, terrore di essere abbandonato e paura di fare sempre la cosa sbagliata. Inoltre, sebbene si orienti bene nel suo ambiente e abbia buona memoria, non è in grado di rendersi conto della profondità della sua mancanza di iniziativa e delle ripercussioni che questo ha sulla sua vita; oltretutto, la capacità di critica è compromessa dalla sua dipendenza.
La diagnosi può venire posta prestando attenzione a diversi fattori: innanzitutto sono riconoscibili mediante molte caratteristiche ke assumono durante il colloquio (x es, fin dall'inizio tenderà ad attribuire al clinico il ruolo di una persona estremamente importante, superiore a lui). Inoltre, nei racconti, la sua storia evidenzierà come abbia sempre avuto bisogno di una persona vicino, che si facesse carico della sua vita. Nota ke è più frequente l'associazione di più caratteristiche, piuttosto che una sola di queste in particolare: se ciò si verifica, la cosa suggerisce la presenza di un disturbo dipendente di personalità.
Dopodiché, una volta presa in considerazione questa opzione, rimane da dimostrare che la dipendenza è una modalità di comportamento cronica e tipica di questo paziente e che il comportamento dipendente non è né la conseguenza di sintomi invalidanti dovuti a un disturbo clinico né la normale reazione ad esso.
3. DISTURBO OSSESSIVO-COMPULSIVO:
- Un quadro pervasivo di preoccupazione per l'ordine, perfezionismo, e controllo mentale e interpersonale, a spese di flessibilità, apertura ed efficienza, che compare entro la prima età adulta ed è presente in una varietà di contesti, come indicato da 4 (o più) dei seguenti elementi:
- attenzione per i dettagli, le regole, le liste, l'ordine, l'organizzazione o gli schemi, al punto che va perduto lo scopo principale dell'attività
- mostra un perfezionismo che interferisce con il completamento dei compiti (per es., è incapace di completare un progetto perché non risultano soddisfatti i suoi standard oltremodo rigidi)
- eccessiva dedizione al lavoro e alla produttività, fino all'esclusione delle attività di svago e delle amicizie
- esageratamente coscienzioso, scrupoloso, inflessibile in tema di moralità, etica o valori (non giustificato dall'appartenenza culturale o religiosa)
- è incapace di gettare via oggetti consumati o di nessun valore, anche quando non hanno alcun significato affettivo
- è riluttante a delegare compiti o a lavorare con altri, a meno che non si sottomettano esattamente al suo modo di fare le cose
- adotta una modalità di spesa improntata all'avarizia, sia per sé che per gli altri; il denaro è visto come qualcosa da accumulare in vista di catastrofi future
- manifesta rigidità e testardaggine
Osserviamo ora i criteri diagnostici nel dettaglio.
1/2. Accuratezza e perfezionismo: sono eccessivamente accurati, ed inclini alla ripetizione,
prestando una straordinaria attenzione ai dettagli, e controllando ripetutamente in cerca di eventuali errori (inoltre dimenticano che le altre persone tendono ad infastidirsi dei dettagli e degli inconvenienti che derivano da questo comportamento à x es, quando smarriscono una lista delle cose da fare, perderanno una eccessiva quantità di tempo per cercare la lista piuttosto che perdere pochi minuti a ricrearla a memoria e procedere ad eseguire tali attività)
Il tempo viene male organizzato, e i compiti più importanti vengono lasciati all'ultimo minuto. Inoltre, il perfezionismo e gli standard di prestazioni elevati che essi si impongono causano malfunzionamento e disagio significativi.
3. Dedizione al lavoro e produttività: non è giustificata da una necessità economica. Spesso sentono di non avere tempo per dedicare una serata o un fine settimana a qualche uscita,
o solo per rilassarsi (il tempo viene da loro sfruttato x far sempre qualche “dovere” à è x qst ke nn ce posto x il relax). A causa di ciò possono continuare a posticipare un'attività piacevole, come una vacanza, in modo che non possa mai verificarsi.
Quando xo raramente accade ke occupano del tempo per le attività ricreative o per le vacanze, sono molto a disagio, a meno che non si siano portati dietro del lavoro in modo da non “perdere tempo”. In ambito domestico, vi può essere una grande concentrazione sui lavori domestici (per es., pulizie eccessive ripetute, tanto che "si può mangiare sul pavimento") e, se trascorrono del tempo con gli amici, è probabile che questo avvenga in qualche tipo di attività organizzata (per es., sport à è più finalistico ke nn, x es, andarsi a fare un giro).
I passatempi o le attività ricreative vengono affrontate dagli ossessivi-compulsivi come compiti seri che richiedono un'attenta organizzazione e un duro lavoro di controllo (l'enfasi viene posta sull'esecuzione perfetta) à in tal modo, trasformano tuttavia il gioco in un compito strutturato (per es., trasformare una partita di basket in una severa "lezione" su come eseguire certi movimenti/schemi).
4. Etica e moralità: in tale ambito, i soggetti possono forzare se stessi e gli altri a seguire principi morali rigidi e standard di prestazione molto rigorose; possono anche essere impietosamente autocritici nei confronti dei propri errori.
Sono poi rigidamente sottomessi all'autorità e alle regole, ed insistono su una accondiscendenza quasi letterale, senza che si possa fare alcuno strappo alle regole anche
in circostanze estreme (à x es, non presterà cinquecento lire ad un amico che ne ha bisogno per fare una telefonata, perché "mai ricevere in prestito o prestare", o perché potrebbe essere
"negativo" per il carattere dell'individuo). Nota xo ke queste qualità non devono risultare giustificate dall'appartenenza culturale o religiosa dell'individuo.
5/7. Estrema parsimonia: spesso ammetteranno di essere delle “formiche”, accumulando denaro o oggetti senza xo impiegarli; possono considerare uno spreco gettare via degli oggetti poiché "non puoi mai sapere quando ne avrai bisogno", e saranno turbati se qualcuno tenta di sbarazzarsi delle cose che hanno accumulato (à i coniugi o compagni di stanza possono lamentarsi della quantità di spazio occupato da oggetti vecchi, riviste, apparecchi rotti, e così via)
6. Accentramento: insistono in modo testardo e irragionevole su molte questioni perché ogni cosa venga fatta a modo loro, e perché le persone si conformino al loro modo di fare le cose. Spesso danno istruzioni molto dettagliate su come dovrebbero essere fatte le cose (per es.,
vi è un solo ed unico modo di falciare il prato, di lavare i piatti, di costruire la casetta per il cane), e sono sorpresi e irritati se gli altri suggeriscono alternative creative.
Altre volte possono rifiutare offerte di aiuto anche quando in programma, poiché pensano
che nessun altro possa far bene una certa cosa.
8. Rigidità e testardaggine: Sono talmente preoccupati di fare le cose nel (loro) unico modo "corretto", che hanno problemi a seguire le idee di altri. Questi soggetti pianificano meticolosamente ogni dettaglio, e sono restii a considerare modifiche. Inoltre, essendo totalmente assorti nelle proprie prospettive, hanno difficoltà a riconoscere i punti di vista degli altri, e gli amici e i colleghi possono essere frustrati da questa costante rigidità.
Va notato ke anche quando gli individui compulsivi-ossessivi riconoscono che giungere a un compromesso può essere nel loro interesse, possono testardamente rifiutare di farlo, sostenendo che "è il principio che conta".
Vediamo ora i disturbi associati. Quando le regole e i programmi non forniscono una risposta corretta, il prendere decisioni può diventare un processo dispendioso in termini di tempo, e spesso doloroso: qst, xke possono avere una tale difficoltà a decidere quali compiti hanno la priorità, o qual è il modo migliore per svolgere qualche compito particolare, che possono non riuscire mai ad iniziare qualcosa.
Tendono a diventare turbati e arrabbiati nelle situazioni in cui non sono in grado di mantenere il controllo del proprio ambiente fisico e interpersonale, sebbene la rabbia non venga tipicamente espressa in modo diretto (à x es, una persona può essere arrabbiata quando il servizio in un ristorante è carente, ma anziché lamentarsi presso la direzione, l'individuo rumina su quanto lasciare come mancia). In altre occasioni invece, la rabbia può essere espressa con giusta indignazione per una questione apparentemente di minore importanza.
X qnt riguarda invece affettività e relazioni sociali, si può dire ke i pazienti ossessivi-compulsivi di solito esprimono l'affettività in modo molto controllato o ampolloso, e possono essere molto a disagio in presenza di altri individui emotivamente espressivi.
Nota ke le loro relazioni quotidiane hanno una qualità formale e seria, e possono essere rigidi in situazioni in cui gli altri sorriderebbero e sarebbero contenti (per es., accogliere il fidanzato/a all'aeroporto)
Dal punto di vista dell’eloquio, si trattengono accuratamente finché non sono sicuri che, qualunque cosa dicano, sarà perfetta; inoltre, sono assorbiti dalla logica e dall'intelletto, e sono intolleranti nei confronti del comportamento affettivo degli altri.
X quanto concerne l’area emozionale, spesso hanno difficoltà ad esprimere sentimenti teneri, e raramente fanno dei complimenti
X tutte queste particolarità, possono avere difficoltà e disagio lavorativi, cosa ke si verifica soprattutto quando vengono confrontati con situazioni nuove che richiedono flessibilità
e capacità di compromesso.
Qnd un ossessivo-compulsivo si presenterà ad un colloquio, il clinico potrebbe riconoscerlo piuttosto rapidamente, poiché il soggetto in questione si preoccupa eccessivamente dei dettagli: x lo psicologo, il rischio è quello di rimanere coinvolti in un colloquio simile a
una lotta senza fine sulla scelta delle parole, delle modalità di procedere e delle questioni più importanti di cui discutere, senza peraltro riuscire ad instaurare un'atmosfera serena di
collaborazione effettiva e di comprensione reciproca.
Cmq, anche mostrando empatia, si va probabilmente incontro a problemi: è orgoglioso della sua razionalità e oggettività e potrebbe quindi essere turbato da una comprensione empatica
nei confronti della sua sofferenza, e rifiutarla come poco importante (à egli infatti non considera importante tanto la sua sofferenza, quanto i suoi problemi, che comunque ritiene siano impossibili da risolvere: nota ke questo suo atteggiamento impedisce di scindere la parte
sana della sua personalità, da quella malata).
Tuttavia, si può superare questa difficoltà riportando continuamente l'attenzione del paziente sulla sua rabbia e facendolo rimanere in contatto con essa à questa strategia funzionerà fintanto che sentirà che il terapeuta considera giustificati i suoi sentimenti di rabbia, ma se si tenta invece di portare l'attenzione del colloquio sulla sua rabbia in modo troppo diretto, si difenderà negandola, e porterà pensieri ossessivi di difesa volti a impedire un riconoscimento della parte sana e di quella malata della sua personalità.
Dunque, instaurare un'alleanza terapeutica è difficile: spesso l'intervista si svolge tra tentativi malriusciti, continue sfide e fallimenti frustranti.
Qst, anke x via del fatto ke il ruolo del clinico è reso precario dai sentimenti di ambivalenza del paziente nei suoi confronti, difficili da superare à egli mette infatti in dubbio le sue certezze e le domande a risposta aperta generano in lui più confusione che altro: pertanto, preferisce domande più mirate e precise ma quando si cede a questa sua richiesta, le eventuali domande potrebbero essere interpretate come una costrizione.
Lo stato mentale caratteristico dell’ossessivo-compulsivo viene evidenziato principalmente per un suo aspetto problematico: l'incapacità di prendere decisioni à questa si manifesta sia nella sua ambivalenza, sia nella sua modalità di procedere nel colloquio, tenendo lo psicologo a lungo in sospeso nel silenzio, prima di rispondere alle domande. Inoltre, ha una visione distorta di sé, e si percepisce come neutrale: tuttavia, il clinico può percepire una rabbia velata e cronica, che può sfociare in un comportamento tenace e pervasivo di continua richiesta di spiegazioni che non riesce ad essere soddisfatta da alcuna risposta. Così facendo, la sua rabbia diviene al manifesta, in particolare se non vengono soddisfatte le sue attese ossessive, se ritiene che il tempo e le modalità del colloquio siano insufficienti per qualche aspetto, se pensa di aver pagato troppo cara la visita o se non è riuscito ad ottenere risposte utili alle sue domande.
Fonte: http://appunti.buzzionline.eu/downloads/clinica0809.doc
Link sito web: http://appunti.buzzionline.eu/
Autore: Tommy
Riassunto di tutto il corso di Psicologia Clinica del professor Ambrosi.
Psicologia clinica riassunto
Visita la nostra pagina principale
Psicologia clinica riassunto
Termini d' uso e privacy